ПРАВИТЕЛЬСТВО МОСКВЫ
МОСКОМАРХИТЕКТУРА
ПОСОБИЕ
к МГСН 4.12-97
ЛЕЧЕБНО-ПРОФИЛАКТИЧЕСКИЕ УЧРЕЖДЕНИЯ
ВЫПУСК 2
Стационары: Палатные отделения больниц.
Акушерские стационары.
Дневные стационары.
2000
ПРАВИТЕЛЬСТВО МОСКВЫ
МОСКОМАРХИТЕКТУРА
ПОСОБИЕ
к МГСН 4.12-97
ЛЕЧЕБНО-ПРОФИЛАКТИЧЕСКИЕ УЧРЕЖДЕНИЯ
ВЫПУСК 2
Стационары: Палатные отделения больниц.
Акушерские стационары.
Дневные стационары.
2000
ПРЕДИСЛОВИЕ
1. РАЗРАБОТАНО: МНИИП объектов культуры, отдыха, спорта и здравоохранения (архитекторы Ю.В. Сорокина, Г.И. Рабинович, врачи Г.Н. Ильницкая, С.А. Полишкис) при участии Центра Госсанэпиднадзора в г. Москве (врачи И.А. Храпунова, Л.И. Федорова).
2. ПОДГОТОВЛЕНО к утверждению и изданию Управлением перспективного проектирования и нормативов Москомархитектуры (архитектор Л.А. Шалов, инженер Ю.Б. Щипанов).
3. СОГЛАСОВАНО: Центром Госсанэпиднадзора в г. Москве, Комитетом здравоохранения г. Москвы и Москомархитектурой.
4 УТВЕРЖДЕНО И ВВЕДЕНО В ДЕЙСТВИЕ Указанием Москомархитектуры от 01.08.2000 г. № 33
СОДЕРЖАНИЕ
ВВЕДЕНИЕ
Настоящее Пособие разработано в развитие действующего МГСН 4.12-97 «Лечебно-профилактические учреждения».
В Пособии изложены принципиальные положения и специфические особенности формирования сети ЛПУ в г. Москве, развернутые положения объемно-пространственных, архитектурно-планировочных и функциональных решений различных типов ЛПУ, их инженерного оборудования, а также необходимые справочные материалы, расчеты, рекомендуемые составы и площади помещений, функциональные схемы ЛПУ, их подразделений (отделений) и отдельных помещений.
Пособие состоит из 7 разделов и 9 выпусков:
Раздел I - Общие положения (Выпуск 1);
Раздел II - Стационары (Выпуски 1, 2, 3);
Раздел III - Диагностические отделения (Выпуски 4, 5);
Раздел IV - Специализированные и вспомогательные отделения (Выпуск 6);
Раздел V - Амбулаторно-поликлинические учреждения (Выпуск 7);
Раздел VI - Служебно-бытовые помещения. Подстанции скорой и неотложной медицинской помощи. Молочные кухни и раздаточные пункты молочных кухонь (Выпуск 8),
Раздел VII - Инженерное оборудование (Выпуск 9).
Пособие предназначено для проектировщиков, а также для организаторов здравоохранения, работающих в области планирования и проектирования лечебно-профилактических учреждений.
ОБЛАСТЬ ПРИМЕНЕНИЯ
1. Настоящий выпуск Пособия распространяется на проектирование палатных отделений, акушерских и дневных стационаров новых и реконструируемых лечебно-профилактических учреждений, независимо от их организационно-правовой формы и форм собственности.
2. При проектировании лечебно-профилактических учреждений следует руководствоваться требованиями СНиП 2.08.02-89*, МГСН 4.12-97, МГСН 4.01-94, других действующих на территории г. Москвы нормативных документов в строительстве, а также учитывать положения выпуска 1 Пособия к МГСН 4.12-97 и настоящего выпуска.
При проектировании лечебно-профилактических учреждений до выхода последующих выпусков следует также руководствоваться Пособием по проектированию учреждений здравоохранения (к СНиП 2.08.02-89*) в части разделов, не вошедших в выпуски 1 и 2 Пособия к МГСН 4.12-97.
1. ПАЛАТНЫЕ ОТДЕЛЕНИЯ БОЛЬНИЦ
Общие положения
1.1. Палатные отделения являются основными структурными подразделениями стационарных лечебных учреждений любого профиля. В них осуществляется диагностика заболеваний, лечение, наблюдение и уход за больными.
1.2. При проектировании многопрофильных больниц детские, инфекционные, туберкулезные, кожно-венерологические (венерологические) палатные отделения, если они предусматриваются в их составе, должны размещаться в отдельных зданиях.
1.3. Палатные отделения, как правило, состоят из двух палатных секций, общих помещений на отделение, специализированных кабинетов, а также учебных помещений в случае, если отделение является клиническим.
В составе палатных отделений кардиологического профиля для больных инфарктом миокарда, палатных отделений неврологического профиля для больных с острыми нарушениями мозгового кровообращения, палатных отделений ожогового и токсикологического профиля должны предусматриваться блоки интенсивной терапии вместимостью не менее 6 коек. По заданию на проектирование блоки интенсивной терапии могут предусматриваться в структуре палатных отделений других профилей.
Койки блоков интенсивной терапии не входят в коечную вместимость палатных отделений.
1.4. Для обеспечения лечебно-охранительного режима, а также соблюдения санитарно-гигиенических и эпидемиологических требований, палатная секция должна быть непроходной для больных, персонала и посетителей других отделений.
Количество коек в палатной секции определяется заданием на проектирование. Оптимальная вместимость секции, как правило, не менее 20 и не более 30 коек.
Планировочное решение палатной секции должно обеспечить наиболее короткую связь между постом дежурной медицинской сестры и палатами.
При входе в палатную секцию инфекционных, гематологических, аллергологических, ожоговых отделений, а также отделений новорожденных в детских больницах следует предусматривать шлюзы, оборудованные приточной вентиляцией, исключающей перетекание воздуха в секцию и из нее.
1.5. В палатных отделениях соотношение палат различной коечной вместимости определяется заданием на проектирование.
В палатных отделениях домов сестринского ухода и стационарах хосписов количество палат на 1 койку рекомендуется принимать не менее 20 % их коечной вместимости.
В гематологическом, ожоговом, нейрохирургическом и урологическом отделениях для взрослых и детей количество палат на 1 койку рекомендуется принимать не менее 15 % общего количества коек в отделении. Количество палат на 2 койки в указанных отделениях должно составлять не менее 15 %. В остальных отделениях количество однокоечных палат должно составлять не менее 7 % количества коек отделения, а количество двухкоечных палат - не менее двух палат в каждой секции.
Вместимость палат рекомендуется не более 4-х коек.
1.6. Размеры и площадь палат (кроме палат радиологических отделений) определяются, исходя из следующих условий:
а) койки в палатах размещаются рядами параллельно стенам с окнами. Допускается размещение коек для матерей в палатах совместного пребывания детей с матерями вдоль стен;
б) расстояния от коек до стен с окнами принимаются не менее 0,9 м;
в) расстояния от коек до стен (или оборудования у стен), противоположных стенам с окнами, принимаются не менее 0,8 м;
г) расстояния между торцами коек и стеной в палатах на 2-3 койки, между торцами коек в палатах на 4 койки и между длинными сторонами рядом стоящих коек в палатах на 2-4 койки принимаются по таблице 1.
Таблица 1
|
Типы палат |
Расстояние, м (не менее) |
|
|
между торцами коек и стеной, между торцами коек |
между длинными сторонами рядом стоящих коек |
|
|
Палаты восстановительного лечения, нейрохирургические, ортопедо-травматологические, ожоговые, медико-социальные и палаты для больных, передвигающихся с помощью кресел-колясок |
1,6 |
1,2 |
|
Прочие палаты для взрослых |
1,2 |
0,8 |
|
Прочие палаты для детей |
1,2 |
1,2 |
д) глубина палат при естественном освещении их с одной стороны принимается не более 6 м;
е) отношение глубины к ширине палат принимается не более 2;
ж) высота палат от пола до потолка принимается не менее 3 м;
Примерные габаритные схемы палат для взрослых приведены в Приложении 1. Схемы приведены для палат с минимальными параметрами условий, предусмотренных настоящим положением.
1.7. Минимальная площадь однокоечных палат (без учета площади шлюзов и санузлов) приведена в таблице 2.
|
Профиль отделений |
Площадь, м2 |
|
Медико-социальные (в домах и отделениях сестринского ухода и хосписах) |
14 |
|
Восстановительного лечения, нейрохирургические, ортопедо-травматологические, ожоговые, радиологические и палаты для больных, передвигающихся с помощью кресел-колясок |
12 |
|
Прочие |
10 |
1.8. Минимальная площадь на 1 койку в палатах от 2 коек и более (без учета площади шлюзов и санузлов) приведена в таблице 3.
|
Профиль отделений |
Площадь, м2 |
|
1. Палатные отделения для взрослых и детей старше 7 лет |
|
|
Инфекционные и туберкулезные |
8 |
|
Восстановительного лечения, нейрохирургические, ортопедо-травматологические, ожоговые, радиологические, для больных, передвигающихся с помощью кресел-колясок |
10 |
|
Интенсивной терапии: |
|
|
- ожоговые |
18 |
|
- прочие |
13 |
|
Послеоперационные |
13 |
|
Психиатрические и наркологические: |
|
|
- общего типа в палатах на 2 койки |
7,5 |
|
- общего типа в палатах на 3-4 койки |
7 |
|
- инсулиновые и надзорные |
8 |
|
Медико-социальные: |
|
|
- в хосписах |
10 |
|
- в домах (отделениях) сестринского ухода |
9 |
|
Прочие: |
|
|
- в палатах на 2 койки |
7,5 |
|
- в палатах на 3-4 койки |
7 |
|
2. Палатные отделения для детей до 7 лет |
|
|
Инфекционные и туберкулезные |
7 |
|
Восстановительного лечения, нейрохирургические, ортопедо-травматологические, ожоговые |
10 |
|
Интенсивной терапии: |
|
|
- ожоговые |
18 |
|
- прочие |
13 |
|
Послеоперационные |
13 |
|
Психиатрические: |
|
|
- общего типа |
6 |
|
- надзорные |
7 |
|
Прочие |
6 |
|
3. Палатные отделения для новорожденных и недоношенных |
|
|
На 1 кроватку |
4,5 |
|
На 1 кювез |
6 |
1.9. Минимальная площадь палат совместного пребывания детей с матерями (без учета площади шлюзов и санузлов) приведена в таблице 4.
|
Вместимость палат |
Площадь палат, м2 |
|
|
круглосуточное пребывание матери |
дневное пребывание матери |
|
|
1 кроватка и 1 койка (1 место) |
16 |
13 |
|
2 кроватки и 2 койки (2 места) |
24 |
18 |
Для совместного пребывания детей до 1 года с матерями должны предусматриваться палаты на 1 кроватку и 1 койку.
Примерные габаритные схемы палат совместного пребывания детей с матерями приведены в Приложении 2.
1.10. Палаты для взрослых и детей старше 7 лет, а также палаты совместного пребывания детей с матерями следует проектировать со шлюзом и санузлом (унитаз, умывальник, душ).
1.11. В стенах и перегородках между палатами для детей в возрасте до 7 лет (кроме палат совместного пребывания детей с матерями), а также в стенах и перегородках, отделяющих эти палаты от коридоров, следует предусматривать остекленные проемы, позволяющие наблюдать за больными. Нижнюю границу проемов рекомендуется устанавливать на высоте 1,1 м от пола.
1.12. Доставка белья, медикаментов и других материалов в палатные отделения осуществляется специальными условно «чистыми» грузовыми лифтами.
Для удаления отходов и использованных материалов предусматриваются самостоятельные условно «грязные» грузовые лифты.
Отходы и использованные материалы в герметичной упаковке или контейнерах допускается удалять общебольничными лифтами.
Пища доставляется в буфетную специальным буфетным лифтом, в сопровождении персонала, а пищевые отходы удаляются условно «грязным» лифтом без сопровождения.
1.13. Количество коек на неотапливаемых верандах рекомендуется принимать не менее 100 % количества коек в отделениях для больных костно-суставным туберкулезом, 75 % - в пульмонологических, туберкулезных отделениях и отделениях восстановительного лечения.
Количество коек на отапливаемых верандах рекомендуется принимать не менее 50 % количества коек в отделении; в детских отделениях восстановительного лечения - 75 %.
1.14. Количество посадочных мест в столовых рекомендуется принимать в больницах (отделениях) туберкулезных, восстановительного лечения, кожно-венерологических, равным 80 %, в отделениях сестринского ухода и стационарах хосписов - не более 50 %, в остальных больницах (отделениях) - 70 % количества коек в секции или отделении. Допускается предусматривать 1 столовую на две секции палатного отделения, а в больницах туберкулезных, восстановительного лечения, долечивания - 1 столовую для всех палатных отделений корпуса.
В детских неинфекционных отделениях столовую следует предусматривать только для детей старше трех лет; при расчете площади столовой не учитываются дети, находящиеся в полубоксах.
Неинфекционные палатные отделения
1.15. Неинфекционные палатные отделения различаются по профилю и стадиям лечебно-диагностического процесса.
По профилю неинфекционные палатные отделения подразделяются на:
терапевтические - общетерапевтические, ревматологические, кардиологические, гастроэнтерологические, гематологические, пульмонологические, эндокринологические и др.;
хирургические - общехирургические (чистые, гнойные), травматологические, ортопедические, урологические, нейрохирургические, ожоговые, колопроктологические и др.;
специализированные - неврологические, отоларингологические, офтальмологические, психиатрические, наркологические, дерматовенерологические, онкологические и др.;
узкоспециализированные - микрохирургические, торакальной хирургии, сосудистой хирургии, портальной гипертензии и др.
По стадиям лечебно-диагностического процесса неинфекционные палатные отделения дифференцируются на отделения общего режима, интенсивного лечения, долечивания, восстановительного лечения и медико-социальной помощи.
1.16. В коридорах офтальмологических палатных отделений следует предусматривать устройство поручня по пути следования больных.
1.17. В палатных отделениях, в которых могут находиться больные, передвигающиеся с помощью кресел-колясок или костылей (ортопедотравматологических, нейрохирургических, неврологических, восстановительного лечения, гериатрических, сестринского ухода, хосписах и др.), следует предусматривать установку вспомогательных средств и приспособлений разгрузочного типа (пандусы, поручни, ручки, рычаги, штанги и др.). Проектирование и установка вспомогательных средств и приспособлений для этих больных осуществляются в соответствии с требованиями ВСН 62-91*, республиканских и городских рекомендаций (пособий) по проектированию окружающей среды для людей с физическими ограничениями.
1.18. В помещениях психиатрических палатных отделений окна остекляются специальным небьющимся стеклом; вместо умывальников в палатах предусматриваются умывальные комнаты в составе палатной секции. Двери помещений оборудуются замками вагонного типа. Санитарно-техническое оборудование не должно иметь выступающих частей, краны для умывания должны выступать из стены на минимально-допустимое расстояние. Санитарно-техническая арматура должна быть недоступна для больных.
1.19. В наркологических и психиатрических отделениях следует предусматривать курительные комнаты. По заданию на проектирование курительные комнаты могут предусматриваться в отделениях других профилей.
1.20. Для психиатрических, психоневрологических, наркологических и других палатных отделений длительного пребывания следует предусматривать комнату для сушки верхней одежды и обуви больных в составе служебно-бытовых помещений больницы.
1.21. В детских неинфекционных отделениях следует предусматривать палаты и полубоксы совместного круглосуточного или дневного пребывания детей с матерям из расчета:
- для детей в возрасте до 3 лет - 100 % коек;
- для детей от 3 до 7 лет - 50 % коек; для ухода за остальными детьми предусматриваются специальные помещения для матерей: комната отдыха - столовая, душевая, уборная. В этом случае количество мест для матерей рекомендуется принимать не менее 20-30 % от количества коек, занимаемых детьми старше 3 лет в палатах без матерей.
1.22. Рекомендуемая вместимость палат для детей старше 3-х лет, находящихся без матерей, - не более 4-х коек.
1.23 Состав помещений неинфекционных палатных отделений определяется заданием на проектирование.
Рекомендуемая минимальная площадь помещений неинфекционных палатных отделений для взрослых и детей приведена в таблице 5.
|
№№ п/п |
Наименование помещений |
Площадь, м2 |
|
|
Для взрослых |
Для детей |
||
|
|
Палатная секция |
|
|
|
1. |
Палаты: |
|
|
|
|
1.1. Палата на 1 койку |
Принимать по таблице 2 |
|
|
|
1.2. Палата на 2 койки и более |
Принимать по таблице 3 |
|
|
|
1.3. Палата совместного круглосуточного (дневного) пребывания детей с матерями |
- |
Принимать по таблице 4 |
|
|
1.4. Шлюз |
3 |
3 |
|
|
1.5. Санузел |
|
|
|
|
совмещенный (унитаз, умывальник, душ) |
4 |
4 |
|
|
раздельный: |
|
|
|
|
- уборная (унитаз, умывальник) |
3 |
3 |
|
|
- душевая |
2 |
2 |
|
2. |
Полубокс на 1 койку |
- |
22 |
|
3. |
Полубокс совместного круглосуточного пребывания детей с матерями на 1 кроватку и 1 койку |
- |
27 |
|
4. |
Кабинет врача |
10 |
10 |
|
5. |
Пост дежурной медицинской сестры |
6 |
6 |
|
6. |
Процедурная |
12 |
12 |
|
7. |
Умывальная1) |
6 |
4 |
|
8. |
Комната личной гигиены для больных2) |
5 |
5 |
|
9. |
Уборная для больных3) |
3 м3 на один унитаз |
|
|
10. |
Санузел для больных, передвигающихся с помощью кресел-колясок (унитаз, умывальник, душ) |
6 |
6 |
|
11. |
Ванная с душем: |
|
|
|
|
- без подъемника |
12 |
12 |
|
|
- с подъемником |
14 |
14 |
|
12. |
Санитарная комната4) |
|
|
|
|
- отсек для мытья и дезинфекции суден, горшков; мытья и сушки клеенок |
8 |
8 |
|
|
- отсек сортировки и временного хранения грязного белья |
4 |
4 |
|
|
- отсек хранения предметов уборки помещений (с трапом, краном и сушкой) и хранения дезсредств |
4 |
4 |
|
13. |
Клизменная со шлюзом |
8 + 2 |
8 + 2 |
|
|
- уборная |
3 |
3 |
|
14. |
Горшечная |
- |
8 |
|
15. |
Помещение дневного пребывания |
1 м2 на одну койку |
|
|
16. |
Комната игр для детей в возрасте от 1 года до 7 лет |
- |
0,8 м2 на одну койку |
|
17. |
Веранда неотапливаемая5) |
3,5 м2 на одну койку на веранде |
2,5 м2 на одну койку на веранде |
|
18. |
Кладовая теплых вещей при веранде |
0,3 м2 на одну койку на веранде, но не менее 6 |
8 |
|
19. |
Веранда отапливаемая |
3,5 м2 на одну койку на веранде |
2,5 м2 на одну койку на веранде |
|
20. |
Кладовая для сбора и хранения материала для анализов |
3 |
3 |
|
|
Помещения, общие на отделение |
|
|
|
21. |
Кабинет заведующего |
15 |
15 |
|
22. |
Ординаторская |
18 |
18 |
|
23. |
Перевязочная:6) |
|
|
|
|
- чистая |
22 |
22 |
|
|
- гнойная |
22 |
22 |
|
24. |
Процедурная с гинекологическим креслом (со сливом) и шлюзом |
22 |
22 |
|
25. |
Комната старшей медицинской сестры с местом для хранения медикаментов |
12 |
12 |
|
26. |
Комната сестры-хозяйки с помещением для временного хранения чистого белья |
10 + 6 |
10 + 6 |
|
27. |
Помещения для матерей: |
|
|
|
|
- комната отдыха - столовая |
- |
1,2 м2 на одно место |
|
|
- душевая |
- |
3 |
|
|
- уборная |
- |
3 м2 на один унитаз |
|
28. |
Помещение для сцеживания грудного молока |
- |
10 |
|
29. |
Помещение для мойки и стерилизации посуды, пастеризации и хранения грудного молока7) |
- |
10 |
|
30. |
Помещение кварцевого облучения |
15 |
15 |
|
31. |
Помещение хранения переносной физиотерапевтической и рентгеновской аппаратуры |
12 |
12 |
|
32. |
Помещение хранения переносной аппаратуры8) |
20 |
20 |
|
33. |
Санитарный пропускник для персонала ожоговых и гематологических отделений |
1 м2 на одного человека, но не менее 6 |
|
|
34. |
Классное помещение9) |
|
Принимать по СНиП 2.08.02-89* |
|
35. |
Буфетная с моечной: |
|
|
|
|
- для одной палатной секции |
12 + 6 |
12 + 6 |
|
|
- для двух палатных секций |
16 + 6 |
16 + 6 |
|
36. |
Столовая:10) |
|
|
|
|
- в больницах (отделениях) восстановительного лечения ортопедотравматологического и неврологического профиля |
2,5 м2 на одно посадочное место |
|
|
|
- в остальных больницах (отделениях) |
1,2 м2 на одно посадочное место |
|
|
37. |
Кладовые: |
|
|
|
|
- хранения мягкого инвентаря |
10 |
10 |
|
|
- временного хранения списанного инвентаря |
12 |
12 |
|
38. |
Помещение для хранения каталок11) |
6 |
6 |
|
39. |
Комната среднего медицинского персонала |
12 |
12 |
|
40. |
Комната младшего медицинского персонала |
8 |
8 |
|
41. |
Комната личной гигиены персонала (биде, душ) |
5 |
5 |
|
42. |
Уборная для персонала12) |
3 м2 на один унитаз |
|
|
1) Предусматривается в детских, психиатрических и наркологических отделениях; 1 умывальник на 6 коек в секции. В детских отделениях проектируется с мойкой для мытья ног, раздельно для мальчиков и девочек. 2) При отсутствии санузлов при палатах. 3) При отсутствии санузлов при палатах; проектируется со шлюзом и умывальником; в отделениях для взрослых предусматривается для мужчин и женщин, в детских отделениях - для мальчиков и девочек. 4) Следует отделять друг от друга перегородками высотой 1,6 м. 5) Предусматривается в туберкулезных больницах и больницах восстановительного лечения. 6) Для отделений хирургического профиля. 7) Состоит из трех отсеков, отделенных друг от друга перегородками на высоту помещения. 8) Для отделений с блоком интенсивной терапии. 9) Предусматривается в детских ревматологических, ортопедических, психиатрических, психоневрологических, туберкулезных отделениях и больницах восстановительного лечения. 10) При обосновании может размещаться в секции. 11) Допускается проектировать за счет расширения коридора. 12) Проектируется со шлюзом и умывальником. |
|||
Инфекционные отделения
1.24. Инфекционные отделения являются основным структурным элементом инфекционной больницы (для взрослых или детей), а также инфекционного корпуса многопрофильной больницы (для взрослых или детей).
Инфекционные отделения могут быть предназначены для больных с различными инфекциями или с определенным видом инфекций. В последнем случае инфекционные отделения различаются по способам выделения возбудителя во внешнюю среду и путям передачи (отделения кишечных инфекций, отделения воздушно-капельных инфекций и т.д.), а также по отдельным видам заболеваний (отделения для больных менингококковой инфекцией, вирусным гепатитом, СПИДом и т.д.).
1.25. В инфекционном отделении основной структурной единицей является бокс, полубокс или боксированная палата.
Отделения инфекционных больниц (корпусов) могут состоять из боксов и (или) полубоксов (боксированные отделения) и боксированных палат (палатное отделение).
1.26. Боксы дают возможность полной изоляции больных и предусматриваются на 1 или 2 койки.
Бокс состоит из следующих обязательных элементов: тамбур, санузел (ванна с душем, унитаз, умывальник), собственно палата, шлюз для персонала, передаточный шкаф для доставки пищи, лекарственных средств и белья.
Больной поступает в бокс и не выходит из него до выписки; через наружный выход бокса больного перевозят на исследования и лечение в боксированные диагностические и лечебные кабинеты, также имеющие наружные входы.
Вход персонала в боксы предусматривается из больничного коридора через шлюз, где персонал надевает специальную одежду и производит санитарную обработку и дезинфекцию рук.
После окончания курса лечения больной покидает бокс также через наружный выход с тамбуром.
1.27. Полубоксы, как и боксы, предусматриваются на 1 или 2 койки и отличаются от боксов тем, что не имеют наружного выхода. Прежде, чем поступить в полубоксы, больные проходят санитарную обработку в санпропускнике, после чего по коридору палатной секции через шлюз поступают в полубоксы.
1.28. Боксированная палата отличается от бокса и полубокса отсутствием ванны в санузле и менее жесткими требованиями к организации входа со стороны коридора. В шлюзе боксированной палаты допускается размещение дверей друг против друга, тогда как в шлюзе бокса и полубокса они размещаются под прямым углом друг к другу. Санитарный узел боксированной палаты состоит из унитаза, умывальника и душа.
Боксированная палата отличается от обычной палаты со шлюзом и санузлом наличием передаточного шкафа.
1.29. Передаточные шкафы для доставки пищи, лекарственных средств и белья в боксы и полубоксы организуются из шлюза, а в боксированные палаты - из коридора. По заданию на проектирование передаточные шкафы в боксах и полубоксах могут предусматриваться из коридора.
1.30. В инфекционном отделении предусматриваются остекленные проемы:
- в стенах и перегородках между боксированными палатами для детей в возрасте до 7 лет;
- в стенах и перегородках, отделяющих боксированные палаты и палаты боксов и полубоксов от коридоров.
По заданию на проектирование в боксах и полубоксах может предусматриваться частичное остекление дверей между шлюзом и палатой.
Стены и перегородки, двери и смотровые окна должны исключать возможность проникновения инфекции в коридоры.
1.31. В боксированных отделениях рекомендуется предусматривать 25 % боксов на 1 койку, остальные боксы - на 2 койки. Указанное процентное соотношение может быть изменено по заданию на проектирование.
В инфекционном палатном отделении основное количество коек рекомендуется располагать в боксированных палатах на 1-2 койки со шлюзом и санузлом. В каждой палатной секции следует предусматривать 1-2 полубокса на 1-2 койки.
1.32. Количество посадочных мест в столовых для инфекционных отделений, состоящих из боксированных палат, рекомендуется принимать равным 70 % количества коек в отделении.
1.33. Состав помещений инфекционных отделений определяется заданием на проектирование.
Рекомендуемая минимальная площадь помещений инфекционных отделений приведена в таблице 6.
Таблица 6
|
№№ п/п |
Наименование помещений |
Площадь, м2 |
|
|
Секция, состоящая из боксов и (или) полубоксов |
|
|
1. |
Бокс или полубокс на 1 койку1) |
22 |
|
2. |
Бокс или полубокс на 2 койки1) |
27 |
|
3. |
Бокс или полубокс для совместного круглосуточного пребывания детей с матерями на 1 кроватку и на 1 койку1) |
27 |
|
4. |
Кабинет врача |
10 |
|
5. |
Пост дежурной медсестры |
6 |
|
6. |
Процедурная2) |
12 |
|
7. |
Процедурная с гинекологическим креслом (со сливом) и шлюзом3) |
22 |
|
8. |
Санитарный пропускник для больных, поступающих в полубоксы: |
|
|
|
- раздевальная |
6 |
|
|
- ванная с душем |
10 |
|
|
- уборная |
3 |
|
|
- одевальная |
6 |
|
|
- помещение для временного хранения вещей |
3 |
|
9. |
Санитарная комната:4) |
|
|
|
- отсек для мытья и стерилизации суден, горшков; мытья и сушки клеенок |
8 |
|
|
- отсек сортировки и временного хранения грязного белья |
4 |
|
|
- отсек для хранения предметов уборки помещений (с трапом, краном и сушкой) и хранения дезсредств |
4 |
|
10. |
Помещение временного хранения инфицированного белья и постельных принадлежностей5) |
6 |
|
11. |
Кладовая для сбора и хранения материалов для анализов |
3 |
|
|
Секция, состоящая из боксированных палат |
|
|
12. |
Боксированные палаты: |
|
|
|
12.1. Палата на 1 койку |
Принимать по таблице 2 |
|
|
12.2. Палата на 2 койки и более |
Принимать по таблице 3 |
|
|
12.3. Палата совместного круглосуточного пребывания детей с матерями на 1 кроватку и 1 койку |
16 |
|
|
12.4. Шлюз |
3 |
|
|
12.5. Санузел |
|
|
|
совмещенный (унитаз, умывальник, душ) |
4 |
|
|
раздельный: |
|
|
|
- унитаз, умывальник |
3 |
|
|
- душевая |
2 |
|
13. |
Кабинет врача |
10 |
|
14. |
Пост дежурной медицинской сестры |
6 |
|
15. |
Процедурная |
12 |
|
16. |
Процедурная с гинекологическим креслом (со сливом) и шлюзом |
22 |
|
17. |
Санитарный пропускник для больных: |
|
|
|
- раздевальная |
6 |
|
|
- ванная с душем |
10 |
|
|
- уборная |
3 |
|
|
- одевальная |
6 |
|
|
- помещение для временного хранения вещей |
3 |
|
18. |
Клизменная со шлюзом |
8 + 2 |
|
|
- уборная |
3 |
|
19. |
Комната личной гигиены для больных6) |
5 |
|
20. |
Уборная для больных7) |
3 м2 на один унитаз |
|
21. |
Ванная с душем: |
|
|
|
- без подъемника |
12 |
|
|
- с подъемником |
14 |
|
22. |
Санитарная комната:4) |
|
|
|
- отсек для мытья и стерилизации суден, горшков; мытья и сушки клеенок |
8 |
|
|
- отсек сортировки и временного хранения грязного белья |
4 |
|
|
- отсек для хранения предметов уборки помещений (с трапом, краном и сушкой) и хранения дезсредств |
4 |
|
23. |
Помещение временного хранения инфицированного белья и постельных принадлежностей |
6 |
|
24. |
Помещение дневного пребывания больных |
1 м2 на одну койку |
|
25. |
Комната для игр (для детей в возрасте от 1 года до 7 лет) |
0,8м2 на одну койку |
|
26. |
Веранда отапливаемая (в секциях для детей) |
2,5м2 на одну койку |
|
27. |
Кладовая теплых вещей при веранде (в секциях для детей) |
8 |
|
28. |
Кладовая для сбора и хранения материалов для анализов |
3 |
|
|
Помещения, общие на отделение |
|
|
29. |
Кабинет заведующего |
15 |
|
30. |
Ординаторская |
18 |
|
31. |
Комната старшей медицинской сестры с местом для хранения медикаментов |
12 |
|
32. |
Комната сестры-хозяйки с помещением для временного хранения чистого белья |
10 + 6 |
|
33. |
Помещение хранения переносной физиотерапевтической и рентгеновской аппаратуры (в отделениях, состоящих из боксов, помещение должно иметь выход наружу) |
12 |
|
34. |
Санитарный пропускник персонала |
1 м2 на одного человека, но не менее 6 |
|
35. |
Буфетная с моечной: |
|
|
|
- для одной секции |
12 + 6 |
|
|
- для двух секций |
16 + 6 |
|
36. |
Помещение для мытья и стерилизации столовой посуды8) |
10 |
|
37. |
Помещение для мытья кухонной посуды |
6 |
|
38. |
Столовая9) |
1,2м2 на одно посадочное место |
|
39. |
Кладовая для временного хранения списанного инвентаря |
12 |
|
40. |
Комната среднего медицинского персонала |
12 |
|
41. |
Комната младшего медицинского персонала |
8 |
|
42. |
Комната личной гигиены персонала (биде, душ) |
5 |
|
43. |
Уборная для персонала10) |
3 м2 на один унитаз |
|
1) При размещении боксов на втором этаже и выше следует предусматривать наружный пандус и специальные подъемные устройства, по которым больные поступают в боксы. 2) В отделениях, состоящих из боксов, процедурные должны иметь наружный выход и шлюз при входе из больничного коридора. 3) Предусматривается только в отделениях, состоящих из полубоксов. 4) Следует отделять друг от друга перегородками на высоту помещения. 5) Для секций, состоящих из боксов, помещение должно иметь выход наружу. 6) При отсутствии санузлов при палатах. 7) При отсутствии санузлов при палатах; проектируется со шлюзом и умывальником; в отделениях для взрослых предусматривается для мужчин и женщин, в детских отделениях - для мальчиков и девочек. 8) Предусматривается в отделениях, состоящих из боксов и полубоксов; в отделениях, состоящих из боксов, помещение должно иметь выход наружу. 9) Предусматривается для отделений, состоящих из боксированных палат. 10) Проектируется со шлюзом и умывальником. |
||
Специализированные кабинеты и помещения
1.34. Специализированные кабинеты и помещения предназначены для обеспечения лечебно-диагностического процесса в палатном отделении и используются преимущественно для больных данного отделения.
1.35. Специализированные кабинеты могут быть структурным элементом палатного отделения или децентрализовано размещенными кабинетами соответствующего лечебно-диагностического отделения (физиотерапевтического, эндоскопического, функциональной диагностики и др.).
1.36. Специализированные кабинеты и помещения, предназначенные для нескольких однопрофильных отделений, в зависимости от конкретных условий могут размещаются в одном или некоторых из них.
1.37. В палатных отделениях предусматриваются кабинеты врачей-консультантов в соответствии со штатными нормативами этих отделений.
1.38. Состав специализированных кабинетов и помещений зависит от специфики диагностики и лечения, используемых в палатном отделении, и определяется заданием на проектирование.
Рекомендуемая минимальная площадь специализированных кабинетов и помещений палатных отделений приведена в таблице 7.
|
№№ п/п |
Наименование палатных отделений и специализированных помещений |
Площадь, м2 |
|
|
1. Аллергологическое отделение |
|
|
1.1. |
Аллергологический кабинет: |
|
|
|
- кабинет врача |
12 |
|
|
- процедурная |
12 |
|
|
- комната приготовления аллергенов |
10 |
|
|
- шлюз (между процедурной и комнатой приготовления аллергенов) |
2 |
|
1.2. |
Кабинет для исследования функции внешнего дыхания |
20 |
|
1.3. |
Кабинет ингаляционной терапии: |
|
|
|
- процедурная |
4 м2 на одно место, но не менее 12 |
|
|
- помещение медицинской сестры и дезинфекции наконечников |
8 |
|
|
- компрессорная |
1,5 м2 на одно место, но не менее 4 |
|
1.4. |
Помещения для лечения больных по принципу «соляных пещер» (галопалата): |
|
|
|
- процедурная |
6 м2 на одного человека |
|
|
- комната управления |
8 |
|
|
- шлюз |
4 |
|
1.5. |
Шлюз при входе в палатную секцию |
6 |
|
|
2. Гастроэнтерологическое отделение |
|
|
2.1. |
Кабинет гастроскопии: |
|
|
|
- кабинет врача |
10 |
|
|
- процедурная |
18 |
|
2.2. |
Кабинет дуоденального зондирования |
6 м2 на одну кушетку, но не менее 12 |
|
2.3. |
Кабинет ректороманоскопии и колоноскопии: |
|
|
|
- кабинет врача |
10 |
|
|
- процедурная со сливом |
18 + 2 |
|
2.4. |
Кабинет ультразвуковых исследований |
18 |
|
2.5. |
Кабинет РН-метрии |
12 |
|
|
3. Гематологическое отделение |
|
|
3.1. |
Кабинет для переливания крови и плазмафереза со шлюзом |
18 + 2 |
|
3.2. |
Малая операционная с предоперационной для пункционной трепанобиопсии |
24 + 8 |
|
3.3. |
Изолятор для больных миело- и иммунодепрессиями со шлюзом и сливом |
18 + 3 + 2 |
|
3.4. |
Санпропускник персонала |
1 м2 на одного человека |
|
3.5. |
Шлюз при входе в секцию |
6 |
|
|
4. Кардиологическое отделение |
|
|
4.1. |
Кабинет электрокардиографии |
18 |
|
4.2. |
Кабинет реовазографии |
18 |
|
4.3. |
Кабинет ультразвуковых исследований |
18 |
|
4.4. |
Кабинет нагрузочных и медикаментозных проб |
20 |
|
4.5. |
Кабинет суточного мониторирования |
12 |
|
4.6. |
Кабинет лечебной физкультуры для индивидуальных занятий1) |
12 |
|
4.7. |
Кабинет лечебной физкультуры для занятий малых (до 4-х человек) групп1) |
20 |
|
|
5. Неврологическое отделение |
|
|
5.1. |
Кабинет электро- и реоэнцефалографии с экранированной кабиной |
18 + 8 |
|
5.2. |
Кабинет эхоэнцефалографии |
18 |
|
5.3. |
Кабинет рефлексотерапии: |
|
|
|
- кабинет врача |
12 |
|
|
- процедурная |
б м2 на одно место, но не менее 18 |
|
|
- помещение для стерилизации игл |
6 |
|
5.4. |
Кабинет массажа |
8 м2 на одну кушетку, но не менее 12 |
|
5.5. |
Зал лечебной физкультуры с помещением для инструктора |
36 + 10 |
|
5.6. |
Кабинет логопеда |
18 |
|
5.7. |
Кабинет врача-консультанта (офтальмолога, отоларинголога и др.) |
18 + 8 |
|
|
6. Неврологическое отделение для больных с острыми нарушениями мозгового кровообращения |
|
|
6.1. |
Кабинет электро - и реоэнцефалографии с экранированной кабиной |
18 + 8 |
|
6.2. |
Кабинет эхоэнцефалографии и ультразвуковой допплерографии |
18 |
|
6.3. |
Кабинет массажа |
8 м2 на одну кушетку, но не менее 12 |
|
6.4. |
Кабинет логопеда |
18 |
|
6.5. |
Кабинет врача по лечебной физкультуре |
12 |
|
6.6. |
Зал лечебной физкультуры с помещением для инструктора |
36 + 10 |
|
|
7. Неврологическое отделение восстановительного лечения для больных с поражениями спинного мозга |
|
|
7.1. |
Кабинет электромиографии |
18 |
|
7.2. |
Кабинет механотерапии |
4 м2 на одно место, но не менее 20 |
|
7.3. |
Кабинет массажа |
8 м2 на одну кушетку, но не менее 12 |
|
7.4. |
Зал лечебной физкультуры |
5 м2 на одно место, но не менее 50 |
|
7.5. |
Зал для занятий на тренажерах |
5 м2 на одно место, но не менее 20 |
|
7.6. |
Зал для обучения ходьбе |
36 |
|
|
8. Нефрологическое отделение |
|
|
8.1. |
Зал перитонеального диализа: |
|
|
|
- процедурная |
14м2 на одно место |
|
|
- кладовая растворов |
1,5 м2 на одно место, но не менее 8 |
|
|
- шлюз |
3 |
|
8.2. |
Лабораторное помещение |
15 |
|
8.3. |
Кабинет врача-консультанта |
12 |
|
|
9. Ожоговое отделение |
|
|
9.1. |
Перевязочная с ванной и подъемником |
22 + 18 |
|
9.2. |
Кабинет гемосорбции и плазмафереза с подготовительной |
24 + 15 |
|
9.3. |
Помещение для ультрафиолетового облучения крови |
18 |
|
9.4. |
Помещение для установки управляемой среды |
18 |
|
9.5. |
Помещение для хранения аппаратуры |
18 |
|
9.6. |
Перевязочная с лазерной установкой |
22 |
|
9.7. |
Дезинфекционная |
12 |
|
9.8. |
Кабинет электрокардиографии и реографии |
18 |
|
9.9. |
Кабинет механотерапии |
20 |
|
9.10. |
Гнотобиологический изолятор с ламинарными потоками |
площадь определяется габаритами оборудования, но не менее 24 |
|
9.11. |
Кабинет дежурного врача по чрезвычайным ситуациям |
12 |
|
|
10. Пульмонологическое отделение |
|
|
10.1. |
Кабинет бронхоскопии: |
|
|
|
- кабинет врача |
10 |
|
|
- процедурная со шлюзом |
36 + 2 |
|
|
- помещение для дезинфекции бронхоскопов |
6 |
|
10.2. |
Кабинет ингаляционной терапии: |
|
|
|
- процедурная |
4 м2 на одно место, но не менее 12 |
|
|
- помещение медицинской сестры и дезинфекции наконечников |
8 |
|
|
- компрессорная |
1,5 м2 на одно место, но не менее 4 |
|
10.3. |
Кабинет электрокардиографии и реовазографии |
18 |
|
10.4. |
Кабинет лазеротерапии |
12 м2 на одну кушетку |
|
10.5. |
Кабинет исследования функции внешнего дыхания и нагрузочных проб |
24 |
|
|
11. Ревматологическое отделение |
|
|
11.1. |
Кабинет электрокардиографии |
18 |
|
11.2. |
Кабинет фонокардиографии |
18 |
|
11.3. |
Кабинет для внутрисуставных манипуляций |
18 |
|
11.4. |
Зал лечебной физкультуры для занятий малых групп |
20 |
|
|
12. Токсикологическое отделение |
|
|
12.1. |
Кабинет электро - и реоэнцефалографии с экранированной кабиной |
18 + 8 |
|
12.2. |
Кабинет электрокардиографии |
18 |
|
12.3. |
Процедурная для промывания желудка |
18 |
|
12.4. |
Кабинет гемосорбции и плазмафереза с подготовительной |
24 + 15 |
|
12.5. |
Помещение для хранения дыхательной аппаратуры |
18 |
|
12.6. |
Кабинет врача-консультанта |
12 |
|
|
13. Терапевтическое отделение |
|
|
13.1. |
Кабинет электрокардиографии |
18 |
|
13.2. |
Кабинет ультразвуковых исследований |
18 |
|
13.3. |
Кабинет врача-консультанта |
12 |
|
|
14. Эндокринологическое терапевтическое отделение |
|
|
14.1. |
Процедурная инсулиновая |
12 |
|
14.2. |
Лабораторное помещение |
15 |
|
14.3. |
Кабинет врача-консультанта |
12 |
|
|
15. Эндокринологическое хирургическое отделение |
|
|
15.1. |
Кабинет для взятия биопсий щитовидной железы |
12 |
|
15.2. |
Кабинет ультразвуковых исследований |
18 |
|
15.3. |
Кабинет тепловидения: |
|
|
|
- диагностический кабинет |
площадь определяется габаритами оборудования, но не менее 18 |
|
|
- кабина для переодевания и адаптации (2 ´ 2) |
4 |
|
|
- помещение кондиционера |
6 |
|
|
- фотокомната |
6 |
|
|
- помещение для хранения жидкого азота |
4 |
|
|
- кабинет врача |
10 |
|
|
- архив |
6 |
|
|
16. Отоларингологическое отделение2) |
|
|
16.1. |
Кабинет аудио - и вестибулометрии со звукоизолирующей кабиной |
18 + 8 |
|
16.2. |
Кабинет ингаляционной терапии: |
|
|
|
- процедурная |
4 м2 на одно место, но не менее 12 |
|
|
- помещение медицинской сестры и дезинфекции наконечников |
8 |
|
|
- компрессорная |
1,5 м2 на одно место, но не менее 4 |
|
16.3. |
Кабинет лазеротерапии |
12 м2 на одну кушетку |
|
16.4. |
Малая операционная (чистая) с предоперационной и шлюзом |
18 + 8 + 2 |
|
16.5. |
Малая операционная (гнойная) с предоперационной и шлюзом |
18 + 8 + 2 |
|
|
17. Офтальмологическое отделение2) |
|
|
17.1. |
Смотровой диагностический кабинет врача-офтальмолога с темной комнатой |
18 + 8 |
|
17.2. |
Малая операционная с предоперационной и шлюзом |
18 + 8 + 2 |
|
17.3. |
Материальная |
6 |
|
|
18. Гинекологическое отделение2) |
|
|
18.1. |
Смотровой кабинет врача-гинеколога |
18 |
|
18.2. |
Кабинет ультразвуковых исследований |
18 |
|
|
- уборная |
3 |
|
18.3. |
Малая операционная с предоперационной и шлюзом |
24 + 8 + 2 |
|
18.4. |
Кабинет электросветолечения |
6м2 на одну кушетку, но не менее 12 |
|
|
- помещение для обработки прокладок |
8 |
|
|
19. Нейрохирургическое отделение |
|
|
19.1. |
Кабинет электро - и реоэнцефалографии с экранированной кабиной |
18 + 8 |
|
19.2. |
Кабинет эхоэнцефалографии |
18 |
|
19.3. |
Кабинет электрокардиографии |
18 |
|
19.4. |
Процедурная для пункций |
18 |
|
19.5. |
Кабинет массажа |
8 м2 на одну кушетку, но не менее 12 |
|
19.6. |
Зал лечебной физкультуры для занятий малых групп |
20 |
|
19.7. |
Кабинет врача-офтальмолога |
18 + 8 |
|
19.8. |
Кабинет врача-отоларинголога |
18 + 8 |
|
|
20. Травматологическое отделение |
|
|
20.1. |
Кабинет лечебной физкультуры для индивидуальных занятий |
12 |
|
20.2. |
Зал лечебной физкультуры для групповых занятий |
5 м2 на одно место, но не менее 50 |
|
20.3. |
Гипсовая перевязочная с помещением для хранения гипса и гипсовых бинтов |
22 + 10 |
|
20.4. |
Кабинет электросветолечения |
6 м2 на одну кушетку, но не менее 12 |
|
|
- помещение для обработки прокладок |
8 |
|
20.5. |
Помещение для хранения ортопедической аппаратуры |
18 |
|
|
21. Урологическое отделение |
|
|
21.1. |
Кабинет цистоскопии: |
|
|
|
- кабинет врача |
10 |
|
|
- процедурная со сливом |
18 + 2 |
|
21.2 |
Кабинет урофлоуметрии и уродинамических исследований |
18 |
|
21.3 |
Кабинет ультразвуковых исследований |
18 |
|
|
- уборная |
3 |
|
21.4 |
Кабинет лазерной терапии |
12 м2 на одну кушетку |
|
|
22. Хирургическое отделение |
|
|
22.1. |
Кабинет ультразвуковых исследований |
18 |
|
22.2. |
Малая операционная с предоперационной и шлюзом |
24 + 8 + 2 |
|
22.3. |
Кабинет электрофизиологических исследований |
18 |
|
22.4. |
Кабинет лазерной терапии |
12 м2 на одну кушетку |
|
22.5. |
Кабинет врача-консультанта |
12 |
|
|
23. Наркологическое отделение |
|
|
23.1. |
Кабинет индивидуальной психотерапии |
12 |
|
23.2. |
Кабинет групповой психотерапии со шлюзом |
4 м2 на одно место, но не менее 24 + 2 |
|
23.3. |
Процедурная индивидуальной условно-рефлекторной терапии с уборной |
12 + 3 |
|
23.4. |
Процедурная групповой условно-рефлекторной терапии с уборной |
6 м2 на одно место, но не менее 24 + 3 |
|
23.5. |
Кабинет для проведения алкогольно-тетурамовых проб |
6 м2 на одно место, но не менее 18 |
|
23.6. |
Процедурная для вшивания специальных ампул |
18 |
|
23.7. |
Кабинет врача-консультанта |
18 |
|
23.8. |
Кабинет врача-гинеколога (в женских отделениях) |
18 |
|
|
24. Психиатрическое отделение |
|
|
24.1. |
Аминазиновая (с вытяжным шкафом) |
18 |
|
24.2. |
Кабинет индивидуальной психотерапии |
12 |
|
24.3. |
Кабинет групповой психотерапии со шлюзом |
4 м2 на одно место, но не менее 24 + 2 |
|
24.4. |
Кабинет психолога |
12 |
|
24.5. |
Кабинет электросветолечения |
6 м2 на одну кушетку, но не менее 12 |
|
|
- помещение для обработки прокладок |
8 |
|
24.6. |
Кабинет массажа |
8 м2 на одну кушетку, но не менее 12 |
|
24.7. |
Зал лечебной физкультуры |
5 м2 на одно место, но не менее 50 |
|
24.8. |
Кабинет рефлексотерапии: |
|
|
|
- кабинет врача |
12 |
|
|
- процедурная |
6м2 на одно место, но не менее 18 |
|
|
- помещение для стерилизации игл |
6 |
|
24.9. |
Помещения трудотерапии |
4 м2 на одно место, но не менее 20 |
|
24.10. |
Помещение для встреч с родственниками |
24 |
|
|
25. Отделение сестринского ухода |
|
|
25.1. |
Кабинет массажа |
8 м2 на одну кушетку, но не менее 12 |
|
25.2. |
Кабинет лечебной физкультуры для индивидуальных занятий |
12 |
|
25.3. |
Помещение для богослужения |
16 |
|
25.4. |
Комната для отдыха добровольных помощников |
12 |
|
25.5. |
Комната психологической и психоэмоциональной разгрузки персонала (со шлюзом) |
16 + 2 |
|
1) Предусматривается в кардиологических отделениях для больных инфарктом миокарда. 2) В составе отделения по заданию на проектирование может предусматриваться операционный блок. |
||
2. АКУШЕРСКИЕ СТАЦИОНАРЫ
Общие положения
2.1. Акушерские стационары подразделяются на самостоятельные (родильные дома) и входящие в состав многопрофильных и других больниц и перинатальных центров.
2.2. Акушерские стационары предназначены для оказания специализированной лечебной и профилактической помощи беременным, роженицам, родильницам и новорожденным.
2.3. В состав акушерского стационара входят: акушерские отделения, клинико-диагностическая лаборатория, в том числе микробиологическая, отделения функциональной, эндоскопической, лучевой диагностики (рентгенодиагностической, ультразвуковой, радиоизотопной), кабинеты физиотерапии и ЛФК, аптека, централизованное стерилизационное отделение, вспомогательные службы (пищеблок, прачечная, дезинфекционное отделение), служебно-бытовые помещения.
По заданию на проектирование в состав акушерского стационара могут входить гинекологическое отделение, женская консультация, дневной стационар для беременных, помещения клинических кафедр, консультация «Брак и семья». Гинекологическое отделение, женская консультация, дневной стационар для беременных, консультация «Брак и семья» должны размещаться изолированно в отдельном блоке или отсеке здания и иметь отдельные от акушерских отделений входы.
2.4. Акушерские стационары, входящие в состав больницы, обслуживаются частично или полностью больничными лечебно-диагностическими и вспомогательными службами.
2.5. Акушерские отделения по функционально-организационным, медико-технологическим и архитектурно-планировочным особенностям проектирования подразделяются на:
1. Физиологическое отделение:
- помещения приема и выписки
- родовое физиологическое отделение
- послеродовое физиологическое отделение
2. Обсервационное отделение:
- помещения приема и выписки
- родблок
- послеродовое обсервационное отделение
3. Отделение патологии беременных
2.6. Обсервационное отделение следует размещать изолированно, в отдельном отсеке здания.
Пути движения беременных, рожениц и родильниц физиологического отделения и отделения патологии беременных должны быть строго изолированы от путей движения рожениц и родильниц обсервационного отделения.
2.7. Состав помещений приема и выписки акушерских отделений определяется заданием на проектирование. Рекомендуемые минимальные площади этих помещений приводятся в табл. 1 и 5 Пособия к МГСН 4.12-97, выпуск 1.
Помещения выписки и ожидания должны располагаться смежно с вестибюлем для посетителей. Интерьеры помещения ожидания выписывающихся родильниц с новорожденными должны способствовать созданию атмосферы торжественности момента встречи с родными и близкими.
2.8. При проектировании акушерского стационара гинекологическое отделение, если оно предусматривается в его составе, должно иметь самостоятельные помещения приема и выписки.
Состав помещений гинекологического отделения, в том числе специализированных, определяется заданием на проектирование. Площадь помещений гинекологического отделения следует принимать по табл. 5 и 7 настоящего Пособия.
2.9. Архитектурно-планировочные решения акушерских отделений должны способствовать предупреждению распространения внутрибольничных инфекций.
2.10. Акушерские стационары могут быть клинической базой для проведения занятий с учащимися высших и средних медицинских учебных заведений.
2.11. Мощность акушерских стационаров выражается в койках и определяется как сумма коек послеродового физиологического отделения, обсервационного отделения и отделения патологии беременных без учета резервных коек и коек для новорожденных. При наличии в структуре акушерского стационара гинекологического отделения, койки указанного отделения суммируются с общим количеством коек в акушерских отделениях и входят в общую коечную мощность.
Рекомендуемое расчетное количество коек в основных отделениях и палатах акушерских стационаров приведено в таблице 8.
Таблица 8
|
№№ п/п |
Наименование отделений и палат |
Количество коек |
|
1. |
Родовое физиологическое отделение |
|
|
|
а) состоящее только из индивидуальных родовых палат |
не менее 20 % расчетного количества коек послеродового физиологического отделения |
|
|
б) состоящее только из традиционных родовых палат |
8 % расчетного количества коек послеродового физиологического отделения, но не менее 2 коек |
|
|
предродовые палаты |
12 % расчетного количества коек послеродового физиологического отделения, но не менее 2 коек |
|
|
в) состоящее из индивидуальных и традиционных родовых палат |
определяется заданием на проектирование |
|
|
г) палаты интенсивной терапии |
4 % расчетного количества коек послеродового физиологического отделения и отделения патологии беременных |
|
|
д) операционные |
не менее 2-х операционных на 1 операционный стол каждая1) |
|
|
е) послеоперационные палаты |
2-3 койки на одну операционную |
|
Послеродовое физиологическое отделение для родильниц и новорожденных |
50 % расчетного количества коек акушерских стационаров2) |
|
|
|
а) послеродовые палаты совместного пребывания родильниц и новорожденных |
60 % расчетного количества коек в послеродовом физиологическом отделении |
|
|
б) послеродовые палаты с раздельным содержанием родильниц и новорожденных |
40 % расчетного количества коек в послеродовом физиологическом отделении |
|
|
в) послеродовые палаты резервные |
10 % расчетного количества коек в послеродовом физиологическом отделении (не входят в штатную численность коек отделения) |
|
|
г) палаты новорожденных |
40 % расчетного количества коек в послеродовом физиологическом отделении |
|
|
д) палаты новорожденных резервные |
10 % расчетного количества коек в отделении (секции) новорожденных (не входят в штатную численность коек отделения) |
|
Обсервационное отделение |
20 % расчетного количества коек акушерских стационаров2) |
|
|
|
а) индивидуальная родовая палата |
не менее 10-15 % расчетного количества послеродовых коек обсервационного отделения (включая родовой бокс) |
|
|
б) родовой бокс |
на 1 кровать и 1 кроватку (при приемном отделении) |
|
|
в) операционная |
одна операционная на 1 операционный стол |
|
|
г) послеоперационные палаты |
2-3 койки на одну операционную |
|
|
д) послеродовые палаты |
100 % расчетного количества коек обсервационного отделения |
|
|
е) послеродовые палаты резервные |
10 % расчетного количества коек в послеродовых палатах обсервационного отделения (не входят в штатную численность коек отделения) |
|
|
ж) палаты для новорожденных |
100 % расчетного количества коек в послеродовых палатах обсервационного отделения |
|
|
з) палаты для новорожденных резервные |
10 % расчетного количества коек в отделении (секции) новорожденных (не входят в штатную численность коек отделения) |
|
Отделение патологии беременных |
30 % расчетного количества коек акушерских стационаров2) |
|
|
1) Количество операционных может быть изменено по заданию на проектирование. 2) Процент может быть изменен по заданию на проектирование, в зависимости от местных условий. Примечание: Расчетное количество коек в акушерских отделениях определяется как сумма коек, указанных в позициях 2, 3, 4. |
||
Родовые физиологические отделения и родблоки обсервационных отделений
2.12. Родовое (родильное) физиологическое отделение является неотъемлемой структурной частью акушерского стационара. Оно должно быть изолировано от обсервационного и других подразделений акушерского стационара системой шлюзов и санпропускников и не может быть проходным.
2.13. В родовом физиологическом отделении выделяются следующие функциональные группы помещений:
- помещения для проведения родов и послеродовых лечебных вмешательств: индивидуальные родовые палаты и (или) традиционные родовые палаты с предродовыми, стерилизационная, малая операционная со шлюзом для родильниц, палата интенсивной терапии для родильниц, реанимационная для новорожденных, малая операционная со шлюзом для заменного переливания крови новорожденным и др.;
- операционный блок: операционные, предоперационные, наркозные, инструментально-материальные, послеоперационные палаты с санитарной комнатой;
- помещение для хранения крови и кровезаменителей;
- группа вспомогательных помещений: буфетная, кабинет дежурного врача, кабинет заведующего, комната старшей акушерки, помещение сестры-хозяйки и др.
2.14. Помещения, предназначенные для проведения родов, могут предусматриваться в трех вариантах:
- традиционные родовые палаты с предродовыми палатами;
- индивидуальные родовые палаты;
- смешанный вариант, предусматривающий традиционные и индивидуальные родовые палаты.
Традиционная система ведения родов предусматривает обязательное наличие предродовой палаты, в которой роженица проводит первый период родов (пассивный), и родовой палаты, где осуществляется второй период родов (активный - изгнание плода). При этом предродовая палата проектируется на 2-4 койки со шлюзом, уборной и душевой, а родовая палата - на 1 кровать (типа Рахманова), без уборной и душевой.
Современная система организации родов предусматривает наличие индивидуальных родовых палат, в которых роженицы проводят и первый и второй периоды родов. Таким образом, индивидуальная родовая палата несет одновременно функции предродовой и родовой палат, а также малой операционной. При этой системе исключается транспортировка женщин из предродовой в родовую и малую операционную, тем самым устраняется возможность контакта между роженицами, что является важным фактором в профилактике внутрибольничных инфекций. Индивидуальная родовая палата проектируется со шлюзом и санузлом (уборная, душ с гибким шлангом). В ней должна предусматриваться установка кровати для родов (типа Рахманова), а также общебольничной кровати, на которой роженица проводит предродовой период.
При современной системе организации родов возможно внедрение семейно ориентированных перинатальных технологий родоразрешения, допускающих присутствие отца ребенка или близких родственников при родах.
Выбор системы ведения родов (индивидуальная, традиционная, смешанная) определяется заданием на проектирование.
2.15. В родовой палате (как индивидуальной, так и традиционной) производится туалет новорожденного, а также вторичная обработка пуповины, профилактика гонобленореи, измерение роста и веса новорожденного и другие манипуляции. Для этой цели устанавливается пеленальный столик с лампой для обогрева, столик для весов, умывальник, передвижной столик для медикаментов и предметов ухода за новорожденным. В родовой палате необходимо предусматривать медицинский шкаф для медикаментов, столик для аппаратуры, место для капельницы, передвижные столики для стерильных биксов.
После завершения процесса родов родильница остается в родовой палате под наблюдением в течение двух часов, после чего переводится в послеродовое физиологическое отделение, а родовая палата подвергается тщательной санитарной обработке.
Примерные габаритные схемы родовых палат приведены в Приложении 3.
2.16. Операционный блок не должен быть проходным.
На операционные блоки, предназначенные для проведения кесарева сечения и других полостных операций, распространяются требования, предъявляемые к операционным блокам общехирургического профиля.
2.17. Послеоперационные палаты с санитарной комнатой должны располагаться вне операционного блока, но в непосредственной близости от него (по пути следования в палатное отделение).
2.18. Родблок обсервационного отделения включает индивидуальные родовые палаты, родовой бокс, пост акушерки, операционную с предоперационной, послеоперационную палату и другие вспомогательные помещения.
Индивидуальные родовые палаты проектируются также как и аналогичные палаты физиологического отделения. После родов родильницы и новорожденные из этих палат переводятся в послеродовые палаты обсервационного отделения.
Родовой бокс предназначен для поступления роженицы с инфекционным заболеванием. После родов родильница с новорожденным остается в родовом боксе до выписки или перевода в другое медицинское учреждение.
Родовой бокс, как правило, размещается в приемном отделении и состоит из наружного тамбура при входе в бокс, внутреннего шлюза при входе в бокс из отделения, помещения санитарной обработки роженицы, родовой палаты на 1 кровать для роженицы и 1 кроватку для новорожденного, подготовительной персонала с душевой.
Рекомендуемые состав и минимальная площадь помещений родового бокса приведены в таблице 9.
Таблица 9
|
№№ п/п |
Наименование помещении |
Площадь, м2 |
|
1. |
Тамбур при входе в бокс |
4 |
|
2. |
Шлюз при входе в бокс из отделения |
3 |
|
3. |
Помещение санитарной обработки рожениц |
12 |
|
4. |
Родовая палата на 1 кровать и 1 кроватку |
30 |
|
5. |
Подготовительная персонала с душем |
8 + 3 |
2.19. Для обеспечения цикличности заполнения и санитарной обработки родовых физиологических отделений и родблоков обсервационных отделений помещения индивидуальных родовых палат, а также традиционных родовых палат с предродовыми и малыми операционными должны дублироваться с соблюдением функционального зонирования.
2.20. Состав помещений родовых физиологических отделений и родблоков обсервационных отделений определяется заданием на проектирование.
Рекомендуемая минимальная площадь помещений родовых физиологических отделений и родблоков обсервационных отделений приведена в таблице 10.
Таблица 10
|
№№ п/п |
Наименование помещений |
Площадь, м2 |
|
1. |
Индивидуальная родовая палата со шлюзом и санузлом (унитаз, душ с гибким шлангом) |
30 + 3 + 3 |
|
2. |
Родовая палата на 1 кровать |
24 |
|
3. |
Предродовая палата на 1 койку со шлюзом и санузлом (унитаз, душ с гибким шлангом) |
10 + 3 + 3 |
|
4. |
Предродовая палата на 2 койки со шлюзом и санузлом (унитаз, душ с гибким шлангом) |
15 + 3 + 3 |
|
5. |
Предродовая палата на 4 койки со шлюзом и санузлом (унитаз, душ с гибким шлангом) |
28 + 3 + 3 |
|
6. |
Палата интенсивной терапии |
13 м2 на одну койку |
|
7. |
Реанимационная для новорожденных |
16 |
|
8. |
Малая операционная для заменного переливания крови новорожденным с предоперационной |
18 + 8 |
|
9. |
Помещение для хранения наркотических средств |
8 |
|
10. |
Пост акушерки |
б |
|
11. |
Малая операционная со шлюзом |
18 + 6 |
|
12. |
Помещение для разборки и мытья инструментов |
4 м2 на каждую родовую, но не менее 10 |
|
13. |
Кладовая переносной аппаратуры |
10 |
|
14. |
Помещение для хранения крови и кровезаменителей |
8 |
|
15. |
Операционный блок: |
|
|
|
- операционная |
36 |
|
|
- предоперационная |
15 |
|
|
- стерилизационная |
10 |
|
|
- инструментальная-материальная |
4 м2 на каждую операционную, но не менее 10 |
|
|
- дезинфекционная наркозно-дыхательной аппаратуры |
18 |
|
|
- кабинет врачей-анестезиологов |
12 |
|
|
- комната старшей операционной медсестры |
10 |
|
|
- комната медицинских сестер |
12 |
|
|
- комната медицинских сестер-анестезисток |
12 |
|
|
- помещение приготовления дезрастворов и хранения дезсредств |
4 |
|
|
- помещение временного хранения каталок |
2м2 на одну операционную |
|
|
- санпропускник персонала |
12 |
|
|
- шлюз при входе в оперблок |
12 |
|
|
- послеоперационная палата |
13 м2 на одну койку |
|
|
- санитарная комната для послеоперационной палаты |
16 |
|
|
- пост дежурной акушерки |
6 |
|
16. |
Лаборатория срочных анализов |
18 |
|
17. |
Кабинет заведующего родовым отделением |
15 |
|
18. |
Ординаторская |
16 |
|
19. |
Помещение дежурных врачей |
18 |
|
20. |
Комната старшей акушерки с подсобным помещением |
10 + 8 |
|
21. |
Комната сестры-хозяйки с помещением для хранения чистого белья |
10 + 6 |
|
22. |
Буфетная с оборудованием для мытья и стерилизации посуды |
25 |
|
23. |
Санитарная комната:1) |
|
|
|
- отсек для слива |
2 |
|
|
- отсек для мытья и дезинфекции суден; мытья и сушки клеенок |
4 |
|
|
- отсек для временного хранения грязного белья |
4 |
|
|
- отсек для хранения предметов уборки помещений с трапом, краном и сушкой |
4 |
|
|
- отсек для временного хранения последов |
4 |
|
|
- отсек для приготовления дезрастворов и хранения дезсредств |
4 |
|
24. |
Материальная |
10 |
|
25. |
Комната персонала для приема пищи |
15 |
|
26. |
Комната отдыха среднего медперсонала |
18 |
|
27. |
Уборная для персонала2) |
3 м2 на один унитаз |
|
28. |
Комната личной гигиены персонала (биде, душ) |
5 |
|
29. |
Санитарный пропускник персонала |
1 м2 на одного человека, но не менее 6 |
|
30. |
Шлюз при входе в родовое отделение |
6 |
|
1) Следует отделять друг от друга перегородками на высоту помещения. 2) Проектируется со шлюзом и умывальником. |
||
Послеродовые отделения
2.21. Послеродовые (физиологическое и обсервационное) отделения включают палаты для родильниц и новорожденных, посты дежурных медицинских сестер, процедурные и другие (специализированные, служебные и вспомогательные) помещения.
Планировочное решение этих отделений должно способствовать предупреждению распространения внутрибольничной инфекции среди родильниц и новорожденных.
2.22. Организация работы послеродовых (физиологического и обсервационного) отделений строится по единому принципу, обеспечивающему соблюдение цикличности при заполнении палат для родильниц и новорожденных.
Для соблюдения принципа цикличности в послеродовых отделениях предусматриваются дополнительные «разгрузочные» или «резервные» палаты, в которые переводят родильниц и новорожденных, задержанных в стационаре по состоянию здоровья более 5 дней.
2.23. В послеродовых отделениях предусматриваются палаты совместного и раздельного пребывания родильниц и новорожденных.
2.24. При совместном пребывании родильницы и новорожденного ограничивается контакт ребенка с медицинским персоналом, что приводит к снижению вероятности его инфицирования. В то же время создаются благоприятные условия для заселения организма новорожденного микрофлорой матери.
Палаты совместного пребывания на 1 койку для родильницы и 1 кроватку для новорожденного предусматриваются в основном в послеродовых физиологических отделениях. Допускается по заданию на проектирование предусматривать такие палаты в послеродовых обсервационных отделениях.
Примерная габаритная схема палаты совместного пребывания родильницы и новорожденного приведена в Приложении 4.
2.25. При раздельном содержании родильниц и новорожденных предусматриваются палаты для родильниц на 1-2 койки и палаты для новорожденных на 1-2 кроватки. При этом количество палат и коек в них для родильниц ориентировочно должно соответствовать количеству палат и кроваток в них для новорожденных (если мать лежит в 1-коечной палате, то её новорожденный ребенок лежит также в 1-коечной палате и т.д.).
2.26. Палаты для родильниц проектируются со шлюзом и санузлом, включающим унитаз, умывальник и душ (с гибким шлангом).
2.27. Палаты для родильниц и палаты для новорожденных располагаются, как правило, на одном этаже в изолированных отсеках здания - в секции от 30 до 40 коек для родильниц и в секции с таким же количеством кроваток для новорожденных. При входе в отсек, где размещаются палаты для новорожденных, необходимо предусматривать шлюз.
Допускается размещать палаты для новорожденных между палатами для родильниц - так называемое приближенное расположение палат родильниц и новорожденных. При этом между двумя материнскими палатами на 1 койку каждая размещается палата для новорожденных на 2 кроватки. При таком расположении в палатах для новорожденных следует предусматривать шлюз.
2.28. Палаты новорожденных должны быть отделены друг от друга и от коридоров остекленными перегородками, что обеспечивает хорошую изоляцию и дает возможность дежурной медсестре наблюдать за новорожденными.
Сестринские посты секции для новорожденных должны быть изолированы друг от друга, а также от санитарных комнат и буфетных.
В секции для новорожденных предусматривается помещение для фототерапии, в котором проводится лечение новорожденных, больных желтухой, а также помещение для хранения и разведения вакцины БЦЖ и помещение для хранения вакцины против гепатита В.
При количестве коек для новорожденных 60 и более организуется отделение новорожденных.
2.29. Количество коек для недоношенных детей и детей, родившихся с родовой травмой, должно составлять 10-15 % от количества коек послеродового отделения.
Палаты для недоношенных новорожденных оборудуются кювезами.
Палаты для недоношенных и травмированных новорожденных размещаются в специальном отсеке на 8 кроваток (кювезов). В отсеке перед входом в палаты предусматривается шлюз с постом дежурной медицинской сестры.
2.30. Перед входом в послеродовое отделение и в его палатные секции предусматриваются шлюзы.
2.31. В послеродовом физиологическом отделении предусматриваются помещения для сбора и мойки нестерильной посуды, стерилизации посуды и пастеризации грудного молока, приготовления питья и смесей, хранения и выдачи молока, питья, смесей, а также помещение для сцеживания грудного молока.
2.32. В послеродовом обсервационном отделении предусматриваются помещения для сбора и мойки нестерильной посуды, стерилизации посуды, приготовления питья и смесей, хранения и выдачи питья и смесей.
В составе послеродового обсервационного отделения следует предусматривать санитарный пропускник для персонала.
2.33. Количество посадочных мест в столовой послеродового физиологического отделения рекомендуется принимать равным 80 % от количества коек в отделении.
В послеродовом обсервационном отделении столовая не предусматривается.
2.34. В составе послеродовых отделений по заданию на проектирование могут предусматриваться кабинеты ультразвуковых исследований и электросветолечения, кабинет врача-консультанта и др.
2.35. Состав послеродовых отделений (физиологического и обсервационного) определяется заданием на проектирование.
Рекомендуемая минимальная площадь помещений послеродовых отделений приведена в таблице 11.
Таблица 11
|
№№ п/п |
Наименование помещений |
Площадь, м2 |
|
|
Палатная секция |
|
|
1. |
Палата совместного пребывания родильницы и новорожденного со шлюзом и санузлом: |
|
|
|
- палата на 1 койку и 1 кроватку |
12 |
|
|
- шлюз |
3 |
|
|
- санузел (унитаз, умывальник, душ) |
4 |
|
2. |
Палаты для родильниц со шлюзом и санузлом: |
|
|
|
- палата на 1 койку |
10 |
|
|
- палата на 2 койки |
15 |
|
|
- шлюз |
3 |
|
|
- санузел: |
|
|
|
совмещенный (унитаз, умывальник, душ) |
4 |
|
|
раздельный: |
|
|
|
- унитаз, умывальник |
3 |
|
|
- душевая |
2 |
|
3. |
Палата для новорожденного на 1 кроватку |
6 |
|
4. |
Палата для новорожденных на 2 кроватки |
9 |
|
5. |
Палата для новорожденных на 2 кювеза |
12 |
|
6. |
Изолятор на 1 кроватку со шлюзом |
6 + 3 |
|
7. |
Палата интенсивной терапии |
16 |
|
8. |
Пост дежурной медицинской сестры для родильниц |
6 |
|
9. |
Помещение (пост) дежурной медицинской сестры для новорожденных |
10 |
|
10. |
Кабинет светолечения (фототерапии) для новорожденных |
15 |
|
11. |
Процедурная: |
|
|
|
- с гинекологическим креслом |
18 |
|
|
- без гинекологического кресла |
12 |
|
12. |
Комната для хранения медикаментов и инструментария для процедур новорожденным |
8 |
|
13. |
Комната для хранения и разведения вакцины БЦЖ |
8 |
|
14. |
Комната для хранения вакцины против гепатита В |
6 |
|
15. |
Буфетная с оборудованием для мытья и стерилизации посуды |
25 |
|
16. |
Столовая |
1,2м2 на одно посадочное место |
|
17. |
Помещение для дезинфекции кювезов:1) |
|
|
|
- отсек для дезинфекции кювезов |
8 |
|
|
- отсек для хранения чистых кювезов |
8 |
|
18. |
Клизменная со шлюзом |
10 |
|
|
- уборная |
3 |
|
19. |
Санитарная комната:1) |
|
|
|
- отсек для мытья и дезинфекции суден; мытья и сушки клеенок |
4 |
|
|
- отсек для хранения предметов уборки помещений с трапом, краном и сушкой |
4 |
|
|
- отсек для временного хранения грязного белья |
4 |
|
|
- отсек для хранения инвентаря |
2 |
|
20. |
Помещение приготовления дезрастворов и хранения дезсредств |
4 |
|
21. |
Место для каталок |
4 |
|
22. |
Шлюз при входе в секцию для новорожденных |
6 |
|
23. |
Шлюз при входе в палатную секцию |
6 |
|
|
Помещения, общие на отделение |
|
|
24. |
Кабинет заведующего |
15 |
|
25. |
Ординаторская |
18 |
|
26. |
Комната старшей медсестры с местом для хранения медикаментов |
12 |
|
27. |
Комната сестры-хозяйки с кладовой чистого белья |
10 + 6 |
|
28. |
Помещения для послеродового физиологического отделения:2) |
|
|
|
- сбора и мойки нестерильной посуды |
9 |
|
|
- стерилизации посуды и пастеризации грудного молока, приготовления питья и смесей |
15 |
|
|
- хранения и выдачи молока, питья, смесей |
9 |
|
29. |
Помещения для обсервационного отделения:2) |
|
|
|
- сбора и мойки нестерильной посуды |
9 |
|
|
- стерилизации посуды, приготовления питья и смесей |
9 |
|
|
- хранения и выдачи питья и смесей |
9 |
|
30. |
Помещение сцеживания грудного молока для послеродового физиологического отделения |
10 |
|
31. |
Помещение хранения переносной физиотерапевтической аппаратуры |
12 |
|
32. |
Кабинет электросветолечения |
6 м2 на одну кушетку, но не менее 12 |
|
|
- помещение для обработки прокладок |
8 |
|
33. |
Кабинет ультразвуковых исследований |
18 |
|
34. |
Кабинет врача-консультанта |
18 |
|
35. |
Комната персонала |
15 |
|
36. |
Уборная для персонала3) |
3 м2 на один унитаз |
|
37. |
Комната личной гигиены персонала (биде, душ) |
5 |
|
38. |
Кладовая для хранения мягкого инвентаря |
4 |
|
39. |
Кладовая для временного хранения списанного инвентаря |
4 |
|
40. |
Санитарный пропускник для персонала обсервационного отделения |
1 м2 на одного человека, но не менее 6 |
|
41. |
Шлюз при входе в отделение |
6 |
|
1) Следует отделять друг от друга перегородками на высоту помещения. 2) Располагаются смежно с соблюдением поточности; между помещениями предусматриваются двери. 3) Проектируется со шлюзом и умывальником. |
||
Отделения патологии беременных
2.36. Отделения патологии беременных предназначаются для дородовой госпитализации и лечения беременных с сопутствующими заболеваниями (заболевания сердечно-сосудистой системы, почек, печени, эндокринных желез и др.) и осложнениями беременности (ранние и поздние токсикозы, угроза выкидыша и др.).
Отделения патологии беременных по своей структуре и набору помещений аналогичны неинфекционным палатным отделениям и включают палаты на 1-4 койки со шлюзом и санузлом, посты дежурных медицинских сестер, процедурные и другие (специализированные, служебные и вспомогательные) помещения.
2.37. Планировка отделений патологии беременных должна предусматривать возможность транспортировки беременных в родовое физиологическое отделение или обсервационное отделение через их приемные отделения, а также самостоятельный выход беременных из отделения в изолированный двор для прогулок на свежем воздухе.
2.38. Количество посадочных мест в столовых отделений патологии беременных следует принимать из расчета 80 % от количества коек в отделении.
2.39. Состав помещений отделений патологии беременных определяется заданием на проектирование. Площадь помещений, кроме специализированных, следует принимать по таблице 5 настоящего Пособия.
Рекомендуемая минимальная площадь специализированных помещений отделений патологии беременных приведена в таблице 12.
Таблица 12
|
№№ п/п |
Наименование помещений |
Площадь, м2 |
|
1. |
Кабинеты пренатальной диагностики: |
|
|
|
- кабинет ультразвуковых исследований |
18 |
|
|
- кабинет электрокардиографии |
18 |
|
|
- кабинет кардиотокографии |
12 |
|
2. |
Кабинет электросветолечения |
6 м2 на одну кушетку, но не менее 12 |
|
|
- помещение для обработки прокладок |
8 |
|
3. |
Кабинет лечения электросном (с аппаратной и шлюзом при входе) |
б м2 на одну кушетку, но не менее 12 + 6 + 2 |
|
4. |
Кабинет лечебной физкультуры для индивидуальных занятий |
12 |
|
5. |
Зал лечебной физкультуры для занятий малых групп (до 4-х человек) |
20 |
|
6. |
Кабинет врача-консультанта |
18 |
|
7. |
Палата интенсивной терапии |
13 м2 на одну койку |
3. ДНЕВНЫЕ СТАЦИОНАРЫ
3.1. Дневные стационары являются структурными подразделениями лечебно-профилактических учреждений и предназначены для проведения профилактических, диагностических, лечебных и реабилитационных мероприятий больным, не требующим круглосуточного медицинского наблюдения, с применением современных медицинских технологий в соответствии со стандартами ведения больных.
3.2. Коечная мощность и профиль дневных стационаров определяются заданием на проектирование с учетом имеющейся инфраструктуры здравоохранения, а также заболеваемости населения.
3.3. Дневной стационар осуществляет следующие функции:
- проведение комплексных профилактических и оздоровительных мероприятий лицам из группы риска повышенной заболеваемости, в том числе профессиональной, а также длительно и часто болеющим;
- проведение сложных и комплексных диагностических исследований и лечебных процедур, связанных с необходимостью специальной подготовки больных и краткосрочного медицинского наблюдения после проведения указанных лечебных и диагностических мероприятий;
- подбор адекватной терапии больным с впервые установленным диагнозом заболевания или хроническим больным при изменении тяжести заболевания;
- проведение комплексного курсового лечения с применением современных медицинских технологий больным, не требующим круглосуточного медицинского наблюдения;
- осуществление реабилитационного и оздоровительного комплексного курсового лечения больных и инвалидов, беременных женщин;
- проведение экспертизы состояния здоровья, степени утраты трудоспособности граждан и решение вопроса о направлении на медико-социальную экспертизу.
3.4. В структуру дневного стационара могут включаться: палаты, кабинет врача, процедурная, кабинет хирурга, малая операционная со шлюзом, комната для приема пищи больными, комната медицинского персонала, кладовая чистого белья, помещение для временного хранения грязного белья, уборные для больных и персонала, другие кабинеты и помещения.
Состав и площадь помещений дневного стационара определяются заданием на проектирование с учетом рекомендаций, приведенных в таблице 5 настоящего Пособия.
Приложение 1
Примерные габаритные схемы палат для взрослых
Экспликация
|
№№ п.п. |
Номенклатура оборудования |
Габариты, мм |
|
1. |
Кровать функциональная |
2135 ´ 840 ´ 1120 |
|
2. |
Тумбочка прикроватная |
400 ´ 400 ´ 830 |
|
3. |
Стол палатный |
850 ´ 630 ´ 740 |
|
4. |
Стул |
410 ´ 470 ´ 700 |
|
5. |
Кресло для отдыха |
605 ´ 570 ´ 855 |
|
6. |
Умывальник* |
550 ´ 420 ´ 150 |
|
7. |
Шкаф встроенный |
500 ´ 350 ´ 3000 |
|
* Не предусматривается в палатах психиатрических и наркологических отделений |
||
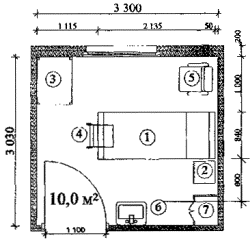
Рис. 1.1. Палата на 1 койку
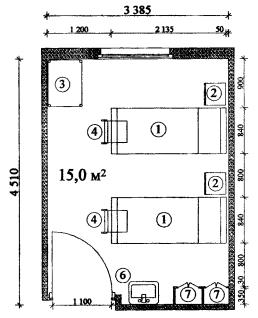
Рис. 1.2. Палата на 2 койки

Рис. 1.3. Палата на 4 койки
Приложение 2
Примерные габаритные схемы палат совместного круглосуточного пребывания детей с матерями
Экспликация
|
№№ п.п. |
Наименование оборудования |
Габариты, мм |
|
1. |
Кровать функциональная детская (до 1 года) |
928 ´ 567 ´ 1460 |
|
2. |
Кровать функциональная детская (от 1 года до 7 лет) |
1400 ´ 584 ´ 1400 |
|
3. |
Стол пеленальный |
736 ´ 800 ´ 870 |
|
4. |
Стол с детской ванной |
900 ´ 800 ´ 850 |
|
5. |
Стол для детских весов |
600 ´ 400 ´ 850 |
|
6. |
Кровать для матери (общебольничная) |
2010 ´ 800 ´ 1100 |
|
7. |
Тумбочка прикроватная |
400 ´ 400 ´ 830 |
|
8. |
Стол палатный |
850 ´ 630 ´ 740 |
|
9. |
Стул |
410 ´ 470 ´ 700 |
|
10. |
Кресло для отдыха |
605 ´ 570 ´ 855 |
|
11. |
Облучатель бактерицидный настенный |
575 ´ 150 ´ 215 |
|
12. |
Умывальник |
550 ´ 420 ´ 150 |
|
13. |
Шкаф встроенный |
500 ´ 350 ´ 3000 |
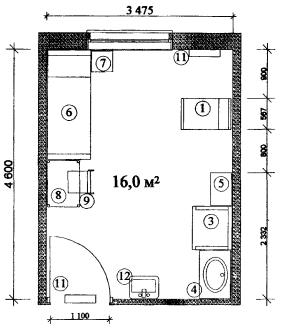
Рис. 2.1. Палата совместного круглосуточного пребывания детей (до 1 года) с матерями на 1 кроватку и 1 койку
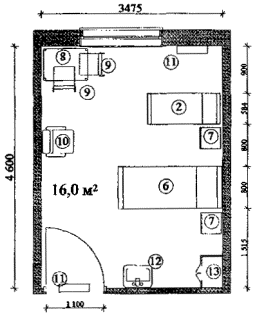
Рис. 2.2. Палата совместного круглосуточного пребывания детей (от 1 года до 7 лет) с матерями на 1 кроватку и 1 койку
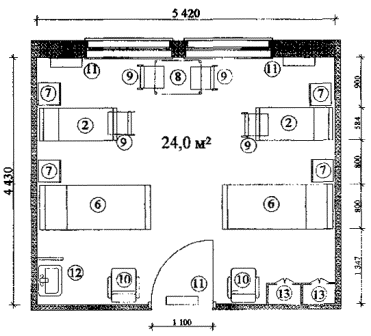
Рис. 2.3. Палата совместного круглосуточного пребывания детей (от 1 года до 7 лет) с матерями на 2 кроватки и 2 койки
Приложение 3
Примерные габаритные схемы родовых палат
Экспликация
|
№№ п.п. |
Наименование оборудования |
Габариты, мм |
|
1. |
Кровать акушерская типа Рахманова |
2050 ´ 1359 ´ 850 |
|
2. |
Кровать общебольничная |
2010 ´ 800 ´ 1100 |
|
3. |
Тележка приборная для аппаратуры |
710 ´ 515 ´ 1070 |
|
4. |
Столик манипуляционный |
735 ´ 455 ´ 900 |
|
5. |
Табурет |
390 ´ 390 ´ 550 |
|
6. |
Штатив для капельницы |
|
|
7. |
Электротехническая панель |
400 ´ 130 ´ 2500 |
|
8. |
Столик с лотком для приема новорожденного |
700 ´ 400 ´ 850 |
|
9. |
Подставка для тазов |
530 ´ 500 ´ 1085 |
|
10. |
Столик инструментальный акушерский |
800 ´ 490 ´ 900 |
|
11. |
Шкаф медицинский |
550 ´ 420 ´ 165 |
|
12. |
Подставка для стерильных коробок |
520 ´ 480 ´ 760 |
|
13. |
Стул жесткий |
440 ´ 480 ´ 790 |
|
14. |
Ведро педальное |
300 ´ 300 ´ 500 |
|
15. |
Умывальник хирургический |
600 ´ 450 ´ 214 |
|
16. |
Стол для предметов ухода за новорожденным |
600 ´ 420 ´ 850 |
|
17. |
Стол пеленальный |
937 ´ 1008 ´ 895 |
|
18. |
Стол для детских весов |
600 ´ 320 ´ 850 |
|
19. |
Стол врача |
1132 ´ 630 ´ 730 |
|
20. |
Умывальник |
650 ´ 500 ´ 150 |
|
21. |
Облучатель бактерицидный настенный |
575 ´ 150 ´ 215 |
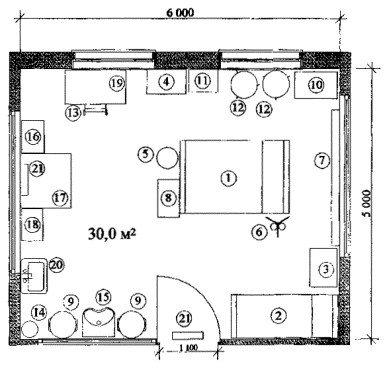
Рис. 3.1. Индивидуальная родовая палата
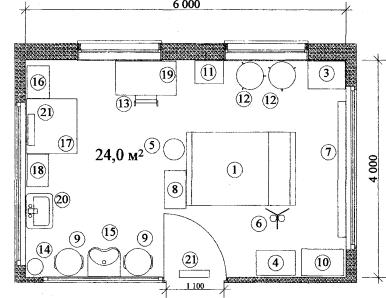
Рис. 3.2. Родовая палата на 1 кровать
Приложение 4
Примерная габаритная схема палаты совместного пребывания родильницы и новорожденного
Экспликация
|
№№ п.п. |
Наименование оборудования |
Габариты, мм |
|
1. |
Кровать для новорожденного |
810 ´ 460 ´ 1000 |
|
2. |
Кровать для родильницы (общебольничная) |
2010 ´ 800 ´ 1100 |
|
3. |
Стол пеленальный |
736 ´ 800 ´ 870 |
|
4. |
Стол с детской ванной |
900 ´ 600 ´ 850 |
|
5. |
Стол для детских весов |
600 ´ 400 ´ 850 |
|
6. |
Тумбочка прикроватная |
400 ´ 400 ´ 830 |
|
7. |
Умывальник |
550 ´ 420 ´ 150 |
|
8. |
Стол палатный |
850 ´ 630 ´ 740 |
|
9. |
Стул |
410 ´ 470 ´ 700 |
|
10. |
Облучатель бактерицидный настенный |
575 ´ 150 ´ 215 |
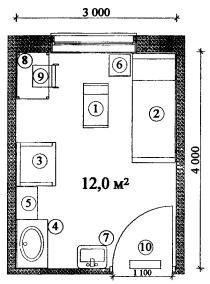
Рис. 4.1. Палата совместного пребывания родильницы и новорожденного
НОРМАТИВНЫЕ ССЫЛКИ
В настоящем выпуске Пособия приведены ссылки на следующие документы:
1. СНиП 2.08.02-89* «Общественные здания и сооружения».
2. ВСН 62-91* «Проектирование среды жизнедеятельности с учетом потребностей инвалидов и маломобильных групп населения».
3. МГСН 4.01-94 «Хосписы».
4. МГСН 4.12-97 «Лечебно-профилактические учреждения».
5. Пособие к МГСН 4.12-97 «Лечебно-профилактические учреждения», выпуск 1 «Общие положения. Стационарные учреждения: Основные положения. Приемные отделения».