Государственное
санитарно-эпидемиологическое нормирование
Российской Федерации
Федеральная
служба по надзору в сфере защиты прав потребителей
и благополучия человека
3.2. ЭПИДЕМИОЛОГИЯ. ПРОФИЛАКТИКА
ПАРАЗИТАРНЫХ БОЛЕЗНЕЙ
Эпидемиологический надзор за эхинококкозами
Методические указания
МУ 3.2.3470-17
Москва 2018
1. Разработаны ФБУН «Ростовский НИИ микробиологии и паразитологии» Роспотребнадзора (Т.И. Твердохлебова, Л.А. Ермакова С.А. Нагорный, Е.П. Хроменкова, О.С. Думбадзе. Л.В. Шишканова), ИМПиТМ им. Марциновского Первого государственного Московского университета им. И. М. Сеченова (В.П. Сергиев, Ю.А. Легоньков, В.Д. Завойкин, О.П. Зеля), Федеральной службой по надзору в сфере защиты прав потребителей и благополучия человека (Т.М. Гузеева), ФБУЗ «Федеральный Центр гигиены и эпидемиологии» Роспотребнадзора (Т.Г. Сыскова), ВМА им. С.М. Кирова (С.С. Козлов), ФБУН «Тюменский НИИ краевой инфекционной патологии» Роспотребнадзора (Т.Ф. Степанова, К.Б. Степанова), Управлением Роспотребнадзора по Ростовской области (Е.В. Ковалев, С.А. Ненадская, Г.В. Портнова), ФБУЗ «Центр гигиены и эпидемиологии в Ростовской области» (Г.Т. Айдинов, М.М. Швагер, К.С. Гайбарян, Г.В. Стрельникова), Управлением Роспотребнадзора по Карачаево-Черкесской Республике (С.В. Бескакотов, К.X. Болатчиев), ФБУЗ «Центр гигиены и эпидемиологии в Карачаево-Черкесской Республике» (X.X. Батчаев, Ф.К. Цекапибзева), Ростовским государственным медицинским университетом Минздрава России (Н.Ю. Пшеничная, Ю.М. Амбалов, Я.П. Киртанасов, Б.В. Рошак), ФБУН «Омский НИИ природно-очаговых инфекций» (Н.В. Рудаков, В.К. Ястребов, О.Ю. Старостина), ФБУН «Хабаровский НИИ эпидемиологии и микробиологии» Роспотребнадзора (О.Е. Троценко), ФГБНУ «Всероссийский НИИП гельминтологии им. К.И. Скрябина» (А.В. Успенский, В.В. Горохов), ФГБОУ ВО «Московская государственная академия ветеринарной медицины и биотехнологии MBA им. Скрябина (Ф.И. Василевич, Б.К. Лайпанов, Н.Е. Косменков).
2. Рекомендованы к утверждению Комиссией по государственному санитарно-эпидемиологическому нормированию Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека (протокол от 22 декабря 2016 г. № 2).
3. Утверждены Руководителем Федеральной службы по надзору в сфере защиты прав потребителей, Главным государственным санитарным врачом Российской Федерации А.Ю. Поповой 27 апреля 2017 года.
4. Введены взамен «Методических указаний по диагностике, клинике, лечению, эпидемиологии и профилактике эхинококкоза и альвеококкоза в СССР» от 04 февраля 1985 г. № 28-6/2.
СОДЕРЖАНИЕ
|
УТВЕРЖДАЮ Руководитель
Федеральной службы А.Ю. Попова ____________________ 27 апреля 2017 г. |
3.2.
ЭПИДЕМИОЛОГИЯ. ПРОФИЛАКТИКА
ПАРАЗИТАРНЫХ БОЛЕЗНЕЙ
Эпидемиологический надзор за эхинококкозами
Методические указания
МУ 3.2.3470-17
I. Область применения
1.1. Настоящие методические указания предназначены для специалистов федерального органа исполнительной власти, осуществляющего федеральный государственный санитарно-эпидемиологический надзор, для специалистов органов государственной власти субъектов Российской Федерации в сфере охраны здоровья и медицинских организаций, а также могут быть использованы организациями, занимающимися профилактикой эхинококкозов, и носят рекомендательный характер.
1.2. В методических указаниях изложены основные принципы и порядок проведения эпидемиологического надзора за эхинококкозами, направленные на предупреждение возникновения и распространения эхинококкозов среди населения Российской Федерации.
II. Общие сведения о гидатидозах
2.1. Гидатидозы - эхинококкоз (гидатидозный) и альвеококкоз (многокамерный эхинококкоз) человека - паразитарные инвазии, характеризующиеся длительным хроническим течением, тяжелыми органными и системными нарушениями, обширностью поражения, нередко завершающиеся инвалидностью и даже гибелью больного. С момента заражения до времени установления диагноза бессимптомный период может продолжаться 5 - 20 лет (описан латентный период эхинококковой кисты до 75 лет).
2.2. Длительность инвазии определяет сложность профилактических и противоэпидемических мероприятий при данном гельминтозе, проблематичность прогнозирования распространения инвазии и установления критериев эффективности противоэпидемических и профилактических мероприятий. Клиническая картина эхинококкозов определяется локализацией паразитарных кист, что обусловливает разнообразие и неспецифичность клинической симптоматики.
Анализ многолетней заболеваемости населения эхинококкозами в субъектах Российской Федерации показал, что уровень заболеваемости этим гельминтозом превышает среднероссийские показатели в Ямало-Ненецком, Чукотском, Ханты-Мансийском - Югре автономных округах; Ставропольском, Пермском, Алтайском краях; Кабардино-Балкарской, Карачаево-Черкесской Республиках; Республиках Башкортостан, Алтай, Саха (Якутия), Калмыкия, Дагестан; Оренбургской, Саратовской, Астраханской, Курганской, Кировской областях.
Возбудитель эхинококкоза однокамерного - эхинококк однокамерный Echinococcus granulosus, возбудитель альвеококкоза (эхинококкоза многокамерного) - эхинококк многокамерный.
III. Таксономия возбудителей
3.1. Возбудитель эхинококкоза гидатидозного - эхинококк однокамерный Echinococcus granulosus, возбудитель альвеококкоза - Echinococcus multilocularis, который в нашей стране выделен в самостоятельный род Alveococcus и получил название Alveococcus multilocularis.
3.2. Гидатиды относятся к типу плоских червей Plathelminthes, классу Cestoda, отряду Cyclophyllidea, семейству Taeniidae (Ward, 1907), роду Echinococcus (Rudolphi, 1801).
3.3. Из 16 описанных видов цепней рода Echinococcus в настоящее время 4 признаны валидными: Е. granulosus, Е. multilocularis, Е. vogeli и Е. oligarthrus. Ниже видового уровня имеются многочисленные внутривидовые варианты (штаммы) с неопределенным таксономическим статусом. Наибольшее штаммовое разнообразие наблюдается внутри вида Е. granulosus из-за различий в репродуктивных механизмах этого вида и трех других видов Echinococcus. Самооплодотворение отмечено только у вида Е. granulosus, он же имеет и наименьшую специфичность к промежуточным хозяевам и самое широкое географическое распространение. Молекулярно-биологическими методами дифференцированы десять внутривидовых генотипов Е. granulosus: G1 - «общий, домашних овец»: G2 - «тасманийских овец»; G3 - «буйволов»; G4 - «лошадей»; G5 - «крупного рогатого скота»; G6 - «верблюдов»; G7 - «свиней»; G8 - «северных оленей»; G9 - «человека»; G10 - «Fennoscandian cervid». Важной биолого-эпидемиологической особенностью штаммов Е. granulosus является их неодинаковая патогенность для человека.
IV. Биология возбудителей
4.1. Echinococcus granulosus. Взрослый гельминт имеет лентовидную форму тела (стробилы) 2 - 6 мм длиной, которое состоит из головки (сколекса) с 4 круглыми мышечными присосками и хоботком, вооруженным двойным венчиком крючьев, шейки и 3 - 4 члеников (проглоттид). Последний (зрелый) членик превышает по размерам половину длины всего тела паразита, заполнен маткой с боковыми выпячиваниями, содержащей множество яиц.
4.2. Личиночная стадия (ларвоциста) Echinococcus granulosus представляет собой пузырь размером от нескольких мм до 30 - 40 см, содержащий прозрачную, слегка опалесцирующую жидкость. Внутри первичного (материнского) пузыря могут формироваться вторичные (дочерние) и третичные (внучатые) пузыри, имеющие одинаковое с материнским пузырем строение. Стенки пузырей состоят из двух оболочек - наружной кутикулярной и внутренней зародышевой, на которой располагаются протосколексы (инвазионная личиночная стадия паразита), имеющие то же строение, что и сколексы взрослого паразита, а также небольшие пузыревидные образования - выводковые капсулы, соединяющиеся со стенкой пузыря тонкой ножкой (дочерние и внучатые ларвоцисты).
4.3. Alveococcus multilocularis. Строение взрослого гельминта сходно со строением однокамерного эхинококка, однако размеры его меньше (2 - 4 мм), длина последнего членика меньше половины длины тела, а заполняющая его матка лишена боковых выпячиваний.
4.4. Личиночная стадия (ларвоциста) Alveococcus multilocularis представляет собой конгломерат мелких пузырьков, образующихся путем почкования и тесно прилегающих друг к другу или сросшихся между собой. Полость пузырьков наполнена жидкостью или студенистой массой, на стенках формируются единичные сколексы.
4.5. Развитие эхинококка и альвеококка происходит с участием двух хозяев - окончательного (дефинитивного), в кишечнике которого обитают взрослые гельминты, и промежуточного, содержащего личинки - ларвоцисты.
4.6. Окончательными хозяевами Echinococcus granulosus являются: собака (основной хозяин), волк, реже шакал, лисица, енотовидная собака, корсак. Промежуточными хозяевами - различные травоядные и всеядные животные, в том числе основные виды сельскохозяйственных животных (овцы, козы, крупный рогатый скот, свиньи, лошади, ослы и др.), а также дикие парнокопытные - олени, лоси.
4.7. Окончательные хозяева Alveococcus multilocularis - песец, лисица, собака, реже волк, корсак, енотовидная собака, в единичных случаях домашняя и пятнистая кошки. Промежуточные хозяева - дикие мышевидные грызуны, в основном представители отряда Rodentia (ондатры, полевки и др.).
4.8. Человек для эхинококка и альвеококка служит промежуточным хозяином.
4.9. Взрослые особи обоих видов обитают в тонкой кишке окончательного хозяина. Заполненные яйцами зрелые членики отторгаются от стробилы и выделяются наружу с фекалиями или активно выползают из анального отверстия хозяина и могут ползать по его телу. При этом через передний край членика выдавливается множество освободившихся от оболочек онкосфер, остающихся на шерсти зараженного животного. Каждый членик содержит 200 - 800 яиц. Отторжение члеников происходит приблизительно с 14-дневными интервалами. Членики, попавшие на почву, могут расползаться в радиусе до 0,25 м, онкосферы - рассеиваться ветром и разноситься насекомыми на довольно большие расстояния.
4.10. Заражение промежуточных хозяев происходит в результате проглатывания зрелых яиц или зрелых члеников гельминта. В желудочно-кишечном тракте промежуточного хозяина из онкосфер (под воздействием ферментов) высвобождаются подвижные шестикрючные личинки (гексаканты), которые с помощью крючьев проникают в кровеносные сосуды кишечника и током крови заносятся в печень, где большая часть оседает. В связи с этим ларвоцисты эхинококка встречаются в печени чаще, чем в других органах, а ларвоцисты альвеококка паразитируют преимущественно в этом органе. Личинки эхинококка, преодолевшие печеночный барьер, попадают в легкие и могут осесть в них. Личинки эхинокококка, прошедшие через легочные капилляры, попадают в большой круг кровообращения и могут быть занесены в любой орган, где формируются в пузыревидные личинки - ларвоцисты. Первоначальное развитие ларвоцист эхинококка происходит довольно быстро (за 3 - 5 мес.), но потом оно замедляется и может длиться годами.
4.11. Рост ларвоцист альвеококка осуществляется путем экзогенного отпочковывания пузырьков, прорастающих печеночную ткань подобно злокачественной опухоли. При этом нарушается целостность кровеносных сосудов и оторвавшиеся от ларвоцисты отдельные пузырьки заносятся током крови в другие органы, чаще всего в мозг, образуя, таким образом, метастазы.
4.12. Окончательный хозяин заражается эхинококком и альвеококком, поедая внутренние органы промежуточного хозяина, пораженные ларвоцистами. В кишечнике окончательного хозяина из находящихся в ларвоцистах протосколексов развиваются взрослые паразиты, число которых может быть велико, поскольку каждая ларвоциста (особенно эхинококка) содержит множество протосколексов.
4.13. Скорость развития взрослых паразитов у разных видов хозяев различна. В среднем развитие эхинококка завершается за 35 - 96 дней, а срок жизни равен 5 - 10 месяцам. Альвеококк развивается в кишечнике окончательного хозяина за 27 - 38 дней и длительность его жизни исчисляется 5 - 7 месяцами.
V. Эпидемиология гидатидозов
5.1. Эхинококкоз однокамерный
5.1.1. Основную роль в заражении человека играет общение с больными собаками, на шерсти и языке которых могут находиться яйца и членики эхинококка. Здоровые животные также могут участвовать в передаче возбудителя инвазии человеку в качестве механических переносчиков яиц, попавших на их шерсть или язык в результате облизывания зараженной собаки. Возможно заражение человека при употреблении овощей, ягод, фруктов, загрязненных фекалиями собак, содержащими онкосферы и членики эхинококка. Онкосферы могут также заноситься мухами на различные продукты питания или попадать на них с пылью, что нередко имеет место в засушливых районах с сильными ветрами.
5.1.2. Основной источник заражения сельскохозяйственных животных - приотарные собаки. Факторы передачи возбудителя инвазии для сельскохозяйственных животных - трава, сено, солома, вода, почва, загрязненные яйцами и зрелыми члениками эхинококка.
5.1.3. Интенсивность передачи возбудителя инвазии в разных эпидемических районах различна и определяется комплексом биотических и абиотических факторов. К их числу относится, прежде всего, численность источников инвазии. Большое значение имеет также их «мощность», под которой понимается количество инвазионного материала (онкосфер и члеников эхинококка), выделяемое окончательным хозяином. Она обычно велика, поскольку у плотоядных животных, являющихся окончательными хозяевами эхинококка, развивается, как правило, множество взрослых паразитов. Вместе с тем сравнительно небольшое число яиц, формирующихся в матке эхинококка (200 - 800), и наличие у него лишь одного членика, содержащего матку, ограничивают степень обсемененности внешней среды инвазионным материалом.
5.1.4. Длительность выживания онкосфер во внешней среде зависит от ряда факторов. Онкосферы устойчивы к действию низких температур, но весьма неустойчивы к высыханию. Жизнеспособность онкосфер сохраняется в интервале температур: от +38 до -30 °С. На поверхности почвы в тени (при температуре 10 - 26 °С) онкосферы сохраняют жизнеспособность в течение месяца, на солнце (при температуре 18 - 50 °С) онкосферы погибают через 1 - 2 суток, в траве (при температуре 14 - 28 °С) онкосферы погибают через 1,5 месяца. В зависимости от степени влажности онкосферы могут оставаться жизнеспособными до 1 года.
5.1.5. Интенсивность передачи возбудителя инвазии в значительной степени зависит от численности животных, служащих хозяевами эхинококка, а также от жизнеспособности и продуктивности ларвоцист, развивающихся в теле промежуточного хозяина. Известно, что на ряде территорий Российской Федерации и ближнего зарубежья ларвоцисты, формирующиеся у овец, свиней, верблюдов, высоко продуктивны и образуют множество протосколексов, тогда как ларвоцисты от крупного рогатого скота характеризуются слабой продуктивностью. В значительной степени это определяется врожденной, генетически обусловленной устойчивостью организма промежуточного хозяина, степенью адаптации паразита к тому или иному его виду.
5.1.6. В зависимости от вида животных, участвующих в передаче возбудителя инвазии, различают природные, синантропные и смешанные очаги эхинококкоза. В Российской Федерации регистрируются в основном синантропные очаги, передача возбудителя инвазии в которых происходит между собаками и различными сельскохозяйственными травоядными и всеядными животными.
5.1.7. Передача возбудителя инвазии от промежуточных хозяев окончательным (собакам) может происходить разными путями. Собаки заражаются, поедая отбросы из кухонь, с боен, убойных площадок, неглубоко закопанные или разбрасываемые вблизи жилищ и населенных пунктов, а также в результате скармливания им конфискатов с боен или пораженных ларвоцистами эхинококка органов забитых на дому животных. В ряде мест собаки заражаются при поедании падали на неблагоустроенных скотомогильниках.
5.1.8. Пути заражения промежуточных хозяев также различны. Травоядные сельскохозяйственные животные заражаются, проглатывая яйца и членики паразита с травой, сеном, водой, загрязненными фекалиями инвазированных собак. Большую роль в этом отношении играют приотарные собаки, загрязняющие фекалиями места выпаса овец и крупного рогатого скота.
5.1.9. Свиньи, будучи копрофагами и всеядными животными, заражаются, поедая фекалии собак, а также загрязненные ими отбросы и пищевые отходы. Заражению свиней способствует свободное их содержание вне приусадебных участков, а также пребывание их совместно с собаками.
5.1.10. Важную роль в заражении человека имеет общение с зараженными собаками, на шерсти и языке которых могут находиться яйца и членики эхинококка. Здоровые собаки нередко также участвуют в передаче возбудителя инвазии человеку в качестве механических переносчиков яиц, попавших на их шерсть или язык в результате облизывания зараженной собаки.
5.1.11. В ряде случаев заражение человека происходит при поедании немытых овощей, ягод, фруктов, загрязненных фекалиями собак, содержащими онкосферы и членики эхинококка.
5.1.12. Фактором заражения может служить шерсть овец, загрязненная фекалиями приотарных собак. Онкосферы могут также заноситься мухами на различные продукты питания или попадать на них с пылью, что нередко имеет место в засушливых районах с сильными ветрами.
5.1.13. В природных очагах эхинококкоза циркуляция возбудителя происходит между дикими животными. В Российской Федерации такие очаги выявлены в настоящее время на Таймыре и в Хабаровском крае. В первом из них передача возбудителя инвазии осуществляется между волками (окончательный хозяин) и дикими северными оленями (промежуточный хозяин), во втором - между волками и лосями. Заражение окончательного хозяина в таких очагах происходит по типу хищник-жертва, а промежуточных хозяев - через траву и воду природных водоемов, загрязненных фекалиями инвазированных эхинококками волков.
5.1.14. Возможен переход инвазии из природного очага в биоценозы, связанные с человеком, в результате поедания собаками трупов диких травоядных животных и грызунов или скармливания им продуктов охоты. В свою очередь травоядные и всеядные сельскохозяйственные животные могут заражаться от диких животных при проглатывании онкосфер и члеников эхинококка с травой и водой из природных водоемов, загрязненных фекалиями волков. В результате может сформироваться постоянно действующий смешанный очаг эхинококкоза с вовлечением в эпизоотический процесс как диких, так и домашних животных. Человек заражается от диких плотоядных во время охоты, при разделке шкур убитых диких плотоядных, в результате употребления в пищу дикорастущих трав и ягод, загрязненных фекалиями волков и других возможных окончательных хозяев эхинококка.
5.1.15. В связи с разнообразием путей заражения контингенты, подвергающиеся высокому риску заражения, могут быть в разных очагах различны. В овцеводческих районах, где циркуляция возбудителя происходит в основном между собаками и овцами, к группам риска относятся чабаны, в течение всего пастбищного сезона находящиеся при отарах овец, сопровождаемых обычно собаками, а также стригали овец и лица, профессионально занимающиеся обработкой шерсти и шкур. На Севере, в районах развитого оленеводства, наиболее часто заражаются оленеводы и их семьи, в районах развитого охотничьего промысла -охотники и лица, занимающиеся разделкой шкур диких плотоядных. В населенных пунктах с большим числом собак высокому риску заражения подвергаются все жители, занимающиеся изготовлением одежды из шкур собак (шапок, рукавиц и пр.). Заражение эхинококкозом может происходить в течение всего года, что обусловлено устойчивостью онкосфер эхинококка к внешним воздействиям и длительным сохранением их жизнеспособности во внешней среде. Однако имеются периоды наиболее высокого риска заражения, связанные в основном с особенностями быта и хозяйственной деятельности человека. Такими периодами являются, например, сезон охоты, период массового забоя оленей.
5.2. Альвеококкоз (эхинококкоз многокамерный)
5.2.1. Является природно-очаговым гельминтозом, поскольку циркуляция возбудителя происходит в природных биоценозах и может осуществляться без участия синантропных животных и человека. Механизм передачи альвеококкоза тот же, что и эхинококкоза, и интенсивность передачи зависит от тех же факторов.
5.2.2. Основными источниками инвазии служат дикий песец и лисица обыкновенная, а в ряде мест также и собака. От них через факторы внешней среды, обсемененные онкосферами и члениками альвеококка, заражается промежуточный хозяин, роль которого выполняют главным образом грызуны подсемейства Microtinae (серые и рыжие полевки, ондатры, водяная полевка), заселяющие лесные, кустарниковые, луговые и сельскохозяйственные ландшафты.
5.2.3. Заражение человека осуществляется тремя основными путями:
- непосредственно от диких плотоядных (песцов, лисиц) в результате проглатывания онкосфер, находящихся на их шерсти;
- через элементы внешней среды в результате употребления в пищу дикорастущих трав и ягод, а также питья воды из природных водоемов, служащих местом водопоя диких животных;
- от собак и кошек, которые сами активно заражаются, охотясь за дикими мышевидными грызунами. В этом случае заражение человека происходит при тех же условиях, что и при эхинококкозе.
В районах вольерного разведения пушных зверей (песцов, лисиц) человек может заразиться во время кормления и ухода за ними.
5.2.4. К контингентам, подвергающимся высокому риску заражения альвеококкозом (в пределах эндемичных территорий), относятся: охотники и члены их семей; лица, ухаживающие за вольерными пушными животными; сборщики пушнины и лица, занимающиеся ее обработкой, жители поселков, в которых собаки играют большую роль в хозяйственной деятельности и быту человека. В этом случае, как и при эхинококкозе, высокому риску заражения подвергаются дети.
5.2.5. Заражение альвеококкозом как окончательных, так и промежуточных хозяев, в том числе человека, носит сезонный характер. Сезон заражения связан с особенностями быта и хозяйственной деятельности населения, в частности, со сроками и длительностью периодов охоты, сбора и обработки пушнины, сбора дикорастущих трав и ягод. Значение имеет также период сохранения онкосфер во внешней среде и сроки наиболее высокой пораженности окончательных хозяев, служащих источником инвазии для человека. Этот период в свою очередь зависит от сроков заражения плотоядных, их численности в разные сезоны года, длительности жизни возбудителя и пр. Таким образом, в разных ландшафтных зонах и очагах разного типа сроки и длительность сезона заражения альвеококкозом могут быть различны и обусловливаться комплексом природных и социальных факторов.
Разнообразие условий, определяющих интенсивность передачи возбудителя инвазии и длительность эпидсезона, а также контингентов, подвергающихся высокому риску заражения, требует разработки профилактических и противоэпидемических мероприятий, дифференцированных для каждой конкретной территории с учетом социально-бытовых и хозяйственных особенностей.
VI. Мероприятия при осуществлении государственного
санитарно-эпидемиологического надзора за эхинококкозами
6.1. При осуществлении государственного санитарно-эпидемиологического надзора (далее - эпидемиологический надзор) за эхинококкозами проводится непрерывное наблюдение за эпидемическим процессом, целью которого является оценка ситуации и разработка адекватных санитарно-противоэпидемических (профилактических) мероприятий, направленных на предупреждение возникновения, распространения эхинококкозов среди населения.
6.2. Задачами эпидемиологического надзора за эхинококкозами являются:
- постоянная и объективная оценка масштабов, характера распространенности и социально-экономической значимости эхинококкозов;
- выявление тенденций эпидемического процесса;
- выявление регионов, областей, населенных пунктов с высоким уровнем заболеваемости и риском заражения;
- выявление причин и условий, определяющих уровень и структуру заболеваемости эхинококозами на территории; контроль и обоснованная оценка масштабов их распространенности;
- оценка качества и эффективности осуществляемых профилактических и противоэпидемических мероприятий для их оптимальной корректировки;
- планирование последовательности и сроков их реализации;
- разработка прогнозов эпидемиологической ситуации.
6.3. Основным инструментом эпидемиологического надзора за эхинококкозами является эпидемиологическая диагностика.
Эпидемиологическая диагностика осуществляется с помощью ретроспективного и оперативного эпидемиологического анализа пораженности (заболеваемости).
6.4. Многолетний ретроспективный эпидемиологический анализ проводится не менее чем за последние 5 лет и предусматривает:
- анализ многолетней динамики пораженности (заболеваемости);
- анализ заболеваемости по территориям;
- анализ заболеваемости по возрастным группам, полу, контингентам населения;
- анализ результатов лабораторной диагностики эхинококкозов;
-выводы и предложения по разработке профилактических мероприятий.
Ретроспективный эпидемиологический анализ заболеваемости эхинококкозом должен проводиться ежегодно.
6.5. Оперативный эпидемиологический анализ проводится при условии эпидемического подъема заболеваемости эхинококкозами. Он включает: постоянное наблюдение за динамикой заболеваемости с учетом определенного этиологического агента, оценку санитарно-эпидемиологической ситуации, формулирование предварительного и окончательного эпидемиологического диагноза с установлением причин и условий подъема заболеваемости или формирования эпидемического очага.
6.6. Мероприятия проводят комплексно (медицинскими, ветеринарными, коммунальными и охотоведческими организациями). Между медицинскими и ветеринарными работниками должна быть обеспечена взаимная информация о случаях заболевания гидатидозами людей, сельскохозяйственных и диких животных.
6.7. Комплексный план по борьбе с эхинококкозами составляется совместно с территориальными органами и учреждениями Роспотребнадзора, территориальными отделами ветеринарии, охотоведческими организациями и органами местного самоуправления.
VII. Мониторинг заболеваемости эхинококкозами
7.1. Выявление больных и лиц с подозрением на эхинококкозы осуществляют специалистами медицинских организаций, независимо от организационно-правовой формы собственности, при всех видах оказания медицинской помощи:
- при обращении населения за медицинской помощью;
- при оказании медицинской помощи на дому;
- на приеме у частнопрактикующих врачей;
- при профилактических, плановых, предварительных при поступлении на работу и периодических обследованиях.
7.2. Отбор биологических проб для исследования на эхинококкозы проводится специалистами медицинских организаций.
7.3. Доставка биологического материала в лабораторию производится в герметичных контейнерах, обеспечивающих его сохранность и безопасность транспортирования, в соответствии с регламентирующими документами.
7.4. Лабораторные исследования проводят в клинико-диагностических лабораториях медицинских организаций и других лабораториях, осуществляющих деятельность по диагностике паразитарных заболеваний и имеющих необходимые документы на работу с патогенными биологическими агентами (ПБА) III - IV групп патогенности.
7.5. Руководителями медицинских организаций назначается ответственное лицо за организацию работы по выявлению, лечению, диспансерному наблюдению за больными паразитарными болезнями, ведению отчетно-учетной документации и мероприятий по профилактике паразитозов.
7.6. Руководители медицинских организаций организовывают проведение иммунологического обследования на эхинококкозы групп риска (работников звероферм, животноводческих хозяйств, зоопарков, заготовителей пушнины, работников меховых мастерских, ветеринарных работников, лиц, занятых отловом собак, работников заповедников, сборщиков и закупщиков грибов, ягод, а также членов их семей) при проведении профилактических и периодических медицинских осмотров, диспансеризации.
7.7. О каждом случае эхинококкозов врачи всех специальностей, средние медицинские работники медицинских организаций, независимо от организационно-правовой формы собственности, а также медицинские работники, занимающиеся частной медицинской деятельностью, в течение 12 часов направляют экстренное извещение по установленной форме в органы, уполномоченные осуществлять федеральный государственный санитарно-эпидемиологический надзор (по месту выявления больного).
7.8. При регистрации эхинококкозов специалист Роспотребнадзора проводит эпидемиологическое расследование с заполнением карты эпидемиологического расследования случая паразитарного заболевания.
7.9. Медицинские организации, изменившие или уточнившие диагноз, в течение 12 часов направляют экстренное извещение по установленной форме в органы, уполномоченные осуществлять эпидемиологический надзор (по месту выявления больного).
7.10. Каждый случай эхинококкозов подлежит регистрации и учету в журнале учета инфекционных заболеваний установленной формы по месту их выявления в медицинских, детских, подростковых, оздоровительных организациях, независимо от организационно-правовой формы собственности, а также по месту жительства/диспансеризации.
7.11. Случаи эхинококкозов учитываются в формах федерального государственного статистического наблюдения № 2 «Сведения об инфекционных и паразитарных заболеваниях» в установленном порядке.
7.12. Инвазированные подлежат лечению в амбулаторных или стационарных условиях на основании их информированного добровольного согласия и с учетом права на отказ от медицинского вмешательства. Перечень паразитарных заболеваний, представляющих опасность для окружающих и требующих обязательного лечения, определяется в установленном порядке.
7.13. В целях активного выявления и предупреждения распространения эхинококкозов проводят плановые профилактические обследования декретированных контингентов в установленном порядке. Порядок проведения медицинских осмотров и перечень включаемых в них исследований утверждается федеральным органом исполнительной власти, уполномоченным в этой сфере.
7.14. При угрозе возникновения и распространения эхинококкозов должностные лица, осуществляющие эпидемиологический надзор, вправе давать гражданам и юридическим лицам предписания о проведении дополнительных санитарно-противоэпидемических мероприятий, в том числе в рамках лабораторного обследования и медицинского наблюдения.
7.15. Организацию и проведение плановых и по эпидемическим показаниям обследований декретированных контингентов на наличие паразитарных болезней обеспечивают руководители организаций, независимо от организационно-правовой формы собственности, и индивидуальные предприниматели. Работники, не прошедшие обязательного медицинского осмотра, не допускаются к исполнению ими трудовых обязанностей.
7.16. Все выявленные инвазированные подлежат диспансерному наблюдению в медицинских организациях по месту жительства или выявления.
7.17. На каждого инвазированного заполняется форма диспансерного наблюдения по установленной форме.
7.18. Все больные эхинококкозом и альвеококкозом, а также лица с подозрением на эти заболевания, находятся на диспансерном учете. К числу последних относятся лица с положительным результатом серологических реакций и имеющие клинические проявления болезни (увеличение печени без существенных изменений показателей ее функционального состояния, выявление инструментальными методами очаговых поражений органа).
Больные эхинококкозом после операции должны находиться под наблюдением 8 - 10 лет и обследоваться не реже одного раза в 2 года. Больные альвеококкозом осложненного течения обследуются ежегодно.
Больные альвеококкозом должны находиться на диспансерном учете пожизненно, поскольку даже после радикальных операций могут возникать рецидивы заболевания через многие годы.
7.19. Ответственность за полноту, достоверность и своевременность регистрации и учета случаев паразитозов, а также оперативное и полное информирование о них органов и учреждений Роспотребнадзора, несет руководитель медицинской организации, независимо от организационно-правовой формы собственности, по месту выявления/жительства больного.
VIII. Эпидемиологическое обследование очагов
эхинококкозов
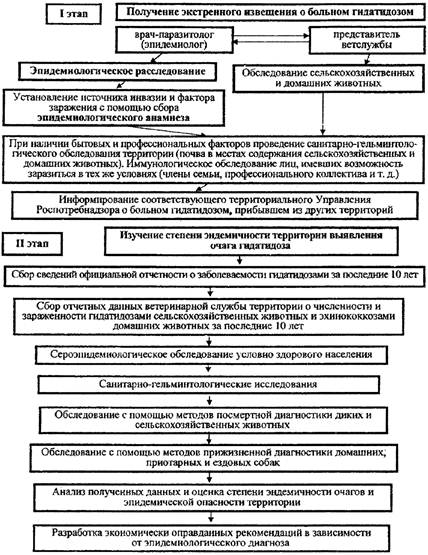
8.1. При получении экстренного извещения о больном эхинококкозом или альвеококкозом специалист территориальных органов (учреждений) Роспотребнадзора в течение 24 часов проводит эпидемиологическое расследование с целью установления источника заражения.
8.2. При сборе эпидемиологического анамнеза необходимо выяснять наличие собак, содержание собак (привязное, свободное), степень контакта с собаками тесный (гладит, кормит), периодический (кормит), не контактирует, занимается ли охотой на псовых, обрабатывал больной шкурки псовых, имел больной контакт со шкурками псовых).
8.3. Территориальные органы и учреждения Роспотребнадзора проводят эпидемиологическое расследование каждого случая заболевания с целью установления возможного источника инвазии и фактора заражения. Заполняется «Карта эпидемиологического обследования случая паразитарного заболевания» (прилож. 5).
8.4. О больных эхинококкозами, прибывших из других административных территорий, информируют Управления Роспотребнадзора по соответствующим субъектам Российской Федерации. Схема алгоритма эпидемиологического обследования очага представлена в прилож. 1.
8.5. Формирование групповых очагов при эхинококкозах за многолетний период не наблюдалось. В случае формирования групповых очагов по итогам расследования оформляется «Акт эпидемиологического расследования очага инфекционной (паразитарной) болезни с установлением причинно-следственной связи».
IX. Профилактические мероприятия
9.1. Мероприятия по борьбе с гидатидозами
9.1.1. Профилактика и борьба с эхинококкозом и альвеококкозом включает следующие основные мероприятия:
- предупреждение заражения человека, собак, сельскохозяйственных и диких животных плотоядных, травоядных и всеядных;
- взаимную информацию медицинских и ветеринарных организаций;
- санитарное просвещение населения;
- регулярное обследование групп риска и членов их семей с целью своевременного выявления заболевания.
Мероприятия проводят комплексно (медицинскими, ветеринарными, коммунальными и охотоведческими организациями). Между медицинскими и ветеринарными работниками должна быть обеспечена взаимная информация о случаях заболевания гидатидозами людей, сельскохозяйственных и диких животных. Органы и учреждения Роспотребнадзора должны организовать работу по получению сведений от ветеринарных служб о пораженности гидатидами сельскохозяйственных животных, а также половозрелыми формами эхинококков, альвеококков пушных зверей, в том числе клеточного содержания, и собак.
9.1.2. Комплексный план (программа) по борьбе с гидатидозами составляется совместно территориальными органами и учреждениями Роспотребнадзора, территориальными отделами ветеринарии, охотоведческими организациями и администрациями муниципальных образований, обратив особое внимание на необходимость проведения дезинвазионных мероприятий (животноводческих стоков, почвы). Комплексный план (программа) утверждается руководителем высшего исполнительного органа государственной власти и руководителями администраций муниципальных образований субъектов Российской Федерации.
9.2. Мероприятия по предупреждению заражения человека
9.2.1. Мероприятия по предупреждению заражения человека включают в себя:
- исключение тесного контакта с животными семей псовых, кошачьих;
- строгое соблюдение правил личной гигиены после контакта с животными, разделки туш диких плотоядных, контакта с почвой;
- недопущение употребления в пищу сырой воды и овощей, корнеплодов, зелени, не прошедших специальную обработку (тщательное мытье с предварительным замачиванием, обработка кипятком);
- разработка комплексного плана мероприятий о правилах содержания домашних животных (собак) в населенных пунктах;
- обеспечение учета, регистрации, паспортизации, дегельминтизации животных, находящихся во владении учреждений и организаций;
- запрет на перемещение и обмен животных организациями и предприятиями без разрешения ветеринарной службы;
- выделение достаточного количества площадок для выгула собак на селитебных территориях и обеспечение их надлежащего санитарного состояния (в том числе дезинвазия почвы в местах выгула собак);
- обеспечение ежегодной замены песка в детских песочницах (весной, а также в случаях обнаружения в них возбудителей паразитарных болезней) и санитарной очистки селитебных территорий администрацией населенных пунктов;
- регулирование численности безнадзорных собак;
- проведение регулярной плановой дегельминтизации собак. Дегельминтизацию организуют на специальных площадках. Выделенные после лечения фекалии и площадку, покрытую цементом или почвой, обрабатывают с целью дезинвазии овицидными препаратами. В течение года профилактическая дегельминтизация приотарных собак проводится в период с декабря по апрель каждые 45 дней. Остальных собак - один раз в квартал;
- создание специальных помещений в местах добычи пушнины в каждом населенном пункте для снятия и первичной обработки шкурок зверей и их утилизации, отвечающих санитарно-гигиеническим нормам и законодательству по охране труда;
- в целях личной профилактики следует избегать тесного контакта с животными (собаками), тщательно соблюдать правила личной гигиены при контакте с потенциально опасными объектами окружающей среды.
9.2.2. Для достижения эффекта санитарного просвещения используются все доступные средства и формы массовой информации: научно-популярные фильмы, интернет-ресурсы, статьи в местной печати, выступление по радио и другие доступные средства.
9.3. Мероприятия по предупреждению заражения
промежуточных
и окончательных хозяев эхинококков
9.3.1. Для предупреждения заражения дефинитивных хозяев эхинококкозами необходимо:
- строгое соблюдение правил убоя сельскохозяйственных животных;
- проведение ветеринарно-санитарной экспертизы мяса и утилизации пораженных органов.
9.3.2. Убой сельскохозяйственных животных (крупного рогатого скота, овец, свиней, оленей) должен проводиться только в специально отведенных для этого местах, где обеспечено надежное уничтожение органов, пораженных гидатидозами, и запрещен допуск домашних животных (собак и кошек). Убой овец, оленей и прочих животных на кошарах, прикошарных участках, в местах выпаса и расположения отар, гуртов, стад, а также подворный убой животных, запрещается. В порядке исключения при перегоне овец, оленей или других животных допускается убой ограниченного числа голов для питания членов бригады (при соответствующем разрешении). Ветеринарный врач или техник проводит предубойный осмотр животных, а также послеубойную ветеринарно-санитарную экспертизу туш и внутренних органов.
9.3.3. Все пораженные гидатидами продукты убоя сжигают в специальных печах или сбрасывают в биотермическую яму. Органы и учреждения Роспотребнадзора и ветеринарного надзора осуществляют систематический контроль за соблюдением правил убоя скота, состоянием убойных пунктов, полнотой уничтожения конфискатов, пораженных гидатидами.
9.3.4. Контроль за выполнением мероприятий систематически проводят территориальные отделы Роспотребнадзора и ветеринарного надзора.
О каждом случае заболевания человека гидатидозами сообщается в органы (учреждения) Роспотребнадзора с оформлением бланка экстренного извещения по установленной форме.
X. Гигиеническое воспитание населения
10.1. Гигиеническое воспитание населения - важнейший элемент в комплексе мероприятий по борьбе и профилактике гельминтозов. Пропаганда мер профилактики должна предшествовать всем элементам системы борьбы.
Основной задачей гигиенического воспитания населения является повышение уровня знаний населения об эхинококкозе и альвеококкозе.
Она направлена на предупреждение и недопущение заражения, своевременную обращаемость населения для обследования, подготовку общественного мнения к проведению лечебно-оздоровительных мероприятий, мобилизацию населения и специалистов других служб на усиление мер общественной профилактики.
10.2. Планы гигиенического воспитания, направленные на борьбу с гидатидозами, должны быть разделом гигиенического обучения в программе всеобщей диспансеризации населения на территориях, где регистрируются случаи заболеваний этими гельминтозами среди людей.
Санитарно-просветительные мероприятия включаются в комплексный план борьбы с гидатидозами, который представляет собой составную часть плана социально-экономического развития административных территорий (населенного пункта, района, области).
Планы гигиенического воспитания разрабатываются с учетом особенностей производственной и социальной структуры обслуживаемых групп населения. Это обусловливает направленность санитарно-просветительных мероприятий на определенные контингенты (охотники, работники животноводческих хозяйств, лица, содержащие в подсобных хозяйствах мелкий и крупный рогатый скот, владельцы собак, ветеринары и члены их семей).
Для достижения эффекта гигиенического воспитания используют все доступные средства и формы информации: интернет-технологии, научно-популярные фильмы, лекции по радио и телевидению, статьи в местной печати с изложением в популярной форме основных факторов передачи возбудителей инвазии, вреда здоровью, наносимого гидатидозами, основных доступных мер профилактики, издание достаточным тиражом плакатов, брошюр, листовок, выпуск санитарных бюллетеней.
Следует широко использовать средства массовой информации (выступления по радио, публикации в газетах, интернет-ресурсы).
В эндемичных районах медицинские работники должны проводить разъяснительную работу, используя различные ее формы, дифференцировано с учетом профессиональных, бытовых, национальных и возрастных особенностей населения. Особенно важно активизировать эту работу в сезон убоя сельскохозяйственных животных, охоты на пушных зверей, сбора дикорастущих растений и ягод.
XI. Прогноз
эпидемиологической ситуации
при эхинококкозах
11.1. Прогноз эпидемиологической ситуации по эхинококкозам на каждой конкретной территории осуществляется на основе анализа данных сероэпидемиологического мониторинга, эпизоотологического мониторинга домашних и диких животных, мониторинга заболеваемости населения.
Использование иммунологических методов позволяет определить частоту выявления антител и их уровня среди больных, «контактных» и здоровых лиц, установить соотношение клинически выраженных и бессимптомных форм эхинококкозов, провести оценку истинной инвазированности населения, степени эндемичности очагов эхинококкозов, а также эпидемической опасности различных территорий. Сероэпидемиологический анализ является необходимым элементом в эпидемиологической разведке, установлении длительности функционирования очагов, важным критерием при эпидемиологическом районировании территорий. По степени эпидемической опасности были выделены синантропные, природные и смешанные очаги, а также умеренно опасные, опасные и чрезвычайно опасные.
При сохранении настоящих социально-экономических тенденций следует ожидать рост заболеваемости эхинококкозами.
XII. Контроль и оценка эффективности
проводимых мероприятий
12.1. Основные направления деятельности, по которым проводится оценка эффективности мероприятий при эхинококкозах:
- мониторинг заболеваемости населения эхинококкозами;
- контроль за диспансерным наблюдением инвазированных эхинококками;
- эпизоотологический мониторинг;
- тестирование медицинских кадров по вопросам эпидемиологии, клинике, диагностике, лечения эхинококкоза и альвеококкоза;
- контроль за соблюдением правил реализации мяса и мясопродуктов на предприятиях торговли и общественного питания всех форм собственности, обращая особое внимание на наличие документов, подтверждающих качество и безопасность продуктов питания животного происхождения;
- взаимодействие по вопросам ветеринарно-санитарной экспертизы мяса диких животных с органами, осуществляющими ветеринарный надзор, охотничье-промысловыми хозяйствами, обществами охотников, которые занимаются отстрелом диких животных;
- контроль за проведением дератизационных и дезинвазионных мероприятий в животноводческих хозяйствах всех форм собственности совместно со специалистами государственной ветеринарной службы;
- контроль за утилизацией паренхиматозных органов туши и конфискатов, зараженных эхинококками.
Приложение 1
Схема алгоритма эпидемиологического обследования очага
гидатидоза и территории его выявления
Приложение 2
Патогенез, патоморфология и клиника гидатидозов
1. Эхинококкоз
Эхинококком может быть поражен любой орган, но чаще первично поражаются печень (50 - 80 %) и легкие (15 - 20 %). В органе может развиться одна или несколько кист разного размера - множественный эхинококкоз. Клинические проявления эхинококкоза определяются локализацией кисты, ее размерами и скоростью роста, множественностью процесса и его осложнениями (травматизация или сдавление тканей органа человека, разрыв кисты, ее нагноение). В пораженном органе может развиваться одна киста - солитарное поражение или несколько кист - множественный эхинококкоз. При развитии эхинококковых кист одномоментно в нескольких органах наблюдается так называемый сочетанный эхинококкоз.
Стенка эхинококковой кисты состоит из двух оболочек: наружной кутикулярной (хитиновой) и внутренней герминативной (зародышевой). Кутикулярная оболочка является продуктом экскреции клеток герминативной оболочки и близка по химической природе к хитину насекомых. Оболочка непроницаема для микрофлоры, белков хозяина, резистентна к нагноению и несет функцию полупроницаемой мембраны, обеспечивая доступ к паразиту низкомолекулярных питательных веществ и предохраняя клетки герминативной оболочки от воздействия неблагоприятных факторов хозяина. Герминативная оболочка, осуществляющая все жизненные функции паразита, разделена на три зоны: пристеночную - камбиальную, среднюю - зону известковых телец и внутреннюю - зону выводковых капсул с формирующимися протосколексами и ацефалоцистами. Учитывая, что кутикулярная и герминативная оболочки макроскопически представлены единым образованием, в литературе их часто объединяют в понятие «хитиновая оболочка». Снаружи эхинококковая киста окружена плотной соединительнотканной фиброзной капсулой, образующейся в результате защитных реакций промежуточного хозяина против продуктов метаболизма паразита и несущей своеобразную скелетную и защитную функции, предохраняя паразита от механических повреждений, и непрекращающейся на всем протяжении инвазии «иммунной атаки» хозяина.
После разрыва или перфорации материнской кисты зародышевые элементы продолжают развитие с образованием вторичных эхинококковых кист в просвете материнской или за ее пределами (экзогенные или эндогенные эхинококковые кисты). Экзогенные кисты встречаются очень редко. Наличие дочерних и внучатых кист свидетельствует о высокой плодоносности личинки эхинококка. Описаны два вида зародышевых элементов эхинококковой кисты - протосколексы и ацефалоцисты. Протосколексам придавали основное значение при рецидиве заболевания, а по степени воздействия на них определяли эффективность гермицидов. Вероятно, это было обусловлено тем, что зародышевые элементы кисты преимущественно представлены протосколексами и последние легко могут быть выявлены при микроскопии. Ацефалоцисты в кисте обычно представлены единичными экземплярами, их часто не выявляют, и роль их до последнего времени оставалась неясной.
В ходе экспериментальных исследований было выяснено, что протосколексы эхинококка погибают практически на первой минуте воздействия химических агентов. Ацефалоцисты, которым до последнего времени не придавали должного значения, напротив, оказались чрезвычайно устойчивыми. Более того, общепринятые в хирургии эхинококкоза гермициды - формалин и 10 - 20 %-е гипертонические растворы хлорида натрия оказались малоэффективными, так как не приводили к гибели ацефалоцист даже при экспозиции 10 - 15 мин. Увеличение же времени экспозиции (в особенности при применении формалина) повышало токсическое действие препарата на организм человека.
Последующие исследования показали, что в подавляющем большинстве наблюдений именно ацефалоцисты приводят к рецидиву заболевания после хирургических вмешательств. Более того, впервые была установлена возможность массового формирования микроскопических ацефалоцист из герминативных клеток «ножки» протосколекса по типу альвеококка. Это означало, что при определенных условиях число ацефалоцист в кисте возрастало, что весьма опасно, так как паразит становится более «агрессивным» и устойчивым к воздействию гермицидов, а риск рецидива после лечения повышается. Впервые у человека была выявлена также способность кисты к инфильтративному росту, хотя и менее выраженному, чем при альвеококкозе.
Эхинококковая киста растет экспансивно, отодвигая ткани хозяина Болезнь может длительно протекать бессимптомно и выявляться при профилактических медицинских осмотрах.
Клиника и прогноз определяются локализацией, объемом кист, характером осложнений. При поверхностном расположении кист в печени растягивается ее капсула возникают тупые, ноющие боли. При локализации в правой доле боли иррадиируют в правое плечо, лопатку; при локализации в левой доле нередко возникает тошнота, тяжесть в эпигастрии. Печень увеличивается в размерах, уплотняется равномерно, иногда пальпируется округлое малоболезненное образование - киста. При локализации кист под куполом диафрагмы верхняя граница печени приподнята, нижний край может выступать из-под реберной дуги. В крови нередко выявляют эозинофилию от 6 до 30 % и более. В биохимических исследованиях крови может регистрироваться диспротеинемия с увеличением содержания альфа- и гамма-глобулинов, при множественном осложненном эхинококкозе - гипоальбуминемия.
Гибель эхинококка может привести к развитию асептического, реже инфицированного некротического очага, что сопровождается лихорадкой, усилением болей, увеличением размеров печени, лейкоцитозом, ускорением СОЭ. Без своевременного хирургического вмешательства развиваются гнойный холангит, абсцессы печени. Нагноившаяся киста может вскрыться в брюшную, плевральную полость с развитием перитонита, эмпиемы. При сдавлении кистой крупных желчных протоков развивается механическая желтуха. Сдавливание сосудов портальной системы приводит к расширению вен передней брюшной стенки, пищевода, появлению асцита, носовых кровотечений. Грозным осложнением эхинококкоза является разрыв кисты при падении, ударе в живот, грубой пальпации. Иногда он наступает спонтанно. Разрыв кисты обычно сопровождается крапивницей, гиперэозинофильным лейкоцитозом; может развиться анафилактический шок с летальным исходом, диссеминацией зародышевых сколексов и дочерних пузырей в окружающие ткани, при попадании их в кровеносные сосуды - генерализацией процесса. Чаше всего вторичный эхинококкоз проявляется через 1 - 2 года и более.
Эхинококковая киста в легких имеет округлую форму, четкие контуры. При больших кистах, сдавливающих бронхи, кровеносные сосуды, появляются боли в груди, кашель, кровохарканье. Иногда киста вскрывается в просвет бронха, что сопровождается мучительным кашлем, выделением большого количества светлой жидкости, отхождением оболочек паразита в виде полупрозрачных пленок («луковая оболочка»). В мокроте можно обнаружить крючья паразита, обрывки капсулы. При нагноении кисты развивается клиника абсцесса легких. Эхинококкоз почки, головного мозга и других органов протекает с явлениями объемного поражения этих органов. Во всех случаях внепеченочной локализации кист необходимо исключить эхинококкоз печени. Развитию осложнений эхинококкоза способствуют беременность, ее прерывание, прием глюкокортикоидов, цитостатиков, лучевая терапия, злоупотребление алкоголем.
2. Альвеококкоз
При альвеококкозе первично всегда поражается печень, чаще ее правая доля. Возможно развитие одно- и многоузловых поражений размерами от 0,5 до 30 см в диаметре. В паренхиме пораженного органа развиваются дистрофические процессы, атрофия, выражены процессы регенерации. Вследствие компенсаторной гипертрофии печень прогрессивно увеличивается в размерах с развитием фиброза, портального или билиарного цирроза.
Узел альвеококка представляет собой очаг продуктивно-некротического воспаления, пронизанный множеством пузырьковидных личинок паразита и напоминающий опухолевый узел. Узлы не раздвигают печеночную ткань, а прорастают ее. Опухолевидные узлы чаще располагаются в обеих долях печени, реже - только в левой, могут быть одиночными и множественными и, сливаясь друг с другом, достигать больших размеров и веса (нескольких килограммов). Участки печени, не пораженные альвеококком, викарно гиперплазируются, особенно у молодых людей. Узлы очень тверды и при рассечении нередко хрустят (фиброзная ткань). На разрезе узел альвеококка напоминает мелкопористый сыр. Кровеносные сосуды в центре узлов сдавливаются фиброзной тканью, в результате чего нередко образуются участки некроза и каверны больших или меньших размеров. Содержимое каверны напоминает жидкий гной, но при посеве чаще всего оказывается стерильным, Ухты альвеококка не окружены фиброзной капсулой, по периферии имеют неровную линию и особенно богаты живыми почкующимися пузырьками; по мере прорастания узла к поверхности печени ее капсула утолщается, становится белесовато-желтоватой; узел приподнимает ее. Иногда образуются сращения с соседними органами; они служат мостом, по которому альвеококк может прорастать в брюшную стенку, органы брюшной полости, в диафрагму и через нее. При прорастании в крупные вены может произойти гематогенный перенос герминативных элементов альвеококкового узла в легкие, реже в мозг и, как исключение, в другие органы большого круга кровообращения. Асцит в результате сдавления узлами альвеококка воротной вены наблюдается редко.
При гистологическом исследовании видно, что пузырьки альвеококка состоят из кутикулярной оболочки, внутренняя поверхность которой нежно зернистая. В просвете пузырьков находится бесцветная или желтоватая жидкость. Дочерние пузырьки и сколексы встречаются очень редко. При внедрении пузырьков в неизмененную паренхиму печени около них сразу же появляются нейтрофильные и эозинофильные лейкоциты и макрофаги, а печеночные клетки погибают, разрастается грануляционная, а затем рубцовая ткань. Нередко вокруг омертвевших пузырьков паразита можно обнаружить гигантские клетки. Личинки альвеококка вырабатывают активную гиалуронидазу, что способствует инфильтративному росту альвеококковых узлов.
Течение альвеококкоза в первые месяцы, а иногда и годы, почти бессимптомное. Первым признаком заболевания является увеличение печени, обнаруживаемое иногда совершенно случайно. Однако и при увеличенной печени больной может чувствовать себя вполне удовлетворительно и никаких жалоб не предъявлять. Позже появляются ощущения давления в правом подреберье или эпигастрии, а еще позже - тяжесть и тупая ноющая боль. К этому времени удается прощупать необыкновенно плотную («железную») печень с неровной поверхностью. При пальпации ее болезненность отсутствует или незначительна. Через несколько лет печень еще больше увеличивается, становится бугристой и болезненной, у больных появляется слабость, они худеют, снижается аппетит, а в дальнейшем развивается желтуха и очень редко асцит. Но и при значительной давности процесса выраженных общих расстройств у больных может не быть.
Из осложнений чаще всего наблюдаются перигепатит, прорастание в соседние органы и ткани, распад в узлах паразита, прорастание ворот печени или сдавление их с желтухой и метастазированием (преимущественно в легкие и мозг).
При распаде паразитарной опухоли нередко происходит секвестрация ее, а иногда и профузное кровотечение в полость распада
Клинические проявления зависят от локализации узла, его размеров, характера осложнений. Выделяют раннюю, неосложненную стадию болезни, стадию осложнений и терминатьную стадию альвеококкоза. В ранней стадии отмечаются непостоянные ноющие боли в области печени, тяжесть в эпигастрии. Иногда в печени пальпируется плотный участок - паразитарный узел. Размеры узла в этой стадии обычно не превышают 8 см в диаметре; при множественных поражениях узлы обычно мельче, часть из них кальцифицирована. Ускорена СОЭ до 16 - 25 мм/ч, имеется умеренная гиперпротеинемия за счет гипергаммаглобулинемии. Постепенно боли в области печени усиливаются, нарастают диспепсические расстройства, печень увеличивается в размерах, в ней появляются участки каменистой плотности. При локализации узлов в поддиафрагмальных и задних отделах печени этот симптом отсутствует. Непораженные отделы печени гипертрофированы, плотноэластической консистенции. В крови непостоянна эозинофилия (9 - 11 %), гиперпротеинемия (до 90 - 110 г/л), отклонения осадочных проб, гипоальбуминемия, гипергаммаглобулинемия (до 30 - 40 %).
В стадии осложнений нередко возникает желтуха преимущественно механической природы. В центре паразитарного узла часто образуются гнойно-некротические очаги с полостью распада. При инфицировании этих очагов развивается абсцесс печени, гнойный холангит. Возможно хроническое течение с длительным субфебрилитетом или кратковременными подъемами температуры. Содержимое полости распада может вскрыться в плевральную полость, полость перикарда, брюшную, бронхи с образованием бронхопеченочного, плевропеченочного свищей, эмпиемы, перитонита. Альвеококк может прорастать кровеносные сосуды, вызывая портальную или кавальную гипертензию, прорастать или метастазировать в почку, легкие, перикард, кости, головной мозг. Более чем у 50 % больных альвеококкозом выявляется протеинурия, гематурия, лейкоциты, цилиндры в осадке мочи. Возможно развитие хронического гломерулонефрита с почечной недостаточностью, у отдельных больных - амилоидоза. В терминальной стадии альвеококкоза развивается кахексия.
Осложнения альвеококкоза, приводящие к декомпенсации процесса и потере трудоспособности, могут развиться через 25 - 30 лет после появления первых признаков болезни. Однако возможно и быстро прогрессирующее течение заболевания, заканчивающееся летально в течение 5 - 10 и даже 3 лет. Факторы, способствующие прогрессирующему и злокачественному течению альвеококкоза, те же, что и при эхинококкозе.
3. Дифференциальная диагностика
Эхинококкоз и альвеококкоз дифференцируют со злокачественными и доброкачественными опухолями и их метастазами, поликистозной болезнью, туберкулезом и другими очаговыми поражениями органов и систем.
Приложение 3
Инструментальная и лабораторная диагностика гидатидозов представляет трудную задачу, что связано с длительным бессимптомным течением в раннем периоде инвазии, а также в случаях расположения образований в глубине органа (системы органов). Больные зачастую обращаются за медицинской помощью, когда паразитарная киста достигает значительных размеров, или появляются такие осложнения, как нагноение кисты, прорыв в желчные пути, брюшную или плевральную полости, бронхи. В связи с этим основные методы диагностики - инструментальные исследования, ведущим из которых является УЗИ. Современные ультразвуковые аппараты обладают высокой разрешающей способностью, цветовым допплеровским картированием и возможностью трехмерной реконструкции изображения. Это позволяет специалистам выявить саму кисту, так называемое гипоэхогенное (анэхогенное) образование, «хитиновую оболочку» - гиперэхогенную структуру, на внутренней поверхности которой нередко определяются множественные гиперэхогенные включения - «гидатидный песок» (зародышевые элементы эхинококка - протосколексы и ацефалоцисты). Фиброзная капсула представлена гиперэхогенным ободком и разделена от хитиновой оболочки гипоэхогенным слоем, представляющим собой лимфатическую «щель». Метод позволяет выявить паразитарные кисты небольших размеров (порядка 10 - 30 мм), что дает возможность чаще выполнять органосохраняющие вмешательства. Однако метод УЗИ имеет свои ограничения, связанные в первую очередь с невозможностью выполнения исследований ряда органов и систем (легкие, головной и спинной мозг), расположением образований глубоко в паренхиме печени, а также наличием человеческого фактора (профессиональный уровень специалиста).
Обязательными методами обследования больных с подозрением на гидатидозы являются рентгенологические методы (рентгеноскопия и рентгенография легких; рентгеноконтрастное исследование желчно-выделительной системы и сосудов печени; спиральная компьютерная томография с введением контрастного вещества).
При обнаружении кисты печени с целью исключения множественного эхинококкоза больному показано выполнение рентгенологического исследования легких, магнитно-резонансной томографии головного мозга, ЭКГ и УЗИ сердца, спиральной компьютерной томографии с введением контраста для уточнения локализации, размеров и количества образований.
Результаты общеклинических исследований в раннем периоде заболевания могут оставаться в пределах нормальных показателей и позволяют получить вспомогательную информацию для уточнения диагноза в случаях развития осложнений. В общем анализе крови может регистрироваться эозинофилия, лейкоцитоз, снижение числа лимфоцитов, в результатах биохимических тестов может выявляться гипоальбуминемия, гипергаммаглобулинемия, повышение всех классов иммуноглобулинов.
Иммунодиагностика основана на выявлении специфических антител в сыворотке крови инвазированных больных. Наиболее информативными считают реакции иммуноферментного анализа (ИФА), латекс-агглютинации (РЛА). непрямой гемагглютинации (РИГА). При одновременном использовании нескольких иммунологических тестов диагностическая эффективность их достигает 90 %, однако стоит отметить, что коммерческая тест-система для выявления антител к Е. multilocularis в настоящее время в Российской Федерации не зарегистрирована.
Иммунологические методы при первичной диагностике используются в качестве дополнительных к инструментальным и имеют ряд ограничений в связи с возможной регистрацией как ложноположительных, так и ложноотрицательных реакций.
Ложноположительные результаты возникают при наличии в крови пациентов неспецифических антител, сходных по структуре с антителами к эхинококкам:
- при соматических и инфекционных заболеваниях (аллергические реакции, сенсибилизация при вирусных инфекциях, обширные деструктивные процессы: туберкулез, неопластические образования в стадии распада);
- при паразитарных инвазиях (описторхоз, фасциолез, цистицеркоз).
Ложноотрицательные результаты могут быть обусловлены:
- отсутствием или низкой концентрацией специфических антител в поздней стадии инвазии;
- отсутствием в крови обследуемого специфических антител на имеющиеся в иммунодиагностическом препарате эпитопы антигена;
- гибелью паразита и кальцификацией оболочки кисты;
- локализацией паразита в тканях, наиболее изолированных от действия иммунной системы (костная, мышечная);
- наличием у обследуемого иммунодефицита различного происхождения.
Иммунологические методы имеют важное значение при оценке результатов хирургического и консервативного лечения гидатидозов, при диспансерном наблюдении за реконвалесцентами, оценке эффективности терапии, в том числе противорецидивной. Обследование больных проводят в парных сыворотках с интервалом в 3, 6, 12 месяцев.
Приложение 4
Лечение и диспансерное наблюдение больных гидатидозами
Выявление паразитарной кисты в большинстве случаев является показанием к оперативному вмешательству (за исключением кист малых размеров - до 30 мм в диаметре). При этом зачастую риск самой операции выше ожидаемого лечебного эффекта. Основные методы хирургического лечения:
I. Лапаротомия.
1. Радикальные операции без вскрытия кисты (закрытая эхинококкэктомия):
- резекция органа с кистой;
- удаление органа с кистой;
- перицистэктомия (удаление паразита вместе с фиброзной оболочкой).
2. Операции со вскрытием кисты и удалением ее содержимого (открытая эхинококкэктомия).
II. Видеолапароскопическая эхинококкэктомия.
III. Чрескожное лечение под лучевым контролем.
1. Без удаления оболочек паразита.
2. С удалением оболочек паразита.
Для интраоперационной обработки гидатидных кист необходимо применение высокоэффективных гермицидных препаратов. Наиболее надежными и пригодными для практического применения в настоящее время считаются 80 - 100 %-й глицерин, 30 %-й раствор хлорида натрия, 0,5 - 1 %-й водный раствор гипохлорита натрия. Применение 30 %-го хлорида натрия сопряжено с возможностью разведения его тканевой жидкостью больного до неэффективной концентрации. Глицерин активен даже при значительном разведении, что гарантирует большую его надежность. Гипохлорит натрия является эффективным гермицидным препаратом, способным растворять герминатиную и кутикулярную оболочки эхинококковой кисты, что имеет большое практическое значение при многокамерных эхинококковых кистах. Однако применение эффективных гермицидов, соблюдение правил абластичности во время операции, использование совершенного инструментария и протокола оперативного вмешательства не исключают полностью возможности рецидива заболевания. На большом клиническом материале показано, что частота рецидива одинакова как при закрытой простой эхинококкэктомии, так и при выполнении перицистэктомии и резекции органа.
Эффективность лечения значительно повышает послеоперационная противогельминтная терапия. Она необходима и для воздействия на отсевы эхинококка малых размеров, еще не доступные современным методам диагностики. При сравнительном анализе опыта большинства ведущих специалистов своевременное назначение антигельминтных препаратов практически сводит к минимуму (менее 1 %) риск рецидива заболевания при условии соблюдения правил оперативного вмешательства и удаления всех выявленных кист. Препаратом выбора при проведении противорецидивной терапии гидатидозов, является альбендазол. Он применяется также при консервативном лечении.
Показания для проведения химиотерапии альбендазолом:
- противорецидивная терапия после любого вида оперативного вмешательства по поводу гидатидоза;
- спонтанный или травматический разрыв кисты. Лечение назначается в максимально короткие сроки от момента разрыва, если по тем или иным причинам не выполнена срочная или экстренная операция;
- наличие множественных кист в одном или нескольких органах размером не более 3,5 см, когда в связи с различными причинами оперативное лечение выполнить невозможно (неблагоприятный преморбидный фон больного);
- в случае неоперабельного эхинококкоза (технические трудности, множественные поражения).
Противопоказания к проведению химиотерапии: индивидуальная непереносимость препарата, лечение эхинококкоза сердца, головного мозга до оперативного вмешательства.
Дозировка альбендазола и регламент лечения
С целью противорецидивной терапии после оперативного вмешательства проводят как минимум 3 курса лечения. Альбендазол назначают в дозе 10 мг/кг массы тела в сутки в 2 приема - утро/вечер с интервалом - 12 часов в течение 28 дней. Интервал между курсами 14 дней. Несмотря на относительную безопасность препарата, он обладает побочными эффектами, в том числе подавляет функцию костного мозга. Альбендазол противопоказан беременным женщинам и детям младше 2 лет. Следует с осторожностью назначать при тяжелых заболеваниях печени. Контроль функции печени и мониторинг клеточного состава крови проводят до лечения и каждые 14 дней первого курса терапии. При отсутствии выраженных изменений показателей крови при проведении последующих курсов исследования крови проводят не реже 1 раза в месяц. При возникновении лейкопении терапию прекращают до нормализации показателей. Лечение альбендазолом проводят на фоне базис-терапии (режим питания, диета), рекомендованы гепатопротекторы, десенсибилизирующие, Н2-гистаминоблокаторы.
Число курсов терапии определяется объемом поражения, состоянием больного.
При лечении неоперабельного гидатидоза возможно проведение 9 - 10 курсов, при лечении альвеококкоза препарат назначается пожизненно.
Диспансерное наблюдение
Все больные эхинококкозом и альвеококкозом, а также лица с подозрением на эти заболевания, находятся на диспансерном учете. К числу последних относятся лица, давшие положительный результат серологических реакций, а также имеющие клинические проявления болезни (увеличение печени без существенных изменений показателей ее функционального состояния, выявление инструментальными методами очаговых поражений органа).
Диспансерное наблюдение
Больные эхинококкозом после операции должны находиться под наблюдением 8 - 10 лет и обследоваться не реже чем один раз в 2 года. Больные множественным эхинококкозом осложненного течения обследуются ежегодно. Обследование включает анализ крови, мочи, исследование билирубина сыворотки крови, тимоловой пробы, общего белка и белковых фракций, аминотрансфераз (АЛТ, ACT), щелочной фосфатазы, протромбина, серологические реакции на эхинококкоз (ИФА), рентгенографию органов грудной клетки, УЗИ органов брюшной полости, малого таза. При отсутствии в течение 5 лет клинико-лабораторных и инструментальных признаков рецидива и трехкратных отрицательных серологических реакциях больные снимаются с учета. При появлении клинических признаков рецидива или подъеме титров серологических реакций показано обследование больного в стационаре.
После удаления солитарных эхинококковых кист и активной реабилитации трудоспособность восстанавливается через 2 - 3 месяца. При удалении множественных кист больные нетрудоспособны 4 - 6 месяцев. В дальнейшем вопросы трудоспособности решаются индивидуально. Физические нагрузки, инсоляция, переохлаждения противопоказаны.
Больные альвеококкозом должны находиться на диспансерном учете пожизненно, поскольку даже после радикальных операций могут возникать рецидивы заболевания через многие годы.
После радикальных резекций печени больные обследуются один раз в год с использованием вышеуказанного минимума лабораторных и инструментальных тестов. Больные неоперабельными формами альвеококкоза госпитализируются повторно по показаниям для проведения курса лечения. Показания к госпитализации определяются общим состоянием больных.
Больные альвеококкозом после радикальных резекций печени нетрудоспособны 4 - 6 месяцев. В дальнейшем вопросы трудоспособности решаются индивидуально в зависимости от тяжести операции и характера работы больного. Физические нагрузки, командировки, нарушающие режим питания и отдыха, противопоказаны. Больные неоперабельными формами альвеококкоза нетрудоспособны.
Лица с подозрением на эхинококкоз или альвеококкоз (имеющие клинические признаки заболевания или положительные серологические реакции) обследуются в стационаре (краевой, окружной, республиканской больницах) по вышеуказанным тестам. При подтверждении диагноза больных направляют на лечение. При отсутствии клинико-инструментальных признаков заболевания, но при сохранении положительных серологических реакций все лица остаются на диспансерном учете и подвергаются ежегодному или раз в 2 года обследованию в стационаре до уточнения диагноза. Снимаются с учета лица, давшие отрицательный результат 3-кратного серологического исследования в течете 3 лет.
Приложение 5
Карта эпидемиологического обследования
случая паразитарного заболевания
|
Наименование и адрес учреждения __________________________________________ КАРТА ЭПИДЕМИОЛОГИЧЕСКОГО
ОБСЛЕДОВАНИЯ № ____ ________ * Единая для всех паразитов. I. Сведения о больном
24. Диагноз подтвержден:
25. Лечение: _____________________________________________________________ (указать сроки проведения, препарат; оперативное для эхинококкозов, дирофиляриоза) 26. Химиопрофилактика: проводилась (1) _____________________________________ (указать препарат и сроки проведения) не проводилась (2) II. Поиск источника и фактора передачи возбудителя инвазии 27. Обстоятельства и условия, в которых находился больной в пределах срока заражения, важные с точки зрения возникновения заболевания:
28. Лица, которые могли явиться источником заражения (больные, паразитоносители, доноры). Указать число больных, состоящих на диспансерном учете в данном населенном пункте (для малярии - за последние два года с указанием предполагаемых источников заражения) _____________________________________________________ ___________________________________________________________________________ 29. Сведения о пищевых продуктах, воде, в результате употребления которых могло возникнуть данное заболевание (вписываются сведения о наиболее вероятных факторах):
САНИТАРНО-ГИГИЕНИЧЕСКАЯ
ХАРАКТЕРИСТИКА ОЧАГОВ, 30. Жилищные условия: отдельная квартира (1), частный дом (2), комната в общей квартире (3), общежитие (4), гостиница (5). 31. Плотность заселения: ______ человек в комнатах площадью _______ кв. м. 32. Водоснабжение: водопровод, колонка, колодец буровой, шахтный (общественный, частный), привозная вода, открытый водоем. Качество воды (со слов). Регулярность подачи. 33. Вид сбора и удаление нечистот: канализация, выгребная яма, надворный туалет, другой способ ______________________________________________________________ 34. Удаление мусора: мусоропровод, мусоровоз, мусоросборник, контейнер, другой способ. 35. Наличие личного подсобного хозяйства (да), (нет); количество собак, свиней, коров и другое ______________________________________________________________ 36. Наличие огорода, дачного участка (да) (нет) _______________________________ 37. Санитарное состояние квартиры: _______ территории: ________ туалета: _______ 38. Наличие малярийных комаров _______________________________ (указать вид) других насекомых _______________________ грызунов __________________________. 39. Прочие факторы, важные с точки зрения возникновения заболевания: 40. Факторы, способствующие возникновению заболевания:
41. Лабораторные исследования материала из объектов внешней среды:
III. Мероприятия по разрыву механизма передачи в очаге 42. Наблюдения за лицами, общавшимися с больными или имевшими возможность заразиться в тех же условиях:
43. Меры специфической профилактики: _____________________________________ ___________________________________________________________________________ 44. Меры по разрыву механизма передачи инфекции в очагах:
IV. Выводы из эпидемиологического обследования 1. Заражение произошло на территории
2. Наиболее вероятное место заражения:
Продолжение таблицы
3. Вероятный источник инфекции:
4. Вероятный основной фактор и путь передачи возбудителя инфекции:
5. Условия, способствовавшие заражению:
6. Заболевание в очаге: а) по месту жительства: первичное, повторное; б) по месту работы: Обследование проводили:
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||