Федеральная служба
по надзору в сфере защиты прав потребителей
и благополучия человека
|
Первичная СБОРНИК |
2011
МОСКВА
1. Разработаны Учреждением Российской академии медицинских наук Российский онкологический научный центр им. Н.Н. Блохина РАМН (А.П. Ильницкий).
2. Одобрены Комиссией по канцерогенным факторам при Федеральной службе по надзору в сфере защиты прав потребителей и благополучия человека.
3. Утверждены Руководителем Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека, Главным государственным санитарным врачом Российской Федерации Г.Г. Онищенко 18 июля 2011 г.
СОДЕРЖАНИЕ
Область применения
Настоящий сборник информационно-методических писем предназначен для использования органами и организациями Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека, для организаторов здравоохранения, врачей центров (отделений/кабинетов) медицинской профилактики.
Введение
Первичная профилактика рака в настоящее время - одно из приоритетных направлений в борьбе со злокачественными новообразованиями, которые в нашей стране являются одной из ведущих причин смертности населения.
В информационно-методических письмах, вошедших в сборник, представлена информация о роли первичной профилактики рака (ППР) в снижении онкологической заболеваемости, а также общая характеристика канцерогенных факторов, действующих на человека; проанализированы особенности образа жизни и действия канцерогенных факторов, присутствующих в среде обитания человека, с точки зрения их влияния на формирование онкологической заболеваемости населения; даны рекомендации по профилактике воздействия конкретных канцерогенных факторов.
При подготовке информационно-методических писем использованы последние отечественные нормативно-правовые и методические документы, а также рекомендации международных организаций.
|
УТВЕРЖДАЮ Руководитель Федеральной службы Г.Г. Онищенко 18 июля 2011 г. 01/8979-1-34 |
О роли
первичной профилактики рака в борьбе со злокачественными новообразованиями
Информационно-методическое письмо
В России продолжается рост онкологической заболеваемости. Злокачественные новообразования являются второй после сердечно-сосудистых заболеваний причиной, формирующих в нашей стране отрицательный демографический баланс. В 2009 г. в стране было зарегистрировано почти 505 тыс. новых случаев ЗН, что на 14,4 % больше, чем в 1999 г. (около 441 тыс. случаев). В связи с этим возрастает актуальность мероприятий, направленных на снижение онкологической заболеваемости.
В «Концепции демографической политики Российской Федерации на период до 2025 года» одной из важных задач названо «сокращение уровня смертности от онкологических заболеваний за счет внедрения программ профилактики (выделено нами - А.И.), а также за счет скрининговых программ раннего выявления онкологических заболеваний».
1. Общая характеристика первичной профилактики рака
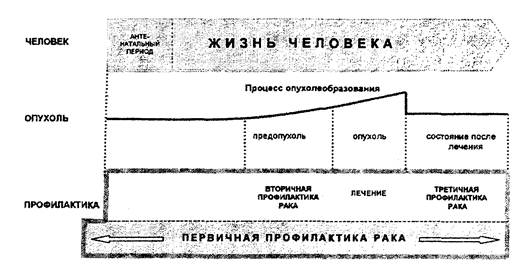
Под профилактикой рака подразумевается система мероприятий, включающих первичную (доклиническую), вторичную (клиническую), а также третичную (противорецидивную) профилактику злокачественных новообразований (табл. 1.1).
Первичная профилактика рака играет ведущую роль в снижении онкологической заболеваемости.
Под первичной профилактикой рака (ППР) «понимается система регламентированных государством социально-гигиенических мероприятий и усилий самого населения, направленных на предупреждение возникновения злокачественных опухолей и предшествующих им предопухолевых состояний путем устранения, ослабления или нейтрализации воздействия неблагоприятных факторов окружающей человека среды и образа жизни, а также путем повышения неспецифической резистентности организма. Система мероприятий должна охватывать всю жизнь человека, начиная с антенатального периода*» (А.П. Ильницкий, Ю.Н. Соловьев, 1984).
____________
* Антенатальный период - период развития организма от момента образования зиготы до начала родов.
Таблица 1.1
|
Содержание |
Цель |
|
|
Первичная профилактика рака |
Предупреждение возникновения злокачественных опухолей и предшествующих им предопухолевых состояний |
Снижение заболеваемости |
|
Вторичная профилактика рака |
Раннее выявление и лечение начальных стадий онкологических заболеваний и предшествующих им предопухолевых состояний |
Уменьшение смертности и инвалидизации |
|
Третичная профилактика рака |
Предупреждение возникновения, а также раннее выявление и лечение возможных рецидивов заболевания в период после завершения основного курса лечения |
Предупреждение рецидивов |
Таким образом, мероприятия ППР должны быть направлены как на устранение возможности неблагоприятного воздействия на организм особенностей образа жизни и канцерогенных факторов среды обитания человека, так и на учет и коррекцию биологических особенностей самого организма (наследственная и приобретенная предрасположенность к возникновению опухолей, возрастные изменения).
Схематично комплексную профилактику ЗН и место в ней ППР можно представить следующим образом (рис. 1.1)
Первичная профилактика рака - первая и главная линия обороны в противораковой борьбе.
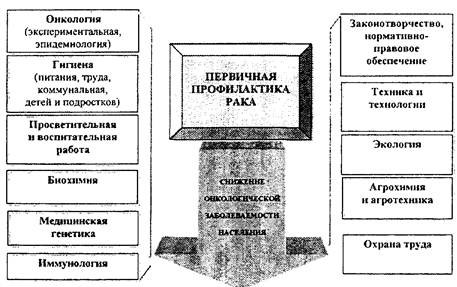
Источники формирования ППР многочисленны и разнообразны (часть из них представлена на рис. 1.2). Именно поэтому мероприятия ППР должны носить комплексный характер, только тогда они будут эффективны.
Один из ведущих современных ученых-онкологов академик РАМН Н.П. Напалков писал: «Нет сомнения в том, что последовательное и широкое внедрение мер по первичной профилактике рака дело, хотя и очень нелегкое, но способное в течение одного - двух десятилетий вполне реально сократить смертность населения страны от злокачественных опухолей, по крайней мере, на одну треть». Опыт экономически развитых стран подтверждает такую возможность.
Рис. 1.1. Схема комплексной профилактики злокачественных новообразований
Рис. 1.2. Стратегической целью ППР является снижение онкологической заболеваемости населения
Основные источники формирования и цель первичной профилактики рака
Главные направления ППР складывались в основном на протяжении последних десятилетий и в настоящее время могут быть представлены следующим образом: онкогигиеническая профилактика, биохимическая (химиопрофилактика), медико-генетическая, иммунобиологическая, эндокринно-возрастная профилактика, а также просветительная и воспитательная работа. Основные цели каждого из этих направлений представлены в табл. 1.2.
Таблица 1.2
Направления первичной профилактики рака
|
Основная цель |
Степень разработанности и возможность практического применения |
|
|
1 |
2 |
3 |
|
Онкогигиеническая профилактика |
Выявление и устранение возможности воздействия на человека канцерогенных факторов окружающей среды, коррекция особенностей образа жизни |
Наиболее разработанное и широко применяемое направление ППР |
|
Биохимическая профилактика (химиопрофилактика) |
Предотвращение бластомогенного эффекта от воздействия канцерогенных факторов путем применения определенных химических препаратов, продуктов и соединений, а также биохимический мониторинг действия канцерогенов на организм человека |
Направление достигло степени практического применения. Поиск и апробация реальных путей эффективного применения накопленной информации продолжаются |
|
Медико-генетическая профилактика |
Выявление семей с наследственными опухолевыми и предопухолевыми заболеваниями, а также лиц с хромосомной нестабильностью и организация мероприятий по снижению опасности возникновения опухолей, в т.ч. возможного воздействия на них канцерогенных факторов |
Возможно создание системы медико-генетической профилактики онкологических заболеваний, включающей мероприятия первичной и вторичной профилактики рака |
|
Иммунобиологическая профилактика |
Выявление лиц с нарушениями иммунного статуса, способствующими возникновению опухолей, проведение мероприятий по их коррекции, защите от возможных канцерогенных воздействий. Вакцинопрофилактика |
Реальна разработка и проведение эффективных профилактических мероприятий. Начата вакцинопрофилактика некоторых вирусозависимых опухолей |
|
Эндокринно-возрастная профилактика |
Выявление дисгормональных состояний, а также возрастных нарушений гомеостаза, способствующих возникновению и развитию опухолей, и их коррекция |
Частично используется на практике. Необходима дальнейшая концентрация усилий для разработки этого направления |
|
Просветительная и воспитательная противораковая работа |
Воспитание у населения адекватного отношения к диагнозу «рак», информирование населения о мерах профилактики ЗН, ранних признаках заболевания и алгоритма действий в случае их появления. Формирование здорового образа жизни |
Направление широко и эффективно реализуется в экономически развитых странах. В нашей стране это одно из наименее разрабатываемых и реализуемых направлений ППР |
Подобное деление представляется полезным, поскольку каждое из направлений имеет свою цель, отличную от других, свой набор методических подходов, используемых для ее достижения, а также свои пути решения.
В настоящее время в мире определены приоритеты в области ППР, на которых, по мнению специалистов, и должны быть сосредоточены основные усилия. Все они в основном реализуются в рамках онкогигиенической, иммунобиологической и биохимической профилактики рака, а также просветительной и воспитательной противораковой работы (табл. 1.3).
Таблица 1.3
Приоритеты в области первичной профилактики рака, признанные современной наукой
|
Борьба с табакокурением и злоупотреблением алкоголем |
|
|
2 |
Рационализация питания |
|
3 |
Повышение физической активности и борьба с избыточным весом |
|
4 |
Уменьшение воздействия канцерогенных химических и физических факторов (производство, природная среда, жилище) |
|
5 |
Профилактика воздействия инфекционных канцерогенных факторов |
Это главные направления, позволяющие в рамках первичной профилактики рака добиться реального снижения онкологической заболеваемости населения. Опыт благополучных в социально-экономическом отношении стран (США, Западная Европа) показывает, что систематическая работа в этих направлениях действительно позволяет снизить онкологическую заболеваемость. Важнейшую роль в этом процессе играет целенаправленная и систематическая противораковая просветительная работа среди населения.
В каждой стране выбор приоритетов должен осуществляться с учетом особенностей социально-экономической, политической, экологической и других ситуаций. При этом необходимо учитывать не только потенциальную эффективность профилактических мероприятий, но и в неменьшей степени наличие условий, позволяющих их реализовать.
В современной России нельзя правильно выбрать приоритетные пути реализации мероприятий ППР, не принимая во внимание 4 важнейших фактора риска, влияющие на онкологическую заболеваемость населения страны: бедность; хронический психоэмоциональный стресс, сопровождающийся депрессией; экологическое неблагополучие, достигающее в ряде мест масштабов экологической катастрофы, а также практическое отсутствие информированности населения о причинах, ранних признаках возникновения рака и мерах его профилактики. Сумма этих факторов уже сама по себе создает в стране серьезную «онкогенную» обстановку.
Учитывая сказанное, а также опыт реальной работы в области профилактики рака в нашей стране, можно следующим образом представить приоритетные пути повышения эффективности ППР в современной России (табл. 1.4).
Таблица 1.4
Приоритетные пути повышения эффективности первичной профилактики рака в современной России
|
Повышение квалификации специалистов в области ППР |
|
|
2 |
Создание нормативно-правовой и методической основы первичной профилактики рака |
|
3 |
Профилактика рака в группах повышенного риска |
|
4 |
Профилактика профессионального рака |
|
5 |
Региональные профилактические программы |
|
6 |
Противораковая просветительная работа среди населения |
На первый взгляд они существенно отличаются от признанных в мире приоритетных направлений (табл. 1.3), однако различия эти кажущиеся. Чтобы решить задачи, определенные мировым научным сообществом в качестве приоритетных, следует применить тактику, отвечающую нынешней социально-экономической ситуации и возможностям нашей страны. Именно такие реально выполнимые направления и представлены в табл. 1.4. Стратегическая же цель в обоих случаях одна - снизить онкологическую заболеваемость и смертность населения.
В идеале мероприятиями ППР должно быть охвачено все население отдельного региона и страны в целом. Однако в настоящее время это практически неосуществимо, поэтому важной задачей в рамках этого профилактического направления является выделение групп (контингентов) повышенного (высокого) онкологического риска, т.е. групп лиц, у которых вследствие воздействия канцерогенных факторов вероятность возникновения ЗН выше, чем у основной части населения. Именно на них в первую очередь и должны быть направлены мероприятия ППР. Группы повышенного онкологического риска формируются с использованием разных критериев. В частности, это могут быть работники канцерогеноопасных организаций (предприятий); лица с наследственной предрасположенностью к возникновению ЗН (если молекулярно-генетические методы в силу своей сложности пока доступны не всем региональным онкодиспансерам страны, то клинико-генеалогический и синдромологический методы уже сейчас могут быть использованы практически во всех субъектах Российской Федерации); лица, перенесшие сильный психоэмоциональный стресс с последующей длительной депрессией и т.д.
Необходимо подчеркнуть некоторые особенности первичной профилактики рака, влияющие на ее эффективность. Прежде всего, следует учитывать, что под термином «рак» объединяется около 100 самостоятельных онкологических заболеваний, вызываемых различными химическими, физическими, биологическими и социальными факторами. Значительные трудности для специалистов, работающих в этой области, создает комплексный характер мероприятий ППР (рис. 1.2), требующий объединения усилий представителей различных областей науки и техники, теории и практики. Однако без этого реальная профилактика злокачественных новообразований невозможна. Наибольшим же препятствием на пути профилактики рака, по мнению экспертов ВОЗ, является недооценка этого этапа противораковой борьбы. В документе А58/16 58-й сессии Всемирной ассамблеи здравоохранения (апрель, 2005), сказано: «... Работа по профилактике рака и борьбе с ним сдерживается в результате низкого уровня приоритетности, которая зачастую отдается этой болезни правительствами и министерствами здравоохранения, чрезмерным акцентом на лечение и расходами, связанными с его проведением, а также существенным дисбалансом между ресурсами, выделяемыми на осуществление научных исследований в области рака, и ресурсами, которые ассигнуются на профилактику этой болезни и борьбу с ней. ... вопросам первичной профилактики, раннего выявления и паллиативной помощи нередко уделяется меньше внимания, чем подходам, ориентированным на лечение ...».
Есть и другие причины, в частности, психологического характера: когда речь идет о конкретном больном, не возникает сомнений в необходимости его лечения; когда же говорят о профилактике рака среди населения, лицами, от которых зависит решение вопроса, это воспринимается как некая статистическая абстракция.
Немаловажна также необходимость затрачивать на мероприятия первичной профилактики рака значительные средства, хотя в итоге профилактические мероприятия оказываются существенно менее затратными, чем остальные этапы противораковой борьбы, не говоря уже о сохраненном здоровье и качестве жизни сотен тысяч и миллионов людей.
2. Общая характеристика канцерогенных факторов
Канцерогенный фактор (канцероген) - это фактор (химический, физический или биологический), воздействие которого вызывает или достоверно увеличивает частоту возникновения доброкачественных и/или злокачественных опухолей у человека и/или животных. Таково принятое в настоящее время определение этой группы агентов. Канцерогеном может быть вещество, смесь веществ, промышленные продукты, технологический процесс, вирусы, гельминты, природный или бытовой фактор, связанный с особенностями образа жизни. Многообразие факторов значительно осложняет профилактику рака, однако знание их делает профилактику реальной.
Важной особенностью канцерогенов является то, что опухоль развивается через длительный период после канцерогенного воздействия. Латентный период, т.е. время от момента воздействия до возникновения опухоли, например, при профессиональном раке, может достигать 15 - 20 и более лет (латентный период для рака мочевого пузыря, вызванного ароматическими аминами составляет около 18 лет; рак легких и мезотелиомы плевры развиваются через 20 - 40 лет после воздействия асбестовой пыли, такой же латентный период после воздействия мышьяка и его неорганических соединений для опухолей кожи). Длительность латентного периода зависит от экспозиции - продолжительности и интенсивности воздействия канцерогенов, т.е. действует закономерность доза - время - эффект. «Срок восполняет дозу» - так кратко сформулировал эту зависимость основоположник советской экспериментальной онкологии академик Л.М. Шабад, т.е. даже небольшие по интенсивности, но длительные канцерогенные воздействия могут привести к появлению ЗН. Эти особенности учитываются при оценке канцерогенного риска, разработке предельно допустимых концентраций (ПДК), а также для установления профессионального характера обнаруживаемых опухолей.
С практической точки зрения важно учитывать возможность потенцирования (усиления) эффекта при комбинированном действии канцерогенных факторов (например, радон + табакокурение, асбест + табакокурение и др.). Возможен и обратный, тормозящий эффект при совместном действии разных канцерогенов. Потенцировать действие канцерогенов могут неканцерогенные соединения (например, комбинация диоксида серы и полициклических ароматических углеводородов - ПАУ - при ингаляционном поступлении). Возможность подобных эффектов от взаимодействия канцерогенных и неканцерогенных факторов среды обитания человека должны учитываться при оценке канцерогенного риска, при планировании и реализации профилактических мероприятий. Они не позволяют упрощенного подхода при оценке конкретной ситуации.
Особого внимания заслуживают возрастные особенности восприимчивости организма к действию канцерогенов. Свыше 30 лет тому назад ведущие отечественные онкологи-экспериментаторы академик Н.П. Напалков и проф. В.А. Александров (1976) на основании многолетнего изучения проблемы пришли к выводу, что трансплацентарное (внутриутробное) воздействие бластомогенных веществ на плод может повысить чувствительность организма к последующему контакту с канцерогенными веществами в постнатальной жизни, что может привести к суммации пре- и постнатальных эффектов и усилению бластомогенеза. Трансплацентарный канцерогенез может быть усилен в результате гормонально-метаболических нарушений в постнатальном периоде жизни, способствующих опухолевому росту. Важным фактором могут явиться возрастные различия в активности некоторых ферментных систем, переводящих канцерогены из неактивной формы (проканцерогены) в активную (например, канцерогенные ПАУ, нитрозамины и т.п.). Метаболическая активация зависит от активности соответствующих ферментов, которая в ряде случаев наиболее высока в детском возрасте. Это одна из причин особой чувствительности молодого организма к действию подобных канцерогенов. К ней прибавляется незрелость иммунной системы, высокая пролиферативная активность клеток и некоторые другие возрастные особенности, которые могут влиять на онкологическую заболеваемость не только детей, но в последующем, возможно, и человека в зрелом возрасте.
Именно поэтому в формулировке понятия ППР подчеркивалось, что система профилактических мероприятий должна охватывать всю жизнь человека, начиная с антенатального, т.е. дородового периода.
Сказанное диктует необходимость особо строгих профилактических мероприятий в отношении беременных женщин, новорожденных, детей младшего возраста и подростков.
Современные представления о роли канцерогенных факторов, в частности химических канцерогенов, в формировании онкопатологии человека складывались, главным образом, в течение последних 40 - 50 лет. В 1963 г. Комитет экспертов по профилактике рака, созванный Всемирной организацией здравоохранения, впервые дал общую оценку возможной роли этих факторов. По их мнению, около 3/4 опухолей человека зависело от подобного воздействия. В последующие десятилетия эта оценка мало изменилась: в 70 - 80-е годы она составляла 80 - 90 %.
Эта суммарная оценка, свидетельствующая о важном значении канцерогенных факторов среды в возникновении опухолей у человека, принята и сейчас с той только поправкой, что в их число включаются также особенности образа жизни человека (табакокурение, особенности питания, гиподинамия и т.д.). Вывод был сделан на основании информации о широком распространении канцерогенов в среде обитания человека, а также по результатам онкоэпидемиологических исследований, позволивших по-новому оценить степень канцерогенной опасности для человека средовых факторов и особенностей образа жизни населения.
Важную роль сыграло созданное в 1965 г. Международное агентство по изучению рака (МАИР) - специализированный орган ВОЗ. Именно эта организация начала в 1969 г. реализацию масштабной программы по оценке опасности канцерогенных факторов для человека. Начиная с 1972 г. она публикует монографии, в которых обобщаются результаты экспериментального изучения факторов различной природы (химических, физических, биологических) на канцерогенную активность, данные эпидемиологических исследований, а также другая информация, на основании которой эксперты МАИР оценивают канцерогенность этих факторов для человека. За прошедшее время подготовлено и издано около 100 томов, содержащих информацию примерно о 1000 различных агентов и факторов.
Согласно классификации, разработанной экспертами МАИР, все оценивающиеся факторы делятся на 4 группы. В группу 1 включаются соединения, группы соединений, производственные процессы или профессиональные воздействия, а также природные и бытовые факторы, несомненно канцерогенные для человека. В группе 2 объединяются факторы, вероятно канцерогенные для человека, в подгруппе 2А объединены канцерогенные факторы с большей степенью доказанности (их можно определить как «весьма вероятные канцерогены для человека»), а в группе 2В - с более низкой. В группу 3 включаются факторы, которые на основании имеющейся в распоряжении экспертов информации не могут быть классифицированы с точки зрения их канцерогенности для человека. Наконец, в группу 4 включаются агенты, для которых существуют убедительные доказательства отсутствия канцерогенности для человека (к таким веществам эксперты МАИР отнесли пока лишь капролактам). Это наиболее известная и широко используемая классификация, хотя ряд стран (США, Германия и др.) имеют свои классификации канцерогенов.
Для реальной профилактики злокачественных новообразований в первую очередь важны факторы, безусловно или весьма вероятно канцерогенные для человека, т.е. включенные в 1 и 2А группы по классификации МАИР. Динамика оценки опасных для человека канцерогенов за время реализации программы МАИР представлена в табл. 2.1.
Таблица 2.1
Количество веществ, продуктов, технологических процессов и других факторов, оцененных экспертами МАИР как канцерогенные или весьма вероятно канцерогенные для человека
|
Количество канцерогенных факторов |
|||||
|
1979 |
1987 |
1997 |
2004 |
2010 |
|
|
1. Канцерогенные для человека |
18 |
50 |
74 |
82 |
107 |
|
2А. Весьма вероятно канцерогенные для человека |
6 |
37 |
57 |
65 |
58 |
|
Итого: |
24 |
87 |
131 |
147 |
165 |
Совершенно очевиден прогресс в оценке канцерогенных для человека факторов: за выбранный нами период времени количество канцерогенных агентов, включенных в группы 1 и 2А, увеличилось более чем в 7 раз! Это чрезвычайно важно для профилактики злокачественных новообразований, т.к. теперь речь идет уже не о канцерогенах вообще, а о совершенно конкретных факторах, в отношении которых и должны разрабатываться профилактические мероприятия.
Заключение экспертов МАИР носит информационный, рекомендательный, а потому не обязательный для государств характер. В связи с этим практически все экономически развитые страны принимали свои национальные перечни канцерогенных факторов, которые на их территории приобретали юридическую силу. Классификация канцерогенов в ряде случаев отличалась от принятой экспертами МАИР.
В нашей стране первый «Перечень веществ, продуктов, производственных процессов и бытовых факторов, канцерогенных для человека» был разработан Комитетом по канцерогенным веществам при Минздраве СССР (в настоящее время Комитет по канцерогенным факторам при Роспотребнадзоре) и утвержден в ноябре 1991 г. Этот документ с самого начала готовился для использования прежде всего специалистами Госсанэпиднадзора и других надзорных организаций страны и имел практическую направленность.
После распада СССР «Перечень» в Российской Федерации дважды пересматривался и дополнялся (1995 и 1998 гг.). В настоящее время действуют санитарно-эпидемиологические правила и нормативы СанПиН 1.2.2353-08 «Канцерогенные факторы и основные требования к профилактике канцерогенной опасности» и СанПиН 1.2.2834-11 «Дополнения и изменения 1 к СанПиН 1.2.2353-08».
В основу санитарных правил положены результаты отечественных и зарубежных исследований, материалы МАИР и Всемирной организации здравоохранения с учетом документа Организации объединенных наций (ООН) «Согласованная на глобальном уровне система классификации и маркировки химических веществ (СГС ООН)», а также Конвенция 170 и Рекомендации 177 Международной организации труда (МОТ) «О безопасности при использовании химических веществ на производстве». Они в большей степени адаптированы к требованиям практики и в известной мере отличаются от списка, рекомендованного МАИР. С учетом отечественного и международного опыта в санитарные правила включены только «безусловно» и «весьма вероятно» канцерогенные для человека факторы.
Эти документы являются нормативно-правовой основой для организации и проведения в нашей стране мероприятий в рамках первичной профилактики рака. В них представлено свыше 140 канцерогенных факторов, опасных для человека.
На их основе выявляются источники загрязнения среды обитания человека, в частности производственными канцерогенными веществами, определяются приоритетные соединения/факторы для разработки гигиенических нормативов, разрабатываются технологические мероприятия, направленные на устранение/снижение загрязнения среды, а также экспозиции человека к канцерогенам, ведется мониторинг канцерогенных факторов и т.д.
Перечень канцерогенных факторов, включенных в санитарные правила, представлен в приложении.
Выявление канцерогенных агентов, опасных для человека, персонификация «неприятеля» - это, несомненно, большое достижение мировой науки, поскольку теперь речь идет о совершенно конкретных факторах, что способствует разработке и проведению эффективных профилактических мероприятий.
Качественная оценка потенциальной эффективности применения мероприятий ППР в отношении ЗН основных локализаций может выглядеть следующим образом (табл. 2.2). При всей условности этой оценки она дает ориентировочное представление о практических возможностях ППР.
Таблица 2.2
Потенциальная возможность снижения онкологической заболеваемости в результате применения мероприятий ППР (экспертная оценка)
|
Потенциальная эффективность мероприятий ППР, модифицирующих условия |
Суммарная потенциальная эффективность мероприятий ППР |
|||
|
образа жизни |
профессиональной деятельности |
среды обитания |
||
|
Полость рта, глотка |
++ |
++ |
++ |
|
|
Пищевод |
++ |
++ |
++ |
|
|
Желудок |
+++ |
++ |
+ |
++ |
|
Печень |
++ |
+ |
+ |
++ |
|
Ободочная кишка |
++ |
+ |
++ |
|
|
Прямая кишка |
++ |
+ |
++ |
|
|
Гортань |
++ |
++ |
++ |
|
|
Легкие |
+++ |
++ |
++ |
+++ |
|
Кожа |
+++ |
+++ |
+ |
+++ |
|
Молочная железа |
+++ |
++ |
+ |
+++ |
|
Шейка матки |
++ |
++ |
++ |
|
|
Тело матки |
++ |
++ |
+ |
++ |
|
Яичники |
+ |
+ |
+ |
+ |
|
Предстательная железа |
+ |
+ |
+ |
|
|
Мочевой пузырь |
+++ |
++ |
+ |
++ |
|
Гемобластозы |
+ |
++ |
+ |
+ |
|
+++ - известны главные причины, вызывающие возникновение злокачественных новообразований (ЗН), а также меры профилактики; ++ - известен ряд факторов, способствующих возникновению ЗН, и соответствующие меры профилактики; + - известны отдельные факторы, вызывающие возникновение ЗН, и меры профилактики |
||||
3. Просветительная противораковая работа
Одной из важных причин продолжающегося в нашей стране роста онкологической заболеваемости населения является недостаточно эффективный уровень профессиональной просветительной противораковой работы.
Не добившись необходимого уровня информированности населения о причинах рака, ранних признаках возникновения опухолей, о мерах по их профилактике и т.д., невозможно достичь снижения онкологической заболеваемости населения. Неграмотность в различных вопросах онкологии приводит к повторяющимся из года в год случаям отказа от лечения больных, которым впервые поставлен диагноз злокачественного новообразования. По стране это ежегодно около 20 - 30 тыс. человек, примерно 1/3 из них - больные с I - II стадией заболевания, которые могут быть излечены.
«В 2008 г. от проведения лечения отказались 17234 больных со злокачественными новообразованиями, т.е. 3,8 % от числа всех вновь выявленных ... (в ряде регионов число отказников, по данным цитируемых авторов, достигало 7 - 10 % - А.И.). Отказы онкологических больных от лечения являются острейшей деонтологической и медико-социальной проблемой, для решения которой в настоящее время на региональном и федеральном уровнях не предпринимается никаких мер» (В.И. Чиссов с соавт., 2009).
Ведущими причинами отказа от лечения являются: страх перед онкологическим заболеванием и неверие в возможности официальной медицины («рак неизлечим»); стремление скрыть свое заболевание от окружающих; боязнь предполагаемого лечения. Отказ от лечения - лишь одно из следствий отсутствия просветительной противораковой работы.
Основываясь на богатом мировом и отечественном опыте, можно утверждать, что грамотная, последовательная, разнообразная по форме и содержанию просветительная работа позволит добиться следующих основных результатов:
Повышения информированности жителей России о возможности и путях снижения онкологической заболеваемости и смертности;
- создания условий для уменьшения влияния шарлатанов, пользующихся неосведомленностью населения, чья деятельность является причиной гибели тысяч людей;
- консолидации усилий общественных противораковых организаций, государственных, политических и коммерческих структур для проведения широкомасштабной просветительной противораковой работы среди населения России;
- уменьшения количества отказов онкологических больных от лечения;
- уменьшения количества запущенных случаев онкологических заболеваний (III - IV стадии);
- снижения онкологической заболеваемости и смертности - основная задача ППР.
Для достижения этих целей, помимо настойчивых усилий на федеральном уровне, необходима разработка специальных региональных просветительных и воспитательных проектов, адаптированных к конкретным условиям региона. В каждом случае есть своя специфика, которая должна учитываться при их разработке.
Есть темы, которые будут повторяться в просветительной работе практически в любом регионе: здоровый образ жизни (борьба с табакокурением и злоупотреблением алкоголем, рациональное питание и физическая активность), профилактика рака молочной железы (в т.ч. самообследование молочных желез), профилактика рака шейки матки (вирусозависимый рак), рака кожи и т.п. Вместе с тем, должное внимание следует уделять канцерогенным факторам, характерным для данного региона, профилактическим мероприятиям, направленным на их нейтрализацию, группам онкологического риска, пропаганде диспансеризации, программам скрининга и т.д.
Эксперты ВОЗ подчеркивают, что необходимо добиваться, чтобы население четко представляло себе факторы наибольшего онкологического риска и не переоценивало роль менее значимых факторов, о которых может писать местная пресса.
В деле противоракового воспитания чрезвычайно важен союз медиков и педагогов. Международный и отечественный опыт показывает, что проведение воспитательной противораковой работы в школе может быть весьма эффективным. Школа - это место, где должна быть заложена основа не только здорового образа жизни (что очень важно), но и даны базовые сведения об онкологических заболеваниях и их профилактике (например, в рамках дисциплин «Биология» и «Основы безопасности жизнедеятельности», а также «Физика» и «Химия»). Обязательным условием этой работы является специальная подготовка преподавателей, обеспечение их необходимыми информационными материалами и наглядными пособиями. Помощь в этом могут оказать центры медицинской информации, отделы медицинской профилактики онкодиспансеров, а также отделы гигиенического обучения и воспитания ФГУЗ «Центр гигиены и эпидемиологии».
Особым направлением в просветительной и воспитательной работе является реализация образовательных программ непосредственно на производстве, на «рабочем месте». Этот подход, широко используемый в экономически развитых странах, практически не реализуется в нашей стране. Задачей же его является как общее ознакомление работающих с проблемой рака и его профилактики, так и достаточно подробное ознакомление с принципами здорового образа жизни, с канцерогенными факторами на конкретном производстве, методами устранения или уменьшения опасности их воздействия и т.д. Очень эффективной может быть реализация подобных программ в рамках отдельных отраслей промышленности.
Принимая во внимание, что главные факторы риска, связанные с образом жизни, одни и те же для основных хронических неинфекционных заболеваний, включая онкологические, целесообразно объединить усилия в просветительной работе со специалистами других профилей (кардиологами, эндокринологами, пульмонологами и т.д.), формируя единые просветительные проекты, посвященные здоровому образу жизни.
Следует, однако, учитывать, что противораковая просветительная работа имеет существенные особенности, затрудняющие ее проведение и обусловленные не только широко распространенным и укоренившимся среди населения страхом перед всем, что связано со злокачественными новообразованиями («рак»), но и многочисленностью онкологических заболеваний, разнообразием канцерогенных факторов, вызывающих злокачественные опухоли, и т.д. Поэтому необходимо, наряду с общей пропагандой здорового образа жизни, разрабатывать и реализовывать также «специфические противораковые» проекты.
Большую помощь в организации и проведении просветительной работы могут оказать общественные противораковые организации, действующие во многих регионах страны. Эти организации объединяют людей, которые прекрасно понимают значение противоракового просвещения, и являются естественными соратниками медиков по просветительной работе. Они наиболее тесно связаны с самым нуждающимся в конкретной информации контингентом населения - онкологическими больными и их родственниками (по стране таких людей насчитывается 5 - 7 млн., в каждом регионе - десятки тысяч). Это наиболее восприимчивая для просветительной работы часть населения. Надо также учитывать, что одной из групп населения, наиболее открытой для профилактической работы, а также наиболее активно участвующей в ней, являются женщины.
Таким образом, просветительная работа должна осуществляться в тесном контакте между центрами медицинской профилактики (отделениями/кабинетами медицинской профилактики лечебно-профилактических учреждений), отделами медицинской профилактики онкодиспансеров, отделами гигиенического обучения и воспитания региональных ФГУЗ «Центр гигиены и эпидемиологии», управлениями Роспотребнадзора, а также с общественными противораковыми организациями.
Начиная с 2009 г. все большее значение в этой работе приобретает деятельность «Центров здоровья по формированию здорового образа жизни», формируемых на базе лечебно-профилактических учреждений страны (приказ Минздравсоцразвития РФ от 19.08.2009 № 597н).
Большие трудности возникают на местах при поиске достоверной, профессиональной и доступной для восприятия информации.
В настоящее время для использования в просветительной работе специалистам можно рекомендовать следующие источники информации:
- материалы профессионального сайта «Первичная профилактика рака» (http://www.ppr-info.ru), содержащие информацию для специалистов и населения, в т.ч. электронную версию информационного бюллетеня «Первичная профилактика рака»;
- материалы электронной версии первого в России и странах СНГ профессионального просветительного журнала «Вместе против рака» (http://www.vmpr.ru);
- материалы одного из самых крупных русскоязычных ресурсов по онкологии - сайта «Онкология» (http://www.oncology.ru);
- материалы просветительного портала для пациентов и всех интересующихся проблемой онкологии (http://www.help-patient.ru).
- материалы сайта Противоракового общества России, раздел «Профилактика рака» (http://www.pror.ru/prophylaxis);
- статьи в журналах «Профилактическая медицина», «Вопросы онкологии», «Вестник РОНЦ им. Н.Н. Блохина РАМН», «Вопросы питания», «Гигиена и санитария», «Медицина труда и промышленная экология» и др.
Полезную информацию на русском языке можно найти также на ряде других Интернет-ресурсов (российских и международных), например, на сайтах Всемирной организации здравоохранения (ВОЗ) - http://www.who.int, Европейского регионального бюро ВОЗ - http://www.euro.who.int, Международного противоракового союза - http://www.uicc.org и т.д.
Никакие меры профилактики, провозглашаемые медиками, никакие методы скрининга не могут повлиять в нужной мере на онкологическую заболеваемость, если население не будет информировано, воспитано, обучено, не осознает необходимости этих действий. Без постоянной грамотной просветительной работы изменить положение практически невозможно. Именно поэтому организация эффективной просветительной противораковой работы является задачей номер один в области противораковой борьбы в нашей стране.
Приложение
Извлечение
из СанПиН
1.2.2353-08 «Канцерогенные факторы и основные требования к профилактике
канцерогенной опасности» и СанПиН 1.2.2834-11
«Изменения и дополнения 1 к СанПиН 1.2.2353-08»
2. Канцерогенные факторы
2.1. Химические факторы
2.1.1. Вещества, их смеси, продукты и их комбинации
|
№ п/п |
CAS № |
Наименование |
Преимущественные пути поступления в организм |
|
1 |
2 |
3 |
4 |
|
1 |
23214-92-8 |
Адриамицин (доксорубицина гидрохлорид) (лс) |
инг |
|
2 |
446-86-6 |
Азатиоприн (имуран) (лс) |
инг |
|
3 |
320-67-2 |
5-Азацитидин (лс) |
инг |
|
4 |
79-06-1 |
Акриламид |
инг, ч/к |
|
5 |
107-13-1 |
Акрилонитрил |
инг, ч/к |
|
6 |
92-67-1 |
4-Аминодифенил |
инг, ч/к |
|
7 |
- |
Андрогенные (анаболические) стероиды (лс) |
инг |
|
8 |
313-67-7 |
Аристолохиевые кислоты |
п/о |
|
38965-71-8 |
|||
|
475-80-9 |
|||
|
4849-90-5 |
|||
|
17413-38-6 |
|||
|
107259-48-3 |
|||
|
9 |
1332-21-4 |
Асбесты |
инг |
|
10 |
1402-68-2 |
Афлатоксины |
п/о |
|
11 |
56-55-3 |
Бенз(а)антрацен |
инг, ч/к |
|
12 |
50-32-8 |
Бенз(а)пирен |
инг, ч/к |
|
13 |
92-87-5 |
Бензидин и красители на его основе |
ч/к, инг |
|
14 |
71-43-2 |
Бензол |
инг, ч/к |
|
15 |
7440-41-7 |
Бериллий и его соединения |
инг |
|
16 |
542-88-1 |
Бисхлорметиловый эфир |
инг |
|
17 |
154-93-8 |
Бисхлорэтилнитрозомочевина (BCNU) (лс) |
инг, ч/к |
|
18 |
106-99-0 |
1,3-Бутадиен |
инг |
|
19 |
593-60-2 |
Винилбромид |
инг |
|
20 |
75-02-5 |
Винилфторид |
инг |
|
21 |
75-01-4 |
Винилхлорид |
инг |
|
22 |
556-52-5 |
Глицидол |
инг, ч/к, п/о |
|
23 |
53-70-3 |
Дибенз(a,h)антрацен |
инг, ч/к |
|
24 |
57-14-7 |
1,1-Д иметил гидразин |
инг, ч/к, п/о |
|
25 |
540-73-8 |
1,2-Диметил гидразин |
инг, ч/к |
|
26 |
79-44-7 |
Диметилкарбамоилхлорид |
инг, ч/к |
|
27 |
77-78-1 |
Диметилсульфат |
инг, ч/к |
|
28 |
98503-29-8 |
Диэтилсульфат |
инг, ч/к |
|
29 |
- |
Древесная пыль (твердых пород деревьев; дуб, бук, береза, ясень и др.) |
инг |
|
30 |
12013-18-2 |
Иприт азотистый |
инг |
|
31 |
505-60-2 |
Иприт сернистый |
инг |
|
32 |
7440-43-9 |
Кадмий и его соединения |
инг |
|
33 |
- |
Каменноугольные, нефтяные и сланцевые смолы, пеки и их возгоны |
ч/к, инг |
|
34 |
2425-06-1 |
Каптафол |
инг. ч/к |
|
35 |
Комбинированная химиотерапия с использованием: |
инг, ч/к |
|
|
57-22-7 |
винкристина, |
||
|
671-16-9 |
прокарбазина, |
||
|
50-24-8 |
преднизолона, а также |
||
|
55-86-7 |
эмбихина и |
||
|
других алкилирующих агентов (лс) |
|||
|
36 |
14808-60-7 |
Кремния диоксид кристаллический в форме кварца |
инг |
|
14464-46-1 |
и кристобалита |
||
|
37 |
8001-58-9 |
Креозоты |
ч/к |
|
38 |
148-82-3 |
Мелфалан (лс) |
инг, ч/к |
|
39 |
70-25-7 |
М-метил-N'-нитро-N-нитрозогуанидин |
п/о |
|
40 |
684-93-5 |
N-Метил-N-нитрозомочевина (лс) |
инг, ч/к |
|
41 |
101-14-4 |
4,4'-Метилен бис(2-хлоранилин) |
инг, ч/к |
|
42 |
66-27-3 |
Метилметансульфонат |
инг |
|
43 |
64091-91-4 |
4-(Метилнитрозамино)-1-(3-пиридил)-1-бутанон |
инг |
|
44 |
298-81-7 |
8-метоксипсорален (Метоксален) в сочетании с УФ-терапией (лс) |
ч/к |
|
45 |
484-20-8 |
5-Метоксипсорален (лс) |
ч/к |
|
46 |
55-98-1 |
Милеран (1,4-андиолдиметилсульфонат) (лс) |
инг |
|
47 |
- |
Минеральные масла (нефтяные и сланцевые) неочищенные и неполностью очищенные |
ч/к, инг |
|
48 |
7440-38-2 |
Мышьяк |
п/о, инг, ч/к |
|
и его неорганические соединения |
|||
|
49 |
134-32-7 |
1-Нафтиламин технический, содержащий более 0,1 % 2-нафтиламина |
инг, ч/к |
|
91-59-8 |
|||
|
50 |
91-59-8 |
2-Нафтиламин |
инг, ч/к |
|
51 |
7440-02-0 |
Никель и его соединения |
инг |
|
52 |
62-75-9 |
N-Нитрозодиметиламин |
инг, п/о, ч/к |
|
53 |
55-18-5 |
N-Нитрозодиэтиламин |
инг, п/о, ч/к |
|
54 |
16543-55-8 |
N-Нитрозонорникотин |
инг |
|
55 |
- |
Отработавшие газы дизельных двигателей |
инг |
|
56 |
1336-36-3 |
Полихлорированные бифенилы |
инг, п/о, ч/к |
|
57 |
366-70-1 |
Прокарбазина гидрохлорид (лс) |
инг |
|
58 |
75-56-9 |
Пропилена оксид |
инг |
|
59 |
96-09-3 |
Стирол-7,8-оксид |
инг, ч/к |
|
60 |
14807-96-6 |
Тальк, содержащий асбестоподобные волокна |
инг |
|
61 |
10540-29-1 |
Тамоксифен (лс) |
инг |
|
62 |
29767-20-2 |
Тенипозид (лс) |
инг |
|
63 |
1746-01-6 |
2,3,7,8-Тетрахлордибензопара-диоксин |
инг, п/о, ч/к |
|
64 |
127-18-4 |
Тетрахлорэтилен |
инг, ч/к |
|
65 |
52-24-4 |
Тиофосфамид (Тиотеф) (лс) |
инг |
|
66 |
95-53-4 |
орто-Толуидин |
инг, ч/к |
|
67 |
100-44-7 |
Толуолы альфа-хлорированные |
инг |
|
98-87-3 |
(бензилхлорид, |
||
|
98-07-7 |
бензалхлорид, |
||
|
98-88-4 |
бензотрихлорид и |
||
|
бензоилхлорид) |
|||
|
68 |
299-75-2 |
Треосульфан (лс) |
инг |
|
69 |
126-72-7 |
Трис(2,3-дибромпропил) фосфат |
инг, ч/к |
|
70 |
96-18-4 |
1,2,3-Трихлорпропан |
инг, ч/к |
|
71 |
79-01-6 |
Трихлорэтилен |
инг, ч/к |
|
72 |
62-44-2 |
Фенацетин и аналгетические смеси, содержащие фенацетин (лс) |
инг |
|
73 |
- |
Фитопрепараты с содержанием растений рода Кирказон (семейство Aristolochiaceae) |
п/о |
|
74 |
50-00-0 |
Формальдегид |
инг |
|
75 |
305-03-3 |
Хлорамбуцил (лс) |
инг, ч/к |
|
76 |
56-75-7 |
Хлорамфеникол (левомицетин) (лс) |
инг |
|
77 |
494-03-1 |
Хлорнафазин (лс) |
инг, ч/к |
|
78 |
54749-90-5 |
Хлорозотоцин (лс) |
инг |
|
79 |
107-30-2 |
Хлорметилметиловый эфир (технический) |
инг |
|
80 |
95-69-2 |
4-Хлор-орто-толуидин |
инг, ч/к |
|
81 |
13909-09-6 |
1-(2-Хлорэтил)-3-(4-метилциклогексил)-1-нитрозомочевина (метил-CCNU) (лс) |
инг, ч/к |
|
82 |
13010-47-4 |
1-(2-Хлорэтил)-3-циклогексил-1-нитрозомочевина (CCNU) (лс) |
инг, ч/к |
|
83 |
- |
Хрома шестивалентного соединения |
инг |
|
84 |
79217-60-0 |
Циклоспорин (лс) |
инг |
|
85 |
50-18-0 |
Циклофосфамид (циклофосфан) (лс) |
инг, ч/к |
|
86 |
15663-27-1 |
Цисплатин (лс) |
инг, ч/к |
|
87 |
106-89-8 |
Эпихлоргидрин |
инг, ч/к |
|
88 |
66733-21-9 |
Эрионит |
инг |
|
89 |
- |
Эстрогены нестероидные (лс) |
инг, ч/к |
|
56-53-1 |
Диэтилстильбэстрол (лс) |
||
|
90 |
- |
Эстрогены стероидные (лс) |
инг, ч/к |
|
91 |
759-73-9 |
N-Этил-N-нитрозомочевина (лс) |
инг, ч/к |
|
92 |
75-21-8 |
Этилена оксид |
инг |
|
93 |
106-93-4 |
Этилендибромид |
инг, ч/к |
|
94 |
33419-42-0 |
Этопозид (лс) |
инг |
|
95 |
33419-42-0 |
Этопозид в комбинации с цисплатиной и блеомицином (лс) |
инг |
|
96 |
76180-96-6 |
2-Амино-3-метилимидазо [4-5-f]-хинолин |
п/о |
|
97 |
1303-00-0 |
Галлия арсенид |
инг |
|
98 |
191-30-0 |
Дибенз(а,I) пирен |
инг, ч/к |
|
99 |
22398-80-7 |
Индия фосфид |
инг |
|
100 |
7440-48-4 |
Кобальт металлический |
инг |
|
12070-12-1 |
с карбидом вольфрама |
||
|
101 |
- |
Сажи бытовые |
инг, ч/к |
|
102 |
- |
Свинца соединения неорганические |
инг, п/о |
|
103 |
27208-37-3 |
Циклопента(сd)пирен |
инг, ч/к |
|
104 |
64-17-5 |
Этанол в алкогольных напитках |
п/о |
|
105 |
- |
Эстрогенотерапия постменопаузальная (лс) |
- |
|
106 |
- |
Эстроген-прогестаген комбинированная менопаузальная терапия (лс) |
- |
|
107 |
- |
Эстроген-прогестаген комбинированные оральные контрацептивы (лс) |
п/о |
|
108 |
000051-79-6 |
Этилкарбамат (уретан) |
инг |
|
Обозначения: лс - лекарственное средство, п/о - поступление через рот (перорально); ч/к - поступление через кожу (перкутанно); инг - поступление при дыхании (ингаляционно). Примечание. Пути поступления лекарственных средств указаны для персонала, занятого в их производстве и применении. В лечебной практике пути поступления лекарственных средств в организм пациента определяются методикой лечения. |
|||
2.1.2. Производственные процессы
1. Деревообрабатывающее и мебельное производство с использованием фенолформальдегидных и карбамидоформальдегидных смол.
2. Медеплавильное производство (плавильный передел, конверторный передел, огневое и электролитическое рафинирование, переработка анодных шламов).
3. Производственное воздействие радона и его короткоживущих дочерних продуктов в условиях горнодобывающей промышленности (работа в шахтах, рудниках и др.) и в подземных сооружениях.
4. Производство изопропилового спирта (сильнокислотный процесс).
5. Производство кокса, переработка каменноугольной, нефтяной и сланцевой смол, газификация угля.
6. Производство резины и изделий из нее (подготовительное, основное и вспомогательное производство резины, шин, обуви, резинотехнических изделий).
7. Производство технического углерода.
8. Производство угольных и графитовых изделий, а также обожженных анодов, анодных и подовых масс с использованием пеков.
9. Производство чугуна и стали (агломерационные процессы, доменное и сталеплавильное производство), горячий прокат и литье из чугуна и стали.
10. Электролитическое производство алюминия с использованием самоспекающихся анодов.
11. Производственные процессы, связанные с воздействием на работающих аэрозолей сильных неорганических кислот, содержащих серную кислоту.
12. Производство 1,1-диметилгидразина.
13. Нефтеперерабатывающее производство (основное и вспомогательное производства).
14. Производственные процессы, в которых используются вещества и продукты, перечисленные в разделе 2.1.1.
15. Производство никеля (добыча и обогащение никельсодержащих руд, плавка на штейн, конвертирование, огневое и электролитическое рафинирование).
16. Производственные процессы, связанные с нанесением покрытий (окрасочные, антикоррозионные и другие работы) с использованием материалов, содержащих канцерогенные вещества.
2.2. Физические факторы
1. Ионизирующее излучение.
2. Солнечная радиация.
3. УФ-радиация (полный спектр) (100 - 400 нм).
4. УФ-А излучение (315 - 400 нм).
5. УФ-В излучение (280 - 315 нм).
6. УФ-С излучение (100 - 280 нм).
7. Радон и его короткоживущие дочерние продукты распада.
1. Вирус гепатита В.
2. Вирус гепатита С.
3. Вирус папилломы человека (тип 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59 и 66).
4. Вирус Эпштейна-Барр.
5. Герпесвирус (тип 8).
6. Вирус Т-клеточного лейкоза.
7. Вирус иммунодефицита человека.
8. Бактерия Helicobacter pylori.
9. Печеночные трематоды:
• Clonorchis sinensis;
• Opistorchis viverrini;
• Opistorchis felineus.
10. Трематода Schistosoma haematobium
2.4. Факторы образа жизни
1. Табакокурение, в т.ч. пассивное.
2. Употребление бездымных табачных продуктов (нюхательный и жевательный табак).
3. Злоупотребление алкогольными напитками.
|
УТВЕРЖДАЮ Руководитель Федеральной службы Г.Г. Онищенко 18 июля 2011 г. 01/8979-1-34 |
О некоторых канцерогенных факторах в среде обитания человека и профилактике их воздействия
Информационно-методическое письмо
В последние десятилетия среди факторов, вызывающих возникновение злокачественных новообразований (ЗН), особое внимание уделяется образу жизни человека, в частности: табакокурению, злоупотреблению алкоголем, нерациональному питанию, низкой физической активности, психоэмоциональному стрессу. Существенно меньше внимания уделяют роли средовых и производственных канцерогенных факторов, хотя они, по оценке Всемирной организации здравоохранения (ВОЗ), ответственны, по крайней мере, за пятую часть онкологических заболеваний, регистрируемых у населения. Целью настоящего информационно-методического письма является ознакомление специалистов с некоторыми проблемами, связанными с канцерогенами в среде обитания человека, актуальными для нашей страны.
1. Профессиональные канцерогенные факторы
Профессиональный рак является наиболее изученным разделом онкогигиенической профилактики. Это связано с наличием конкретного канцерогенного фактора, способного вызвать возникновение опухоли, а также с достаточно четко обозначенным контингентом работников, подверженных этому воздействию. Важно и то, что для устранения профессионального канцерогенного воздействия во многих случаях бывает достаточно проведения локальных мероприятий, направленных на конкретный цех, технологический процесс и т.п. Практика экономически развитых стран показывает, что проще предупредить профессиональный рак, чем заставить человека изменить привычный образ жизни (курение, алкоголь, питание и др.). Именно поэтому наибольшие успехи достигнуты в области профилактики злокачественных новообразований, связанных с профессией.
Воздействию профессиональных канцерогенов (по определению экспертов ВОЗ, сформулированному в 1971 г., «профессиональные канцерогены - это канцерогены, которые вызывают злокачественные опухоли у мужчин и женщин в результате профессии») подвергаются миллионы работников. Так, по информации, содержащейся в базе данных CAREX (carcinogen exposure - экспозиция к канцерогенам), в 1990 - 1993 гг. в 15 странах Европейского Союза действию профессиональных канцерогенных факторов подвергалось около 32 млн. работников (или 23 % от всего количества работающего населения).
Наиболее часто с профессиональным воздействием связаны ЗН легких, мочевого пузыря, лейкозы, ЗН гортани, кожи (исключая меланому), опухоли носоглотки.
При этом, однако, следует учитывать важное обстоятельство: обнаружение канцерогенного фактора само по себе еще недостаточно для суждения о степени его опасности. Это лишь серьезный сигнал о ее возможности, которая зависит, прежде всего, от того, опасно это вещество для человека или нет, от силы (активности) канцерогена, существенно различающейся у разных соединений (до тысяч и миллионов раз), длительности и интенсивности его воздействия (экспозиции), а также чувствительности самого организма.
В экономически развитых странах вклад профессионального рака в формирование смертности от злокачественных новообразований, как правило, принимается равным 4 - 5 %, хотя в ряде случаев даются более высокие оценки (до 10 и более процентов). Есть все основания считать, что в условиях нашей страны этот вклад будет существенно более значителен, чем в странах Западной Европы, США и т.д. Если даже принять явно заниженную для нашей страны оценку вклада профессионального рака в общую смертность от злокачественных новообразований на уровне 4 %, то и в этом случае только в одном 2009 г. в России действием профессиональных канцерогенных факторов было обусловлено свыше 11600 случаев смерти от рака.
Уровень риска возникновения профессионального рака в значительной степени определяется совершенством технологических процессов и культурой производства, степенью защищенности производственного контингента от воздействия канцерогенных факторов, а также степенью информированности работников о возможности воздействия на них этих факторов.
Условия труда в промышленности, строительстве и на транспорте в современной России косвенно подтверждают существование повышенного онкологического риска на предприятиях страны.
По данным Госкомстата России, на производствах с вредными условиями труда, не отвечающими санитарно-гигиеническим нормам, в последние годы работало 24,4 % лиц, занятых в промышленности, 12,1 % - в строительстве, 20,8 % - на транспорте. Около половины работающих на вредных и опасных производствах составляют женщины.
Наибольшее число работников, занятых во вредных условиях труда, трудятся на предприятиях с негосударственной формой собственности.
В стране продолжается использование морально устаревших технологий (в 2008 г. несовершенство технологических процессов послужило причиной 44,1 % случаев хронических профзаболеваний), а износ основных средств производства, в т.ч. машин и оборудования, на многих предприятиях достигает 60 - 70 и даже 90 %. Положение усугубляется отсутствием необходимого контроля за их функционированием.
Особая тема - женщины на производстве. Среди экономически развитых стран нет другой страны, где бы в промышленности, строительстве, на транспорте трудилось столько женщин, как в России. По данным Госкомстата РФ, в 2006 г. в нашей стране в промышленности, сельском и лесном хозяйстве, строительстве, связи и на транспорте трудилось 32 млн. женщин. Наиболее высокий уровень занятости приходится на фертильный возраст (25 - 44 лет). При этом в условиях труда, не отвечающих санитарно-гигиеническим нормам, в разных отраслях хозяйства было занято от 6 до 20,2 % от общей численности женщин, участвовавших в соответствующем виде экономической деятельности.
«Вследствие несовершенства технологических процессов значительное количество женщин вынуждено длительное время трудиться на работах с веществами 1-го и 2-го классов опасности, аллергенами, канцерогенными (выделено нами - А.И.) и другими потенциально опасными веществами, подвергаясь высокому риску возникновения нарушений репродуктивного здоровья и профессиональных заболеваний.
В кузнечно-прессовых, литейных, малярных, химических производствах, где используется труд женщин, воздействие вредных производственных факторов превышают предельно допустимые параметры в несколько раз, неудовлетворительные условия труда остаются на протяжении десятилетий практически неизменными» - говорится в Государственном докладе «О санитарно-эпидемиологической обстановке в Российской Федерации в 2008 г.» (2009 г.).
В контакте с канцерогенными веществами работают десятки тысяч российских женщин. К сожалению, роль производственных факторов в формировании онкопатологии у женщин вообще и ЗН женских репродуктивных органов, занимающих важное место в структуре онкозаболеваемости женщин (37,2 %), в частности изучается совершенно недостаточно. В то же время эндокринная система - один из основных регуляторов функции органов репродуктивной сферы - вовлекается в патологический процесс при многих профессиональных заболеваниях и интоксикациях. Точно так же страдают иммунная, нервная и другие регуляторные системы организма.
К числу производств, технологические процессы которых представляют потенциальную опасность возникновения ЗН органов репродуктивной системы женщины, относятся производства резины и изделий из нее (шинное, резинотехнических изделий и др.), пластмассы, металлургические производства, предприятия, производящие химические средства защиты растений и т.д.
В последние два десятилетия в мире большое внимание уделяется экзогенным веществам, нарушающим функцию эндокринной системы («environmental endocrine disruptors»). Согласно определению, данному этой группе соединений специальным комитетом Агентства по охране окружающей среды США, это: «экзогенные химические вещества и смеси веществ, повреждающие структуру или функцию (функции) эндокринной системы и вызывающие неблагоприятные эффекты на уровне организма, потомства, популяций или субпопуляций организмов...» (цит. по R. Bigsty с соавт., 1999). К этим веществам относятся диоксины, полихлорированные дибензофураны, полихлорированные бифенилы (ПХБ), хлорорганические пестициды, отдельные соединения (бисфенол А, оксид этилена, тяжелые металлы - кадмий, свинец) и т.д. С этими веществами и группами соединений ассоциируется риск возникновения ЗН молочной железы, тела матки, яичников.
По оценке МАИР, от 5 до 20 % женщин трудоспособного возраста (15 - 64 лет - возрастные рамки, принятые ВОЗ) в процессе трудовой деятельности могут иметь производственный контакт с канцерогенами, вызывающими рак легкого.
Статистика свидетельствует, что на протяжении многих лет онкологическая заболеваемость женщин в нашей стране превышает заболеваемость мужчин (например, в 2008 г. зарегистрировано 262536 новых случаев ЗН у женщин и 228198 - у мужчин). Можно предположить, что производственная вредность вносит в этот процесс свой вклад.
Есть все основания уделить профессиональной онкопатологии женщин особое внимание.
Реальной опасностью является возможность трансплацентарного воздействия канцерогенов на плод. Согласно отечественному законодательству беременная женщина, работающая во вредных или опасных условиях труда, после установления факта беременности должна переводиться на участок с безопасными условиями труда. На практике это происходит через несколько недель после зачатия, т.е. в течение первых, наиболее опасных для зародыша, недель женщина и плод продолжают подвергаться вредным воздействиям. В реальных условиях современной России на предприятиях с негосударственной собственностью женщина вообще может отработать весь срок беременности во вредных условиях. Чтобы этого не происходило, женщины должны быть информированы об опасности работы в таких условиях, а работники Роспотребнадзора, охраны труда и профсоюзная организация контролировать выполнение работодателем требований закона.
Трансплацентарное воздействие лишь часть более широкой проблемы: «Влияние профессии родителей на онкологический риск у детей», которая стала активно разрабатываться последние 30 лет. При этом речь идет не только о женщинах, но также о мужчинах (в большинстве зарубежных работ предметом исследования были именно профессиональные воздействии на отцов). Первый отечественный исследователь, начавший изучать роль профессии родителей в повышении онкологического риска у детей, - проф. В.Б. Смулевич, подводя итоги проведенной работы, в своей монографии писал: «...приведенные данные достаточно четко демонстрируют статистически значимое повышение риска развития гемобластозов у детей, родители которых в процессе трудовой деятельности до их зачатия контактировали с химическими веществами, нефтепродуктами, ионизирующим излучением, органическими растворителями, паечными аэрозолями (отцы), работали с дисплеями и радиолокаторами (отцы), подвергались разным видам неионизирующей радиации электромагнитных полей» (В.Б. Смулевич, 2000). Проблема «профессия родителей - онкологический риск у детей» продолжает интенсивно изучаться. Не все еще ясно, но уже сейчас работодатели, медики и другие специалисты должны иметь в виду существование этой опасности.
Из сказанного с очевидностью следует вывод о серьезном неблагополучии в состоянии условий труда на предприятиях страны, а также об острой необходимости проведения эффективной профилактики профессионального рака и снижения онкологического риска у детей, родители которых работают на канцерогенопасных предприятиях.
Важным шагом в этом направлении является санитарно-гигиеническая паспортизация канцерогеноопасных производств (своеобразная «инвентаризация» предприятий, цехов, технологических процессов и рабочих мест, представляющих канцерогенную опасность).
Цель и основные задачи, решаемые в ходе этой работы, представлены на рис. 1.1.

Рис. 1.1
В стране уже проводилась подобная работа: начиная с 1998 г. паспортизацию прошли тысячи предприятий.
В настоящее время эта работа продолжается уже на базе новых документов: санитарных правил СанПиН 1.2.2353-08 и СанПиН 1.2.2834-11, а также методических указаний МУ 2.29.2493-09 «Санитарно-гигиеническая паспортизация канцерогеноопасных организаций и формирование банков данных».
Паспортизация позволяет не только выявлять организации (предприятия, технологические процессы, отдельные цеха и производственные участки), на которых работники могут подвергаться или подвергаются/подвергались воздействию канцерогенных факторов, выявлять значимые в канцерогенном отношении производственные факторы, но и проводить необходимые профилактические мероприятия, формировать банки данных по канцерогеноопасным организациям, как это предусматривает СанПиН 1.2.2353-08.
Кроме этого, паспортизация позволяет проводить мероприятия по охране среды обитания человека (воздух, вода, почва) от загрязнения канцерогенами.
Чрезвычайно серьезной проблемой является учет профессионально обусловленных случаев злокачественных новообразований. Выше указывалось, что по самой скромной оценке ежегодно в нашей стране должно регистрироваться свыше 11600 случаев профессионального рака. Реально же, по данным Федерального центра гигиены и эпидемиологии Роспотребнадзора, за 21 год (1987 - 2007 гг.) в России было зарегистрировано лишь 686 случаев профессионального рака, т.е. в среднем 33 случая в год, а это - десятые доли процента от ожидаемого количества случаев, исчисляемого исходя из минимально возможного уровня (4 %). Положение в стране с выявлением профессионально обусловленной онкопатологии сложилось катастрофическое.
Причины сложившейся ситуации многочисленны. Одной из них является малоэффективное проведение предварительных и периодических профилактических медицинских осмотров (ПМО). Это важнейшее профилактическое мероприятие, задачей которого является выявление и недопущение к работе на канцерогеноопасном предприятии лиц с повышенным риском возникновения опухолей (предварительный медосмотр), а также ранняя диагностика и лечение предопухолевых состояний и профессионального рака (периодические ПМО). К сожалению, в ее проведении есть ряд существенных недостатков, начиная с отсутствия у медиков онкологической настороженности, а также знаний о профессиональном раке и канцерогенных факторах конкретного предприятия. Практически не уделяется внимания сбору профессионального анамнеза, который позволяет учитывать факторы, влиявшие на работника до поступления на канцерогенопасное предприятие, а также особенностей образа жизни, способных увеличить опасность воздействия производственных факторов (табакокурение, алкоголь). В большинстве случаев в осмотрах не принимают участие врачи-онкологи. Подавляющая часть ЗН выявляется уже после увольнения работников с канцерогеноопасного предприятия при обращении самих больных за медицинской помощью, когда диагностируется уже III - IV стадия заболевания, а онкобольные ставятся на учет как пенсионеры. «Проведение предварительных и периодических профосмотров без привлечения необходимых специалистов и проведения регламентированных исследований, отсутствие необходимой подготовки по вопросам профпатологии у врачей, участвующих в осмотрах, делают медосмотры формальным мероприятием» (выделено нами - А.И.). Такова оценка современного состояния ПМО в нашей стране, содержащаяся в Государственном докладе «О санитарно-эпидемиологической обстановке в Российской Федерации в 2008 г.» (2009 г.).
Ответственность за своевременное и качественное проведение ПМО несет работодатель, который, как показывает практика, зачастую не заинтересован в выявлении профессиональной патологии вообще и онкопатологии в особенности. Сложившаяся ситуация требует эффективного контроля за качеством проведения ПМО со стороны надзорных органов.
Знание профессионального анамнеза пациента чрезвычайно важно для врача-клинициста. Информация об организации, в которой работает пациент, его профессия, рабочее место, профессиональные вредности - все это в ряде случаев дает возможность предположить наличие ЗН, а затем и диагностировать его.
Для информации в приложении приведены примеры производственных факторов, способных вызвать злокачественные новообразования основных локализаций.
Профессиональные вредности представляют опасность не только на рабочем месте. Многочисленные исследования показали возможность переноса вредных, в т.ч. канцерогенных соединений с работы в жилье на одежде или обуви кем-либо из родителей, вызывая заболевание среди членов семьи. Появился даже специальный термин - парапрофессиональные заболевания. Описаны случаи парапрофессиональных заболеваний у детей, родители которых работали на производстве, связанном с применением свинца. У детей в этих семьях были обнаружены клинические проявления свинцовой интоксикации, а в моче обнаружено высокое содержание этого вещества. Похожие наблюдения сделаны и в отношении ртути, бериллия и других химических соединений. В специальной литературе неоднократно описывались случаи возникновения злокачественных опухолей у жен рабочих, профессионально связанных с асбестом. Контакта с асбестом, остающимся на одежде мужей, которую они в течение многих лет чистили дома, было достаточно, чтобы постепенно «набрать» дозу, приводившую женщин к смерти. Поэтому всегда нужно соблюдать общее правило: оставлять рабочую одежду и обувь на предприятии или, в крайнем случае, если это по какой-то причине невозможно, свести контакт с ними для членов семьи к минимуму.
2. Канцерогены в окружающей среде (атмосферном воздухе, воде, почве)
«Загрязнение окружающей среды промышленными предприятиями, предприятиями теплоэнергетики, автотранспортом, вызывающее ухудшение качества среды обитания человека и влияющее на состояние здоровья человека, по-прежнему остается проблемой, имеющей приоритетное социально-экономическое значение» в нашей стране (Государственный доклад «О санитарно-эпидемиологической обстановке в Российской Федерации в 2007 г. М., 2008). В полной мере сказанное относится к проблеме первичной профилактики рака, т.к. перечисленные источники загрязнения окружающей среды являются также источниками канцерогенных соединений, поступающих в атмосферный воздух, водоемы, почву.
2.1. Канцерогены в атмосферном воздухе*
____________
* В этом подразделе использованы данные Госдоклада «О санитарно-эпидемиологической обстановке в Российской Федерации в 2008 году». М., 2009.
Атмосферный воздух является наиболее значимым фактором окружающей среды. Основные источники его загрязнения - промышленные предприятия, предприятия теплоэнергетики и транспорт.
По данным Федерального информационного фонда социально-гигиенического мониторинга (ФИФ СГМ), ведущими загрязнителями атмосферного воздуха в нашей стране в 2004 - 2008 гг. (превышающими среднесуточную ПДК в 5 и более раз) являлись формальдегид, свинец и его неорганические соединения, бенз(а)пирен (БП), соединения шестивалентного хрома, фенол, азота диоксид, взвешенные вещества, углерода диоксид, серы диоксид и другие соединения.
Под воздействием вредных веществ, превышающих среднесуточную ПДК в 5 и более раз, в 2004 - 2008 гг. в России проживало до 50 млн. человек.
Среди перечисленных веществ присутствуют канцерогены (БП, формальдегид, соединения шестивалентного хрома, неорганические соединения свинца), а также вещества, способные потенцировать действие канцерогенов (диоксид азота, диоксид серы, фенол). В частности, в ряде экспериментальных исследований было показано потенцирование названными соединениями канцерогенеза, индуцированного БП. Канцерогенное действие БП усиливалось также при совместном действии с формальдегидом.
Сказанное делает необходимым при оценке реальной канцерогенной опасности загрязнения атмосферного воздуха как можно более полно учитывать состав присутствующих в нем соединений, а также возможные результаты их сочетанного действия.
Кроме обычно мониторируемых веществ, в атмосферном воздухе могут присутствовать другие канцерогенные соединения, обнаруживаемые только в результате специальных исследований (например, канцерогенные N-нитрозосоединения). В связи с этим ориентация при оценке онкологического риска, связанного с загрязнением атмосферного воздуха, только на канцерогены, включенные в систему мониторинга (например, БП, формальдегид), далеко не всегда достаточна: необходимо оценивать совокупность загрязняющих его соединений.
Наибольшей канцерогенной опасности подвергается часть населения, живущая в непосредственной близости от транспортных магистралей с интенсивным движением, а также рядом с канцерогеноопасными предприятиями. По данным Роспотребнадзора, в 2008 г. в пределах санитарно-защитных зон промышленных предприятий страны (в т.ч. канцерогеноопасных) проживало свыше 3,2 млн. человек, или 2,1 % всего населения России. Можно предположить, что в действительности эта группа населения более многочисленна (инвентаризация предприятий продолжается). В то же время многочисленными исследованиями подтверждена возможность увеличения онкологической заболеваемости населения, проживающего в непосредственной близости от канцерогеноопасных предприятий, а также городских автомагистралей с интенсивным движением.
Существенную помощь в решении этого вопроса должна оказать санитарно-гигиеническая паспортизация канцерогеноопасных организаций (предприятий), при проведении которой учитывается также возможность загрязнения канцерогенными веществами атмосферного воздуха и необходимые профилактические мероприятия.
Увеличение риска возникновения рака легкого, связанного с загрязнением атмосферного воздуха канцерогенными веществами, в настоящее время можно считать доказанным (по оценке Европейского регионального бюро ВОЗ, относительный риск возникновения рака легких в этом случае составляет примерно 1,35 по сравнению с чистой зоной).
2.2. Канцерогены в водной среде
Основными источниками загрязнения водных объектов являются промышленные и городские сточные воды, дренажные воды с орошаемых земель, сточные воды животноводческих комплексов, поверхностный сток с территории населенных пунктов, промышленных площадок и сельскохозяйственных полей, а также водный транспорт.
Возможность присутствия канцерогенных веществ в воде водоемов, в т.ч. являющихся источниками водоснабжения, а также связь между загрязнением водоемов канцерогенами и возникновением опухолей у гидробионтов (рыб, моллюсков), обитающих в такой воде, показана многочисленными исследованиями и в настоящее время не вызывает сомнений. Сложнее (в связи с большими методическими трудностями подобных исследований) обстоит дело с попытками связать качество питьевой воды с онкологической заболеваемостью населения, хотя в водоемах хозяйственно-питьевого водопользования уже давно обнаруживались канцерогенные для человека соединения (например, 4-аминобифенил, БП и другие полициклические ароматические углеводороды - ПАУ, бензидин, бензол, 2-нафтиламин, ПХБ и др.).
Пожалуй, единственной группой соединений, для которых подобная связь доказана, является мышьяк и его неорганические соединения, вызывающие у человека при поступлении в повышенных количествах с питьевой водой опухоли мочевого пузыря, кожи и легких. Исследования, проведенные в Чили, свидетельствуют об опасности возникновения тяжелых поражений легких, включая ЗН, у молодых людей, подвергшихся трансплацентарному или в раннем детском возрасте воздействию мышьяка, присутствовавшего в воде.
По данным ФИФ СГМ, за 2001 - 2008 гг. мышьяк в нашей стране постоянно входил в группу приоритетных веществ, загрязняющих воду систем централизованного хозяйственно-питьевого водоснабжения.
При отсутствии источников загрязнения в почвах России содержание мышьяка, как правило, не превышает 10 мг/кг (1,15 - 9,6 мг/кг), а в поверхностных водоемах 10 мкг/л (0,01 мг/л) (ПДК 0,01 мг/л).
Значительно более высокая концентрация мышьяка обнаруживается в водоисточниках, расположенных в районе залегания полиметалических руд и мышьяковых месторождений: в поверхностных водоемах и подземных водах содержание мышьяка в этих местах может достигать десятков, сотен и даже тысяч мкг/л. В нашей стране месторождения мышьяка имеются в Якутии, Приморском крае, Забайкалье, на Урале, в Западной и Восточной Сибири, на Чукотке, в Верхне-Колымском районе, на Алтае и некоторых других местах.
Важными источниками загрязнения водоемов мышьяком являются сточные воды промышленных предприятий по переработке полиметаллов (особенно по выплавке меди и золота).
В последние три десятилетия экстраординарное внимание исследователей мира привлекла проблема канцерогенного риска, связанного с хлорированием воды, в результате которого образуются канцерогенные хлорированные углеводороды. Эксперты МАИР дважды обращались к оценке канцерогенной опасности хлорирования воды для человека (1991, 2002). Однако чрезвычайно сложная в методическом отношении проблема до настоящего времени не решена, ее продолжают интенсивно изучать. Предполагается, что продукты хлорирования могут увеличить риск возникновения опухолей мочевого пузыря и некоторых других органов.
Дальнейших исследований требует также проблема загрязнения водной среды нитратами (НА), которые рассматриваются наряду с тяжелыми металлами в качестве ведущих контаминантов среды обитания человека. Они, так же, как мышьяк, постоянно входят в группу приоритетных соединений, загрязняющих воду в системе централизованного хозяйственно-питьевого водоснабжения. Многочисленные экспериментальные и эпидемиологические исследования, проведенные в последнее десятилетие, позволили сделать предварительный вывод о существовании онкологического риска для населения, потребляющего воду с повышенным содержанием нитратов (более 40 - 50 мг/л - по NO3).
Нитраты, поступающие в организм извне (вода, продукты питания) или образующиеся эндогенно, частично превращаются в нитриты (НИ), которые в 10 раз токсичнее своих предшественников и способны, вступая в реакцию с аминами и амидами, образовывать N-нитрозосоединения (НС).
В настоящее время в организме человека определено несколько мест, в которых возможно эндогенное образование НС: носоглотка; ротовая полость; желудок; печень, пораженная гельминтами; инфицированный желчный пузырь; кишечник; инфицированный мочевой пузырь и инфицированное влагалище. Некоторые из образующихся в этих местах НС, в частности N-нитрозодиметиламин и N-нитрозодиэтиламин (эти соединения в экспериментах вызывали опухоли у 40 видов животных), ранее были отнесены экспертами МАИР к группе 2А, а также включены в отечественные нормативные документы (в т.ч. в действующие в настоящее время санитарные правила).
На основании анализа результатов проведенных исследований эксперты МАИР в 2006 г. пришли к выводу о том, что поступление НА и НИ в организм при условии их участия в эндогенном образовании N-нитрозосоединений весьма вероятно канцерогенно для человека.
Проблема онкологического риска, связанного с загрязнением питьевой воды различными токсикантами, существует реально. Приведенными выше примерами не исчерпывается ее многообразие. В каждом регионе в зависимости от геологического строения грунта, наличия биогеохимических провинций, характера и степени развития промышленности (сельского хозяйства), а также химического состава и объемов сточных вод, сбрасываемых в водоемы, она может представлять реальную опасность.
«С гигиенических позиций под загрязнением почвы следует подразумевать лишь тот уровень содержания химических и биологических компонентов в ней, который становится опасным для здоровья при прямом контакте или через контактирующие с почвой среды по экологическим цепям: почва - вода - человек; почва - атмосферный воздух - человек; почва - растение - человек; почва - растение - животное - человек» (В.Т. Мазаев с соавт., 2005). В случае веществ, представляющих канцерогенную опасность для человека, классическими примерами являются мышьяк (почва - вода - человек), радон (почва - атмосферный воздух - человек), а также нитраты (почва - вода/растения - человек).
В городах основными источниками загрязнения почвы являются автомобильный транспорт, выбросы промышленных предприятий и теплоэнергетических установок, многочисленные свалки.
Результаты анализа свидетельствуют, что свыше 5700 тыс. человек в нашей стране проживают в условиях повышенного загрязнения почвы селитебной территории тяжелыми металлами.
В сельской местности наибольшую опасность представляют последствия химизации сельского хозяйства (применение пестицидов, чрезмерное использование минеральных, особенно азотсодержащих, удобрений) и связанный с ней переход токсичных веществ в сельскохозяйственные культуры и местные источники питьевого водоснабжения (сельскохозяйственные продукты растительного происхождения - важный источник поступления в организм человека тяжелых металлов и мышьяка, а также основной - нитратов).
Проблема химизации сельского хозяйства и связанного с ней загрязнения природной среды - сложная многогранная проблема, которая не может быть в достаточной мере проанализирована в рамках небольшого материала.
По данным ФИФ СГМ, на территории Российской Федерации осуществляется контроль за загрязнением почвы следующими веществами: бенз(а)пирен, бензол, кадмий, кобальт, марганец, мышьяк, никель, нитраты, ртуть, свинец, стирол, формальдегид, цинк и др. - многие из них канцерогены.
Особого внимания требуют свалки, полигоны для захоронения твердых бытовых и промышленных отходов. Загрязняя атмосферный воздух, поверхностные водоемы и грунтовые воды, они отрицательно влияют на здоровье населения, проживающего вблизи них. Результаты эпидемиологических исследований показали наличие связи между проживанием вблизи полигонов захоронения бытовых и промышленных отходов и увеличением риска возникновения рака мочевого пузыря, легких, желудка, а также лейкозов. Реальную опасность может представлять строительство зданий на месте расположения бывшей свалки. Исследования, проведенные в Финляндии, показали, что даже после закрытия свалки и перекрытия ее слоем земли толщиной в несколько метров в образцах почвы обнаруживались канцерогенные вещества (бенз(а)пирен, бензол, полихлорированные бифенилы, полихлорированные диоксины и фураны, мышьяк), а также тяжелые металлы, причем в некоторых случаях их концентрация превышала в 100 и более раз гигиенические нормативы. Относительный риск возникновения рака среди жителей обоего пола этой зоны оказался в 1,5 раза выше, чем в контрольной группе, в связи с чем жители были переселены в другие районы (Е. Pukkala, A. Pönkö, 2001).
Эпидемиологические исследования, подтверждающие увеличение риска возникновения ЗН среди лиц, проживающих вблизи свалок или на месте их прежнего расположения, были проведены в Италии, Великобритании, США.
В отечественной прессе также опубликованы данные о влиянии полигонов твердых бытовых отходов на увеличение риска возникновения ЗН, а также других заболеваний среди населения.
Сказанное свидетельствует о необходимости тщательного комплексного подхода при выборе места для застройки с учетом существующих нормативов, а также постоянного санитарно-гигиенического контроля в случаях, когда здания уже построены на подобных территориях или вблизи от них.
3. Канцерогенные факторы жилища и непроизводственных помещений
По оценкам экспертов ВОЗ, в помещениях непроизводственного типа, в т.ч. в жилище, человек проводит большую часть своей жизни - в среднем до 80 - 90 % времени. Вне помещений большинство городских жителей проводит не более 5 % своего времени. Непосредственно же в жилище, по подсчетам специалистов, среднестатистический городской житель проводит около 60 % своего времени. В условиях России в различных климато-географических зонах эта величина может существенно меняться, особенно возрастая в районах Крайнего Севера.
Наибольшее значение качество внутренней среды жилища имеет для групп населения, которые проводят в нем большую часть времени и для которых в силу особенностей состояния их организма химические контаминанты представляют особую опасность. Это дети, которые могут быть особо чувствительны к действию некоторых канцерогенов, беременные женщины (следует учитывать возможность трансплацентарного действия химических соединений на плод), больные и престарелые, т.е. своеобразная многомиллионная группа риска, экспонированная к действию химических факторов жилища. Это наиболее ранимая часть населения, для которой воздействия вредных факторов особенно опасны. Однако и для других групп населения качество воздушной среды жилища далеко не безразлично. Из числа непроизводственных помещений следует выделить детские учреждения, требующие особого внимания.
Источники, формирующие химический состав воздушной среды жилища, многочисленны. Назовем основные, которые с точки зрения канцерогенной опасности могут иметь наибольшее значение: 1) соединения, выделяющиеся из строительных конструкций (особенно при использовании промышленных отходов при их производстве в качестве наполнителя) и почвы (подраздел 2.3), на которой построено здание; 2) вещества, поступающие из атмосферного воздуха (подраздел 2.1); 3) продукты деструкции полимерных материалов, использованных для изготовления предметов домашнего обихода, полов, покрытия стен и т.п. (линолеумы, теплоизоляционные материалы, древесно-стружечные и древесно-волокнистые плиты, мастики, краски и т.д.); 4) продукты неполного сгорания газа, образующиеся при пользовании газовыми плитами и другими газонагревательными приборами; 5) продукты табакокурения.
Благодаря обилию источников загрязнения в воздушную среду жилища поступают сотни соединений. В г. Москве, например, при изучении состава воздушной среды в квартирах и помещениях общественных зданий было обнаружено 560 летучих соединений, относящихся к 32 группам химических веществ (А.Г. Малышева, 1999). Концентрация их внутри помещения зачастую выше, чем в наружном воздухе (при этом разница может достигать 100-кратной величины). В том же примере с г. Москвой концентрация ряда соединений в помещениях превышала ПДК для атмосферного воздуха в десятки раз. Именно жилище вносит основной вклад в суммарное воздействие многих химических, в т.ч. канцерогенных, загрязнителей воздуха на организм человека. Эксперты ВОЗ уже давно пришли к выводу, что «качество воздуха, характерное для различных построек и сооружений, оказывается более важным для здоровья человека и его благополучия, чем качество воздуха вне помещения» (1981). Исследования, проведенные, в частности, в нашей стране, показали, что респираторные болезни детей чаще ассоциируются с загрязненным воздухом помещений, чем с загрязненным атмосферным воздухом.
Среди многочисленных токсикантов, обнаруженных в воздухе жилых помещений, нужно особо выделить группу канцерогенных соединений, включенных в санитарные правила: это асбест, бензол, БП и некоторые другие ПАУ, винилхлорид, N-нитрозодиметиламин, N-нитрозодиэтиламин, N-нитрозонорникотин, ПХБ, 2,3,7,8-тетрахлордибензо-n-диоксин, сажа, табачный дым, трихлорэтилен, формальдегид, радон и его короткоживущие дочерние продукты распада, а также другие соединения и их комбинации. Есть исследования, свидетельствующие о возможной связи применения в жилище инсектицидов с возникновением у детей острых лейкозов, ходжкинской и неходжкинской лимфом.
Особое внимание нужно уделить радону-222 и его короткоживущим дочерним продуктам. Содержащиеся в воздухе жилых и общественных помещений они вносят наибольший вклад в формирование дозы облучения из природных источников. По оценке ВОЗ, радон является второй по значимости (после курения) причиной рака легких у человека. По мнению экспертов Международной комиссии по радиационной защите, наиболее опасно воздействие радона на детей и молодых людей в возрасте до 20 лет. Эффект от действия радона многократно усиливается при сочетанном действии на организм продуктов курения табака (особенно при активном, но также и при пассивном табакокурении).
Радон тяжелее воздуха, поэтому он в первую очередь угрожает жителям 1 - 2 этажей, т.к. основным источником его является почва. В деревянных домах в сельской местности концентрация радона при прочих равных условиях будет выше, чем в многоэтажных кирпичных, т.к. они расположены ближе к земле. В зонах с умеренным климатом, а это значительная часть нашей страны, концентрация радона в закрытых непроветриваемых помещениях может быть в среднем в 8 раз выше, чем в наружном воздухе.
В Российской Федерации массовые измерения содержания радона в воздухе жилых помещений начались после утверждения Федеральной программы «Радон» (1994). С принятием новых Норм радиационной безопасности в 1996 г. вдвое ужесточен норматив по допустимой концентрации радона для строящихся жилых домов (100 Бк/м3), для ранее построенных домов он равен 200 Бк/м3.
Помимо канцерогенов, в жилищной среде присутствуют токсические вещества, способные влиять на резистентность организма к действию канцерогенных веществ. Ряд обычных для жилища токсикантов (например, продукты неполного сгорания газа: окислы азота, оксид серы и т.д.) могут усиливать действие канцерогенов, в частности ПАУ.
Основываясь только на оценке канцерогенного риска, ученые США ранжировали загрязнение воздушной среды помещений как одну из наиболее важных проблем окружающей среды в США.
Химическое загрязнение жилища реально создает онкоопасную ситуацию, при которой налицо два формирующих ее фактора: 1) контингент лиц, для которых контакт с канцерогенными веществами представляет повышенную опасность (дети, лица, ослабленные болезнью, беременные женщины и др.); 2) присутствие в среде обитания названных лиц, в которой они проводят большую часть времени, канцерогенных для человека соединений, причем в достаточно высоких концентрациях.
Канцерогенные факторы жилища - важная, заслуживающая самого серьезного внимания проблема.
Ограниченный объем не позволяет остановиться подробно на мерах профилактики, направленных прежде всего на нейтрализацию перечисленных выше источников загрязнения, но одно мероприятие, эффективное во многих ситуациях, следует назвать: систематическое проветривание помещений - там, где плохо работает вентиляция или используются новые теплосберегающие технологии, снижающие кратность воздухообмена, в воздухе помещений увеличивается содержание токсичных и канцерогенных веществ, увеличивается опасность для здоровья человека.
4. Неионизирующие электромагнитные излучения (поля)
Возникновение и развитие человеческого общества на протяжении тысячелетий происходило на фоне перманентного воздействия глобального фона электромагнитных излучений (ЭМИ) (полей), формирующегося электрическими и магнитными полями земли, атмосферным электричеством, космическим радиоизлучением и т.д. Бурное развитие промышленности, связанное с использованием ЭМИ различных частотных диапазонов, а также распространение источников ЭМИ в быту привело к резкому (на много порядков) увеличению уровня этого вида воздействия на человека. Учитывая актуальность проблемы предупреждения неблагоприятного влияния техногенных ЭМИ на здоровье человека, ВОЗ включила ее в число наиболее важных проблем профилактической медицины. К электромагнитному излучению относятся радиоволны, инфракрасное излучение видимый свет, ультрафиолетовое, рентгеновское и гамма-излучение (два последних вида излучения относятся к ионизирующему излучению и нами не рассматриваются). Электромагнитное излучение делится по частотным диапазонам, между которыми нет резких переходов, они иногда перекрываются и границы между ними условны. В самом общем виде спектр ЗМИ выглядит следующим образом (рис. 4.1).
Рис. 4.1. Шкала электромагнитных колебаний
В этом разделе будет кратко дана информация о воздействии отдельных частей спектра ЭМИ (ультрафиолетовое и видимое излучения, отдельные фрагменты радиочастотного диапазона) как факторах риска возникновения ЗН разных локализаций и мерах профилактики.
4.1. Ультрафиолетовое излучение
Ультрафиолетовое излучение (УФИ) является составной частью солнечной радиации. Источниками УФИ является также аппаратура для загара и других медицинских и немедицинских (например, промышленных) целей.
Ультрафиолетовое излучение (полный спектр 100 - 400 нм, УФ-А излучение 315 - 400 нм, УФ-В излучение 280 - 315 нм и УФ-С излучение 100 - 280 нм) основная причина возникновения меланомы и других новообразований кожи, заболеваемость которыми непрерывно растет во всем мире (в России новообразования кожи, включая меланому, стоят у мужчин на 3-м месте, а у женщин - на 2-м среди других локализаций ЗН).
Наибольшее значение для возникновения ЗН кожи имеет солнечная радиация, а также пользование для получения загара искусственными источниками УФ-излучения (солярии), которые играют все большую роль в неконтролируемом облучении УФ-лучами определенной части городского населения (особенно женщины, молодежь).
Умеренное воздействие солнечного ультрафиолета полезно, злоупотребление же чревато возникновением многочисленных нарушений в организме: снижается иммунитет, нарушается гормональный статус, обостряются хронические заболевания, возникают ЗН кожи.
Злокачественные новообразования кожи - это тот случай, когда известна не только главная причина, порождающая его, но также меры, позволяющие его избежать. Остановимся подробнее на основных профилактических мероприятиях.
Специалисты выделяют 6 фототипов кожи человека, 4 из которых характерны для жителей России:
• 1-й фототип - очень светлая кожа, веснушки, светлые или рыжие волосы, голубые или зеленые глаза;
• 2-й фототип - светлая кожа, веснушек мало или нет совсем, светло-русые или каштановые волосы, голубые, серые, зеленоватые глаза;
• 3-й фототип - светлая кожа, каштановые или темнорусые волосы, карие (реже серые) глаза;
• 4-й фототип - смуглая кожа, темные волосы, темные карие глаза.
Врачи давно выработали практические рекомендации:
- жесткие ограничения в применении солнечных ванн существуют для первых 2 фототипов людей, т.к. у них наиболее высокий риск возникновения ЗН кожи: а) людям с кожей, относящейся к 1-му фототипу, врачи вообще запрещают загорать; б) людям с кожей 2-го фототипа можно находиться на солнце только короткое время. Люди остальных фототипов должны руководствоваться общими правилами, изложенными ниже;
- особенно осторожным нужно быть детям, у которых кожа чрезвычайно чувствительна к действию УФ-лучей. Младенцы всегда должны оставаться в тени;
- защиты от солнечных лучей требуют различные кожные образования, пигментные пятна. Особенно осторожными должны быть люди, у которых на теле много родинок;
- категорически не рекомендуется принимать солнечные ванны онкологическим больным и лицам, прошедшим лечение по поводу онкологического заболевания;
- следует избегать пребывания на полуденном солнце (в солнечный полдень, когда солнце находится в зените, интенсивность УФИ в 10 раз больше, чем 3 часами раньше или позже);
- дозированное применение солнечных ванн, начиная с 10 - 15 мин, в утреннее или послеобеденное время;
- следует придерживаться «правила тени»: если собственная тень короткая, нужно укрываться в тени;
- такие источники тени, как отдельно стоящее дерево, зонт или навес, не обеспечивают полной защиты от солнца. Причина: лучи наиболее опасной части спектра УФИ (УФ-В излучение) отражаются от светлой почвы, стен домов, воды, снега и т.д. Водная поверхность может отражать до 50 % УФ-лучей, сухой песок - до 17 %, зеленый травяной газон - до 5 % ультрафиолетовых лучей;
- наиболее предпочтительная защита от УФ-излучения - одежда из легких хлопчатобумажных или льняных тканей, соответствующие головные уборы и солнцезащитные очки (на очках должна быть маркировка - UV Protection - защита от УФ-излучения);
- целесообразно пользоваться солнцезащитными кремами с солнцезащитным фактором 15 (SPF-15) и выше, повторно нанося их каждые 2 ч, а также после интенсивного потоотделения.
В последнее время особое внимание привлекают солярии. Считают, что продолжающийся рост заболеваемости ЗН кожи может быть, в частности, связан с возрастающей популярностью использования для получения загара оборудования с УФ-излучением. Некоторые международные организации, в т.ч. ВОЗ, разработали специальные рекомендации. Учитывая актуальность вопроса, приводим рекомендации Международной комиссии по защите от неионизирующей радиации (МКЗНИР - ICNIRP), заимствованные из информационного бюллетеня ВОЗ № 287 (цитируется по бюллетеню «Первичная профилактика рака», 2008, № 1 - 2).
Рекомендации ICNIRP:
«В публикации 2003 г. ICNIRP не рекомендует использование аппаратов, испускающих УФ-излучение, для загара или других немедицинских целей. ICNIRP считает, что следующие группы населения подвергаются наиболее высокому риску вредного воздействия УФ-излучения на здоровье и поэтому не должны использовать приспособления для искусственного загара (выделено нами - А.И.):
• люди с типом кожи I или II;
• дети (т.е. лица, не достигшие 18 лет);
• люди с большим количеством родимых пятен (родинок);
• люди, легко покрывающиеся веснушками;
• люди, которые часто получали солнечные ожоги в детстве;
• люди, имеющие предопухолевые и злокачественные изменения кожи;
• люди с поврежденной солнцем кожей;
• люди с нанесенными косметическими средствами. Они могут усилить чувствительность кожи к УФ-излучению;
• люди, принимающие лекарства. В этом случае им необходимо проконсультироваться с лечащим врачом по поводу того, не влияют ли эти лекарства на их чувствительность к УФ-излучению».
Задачей врачей любого профиля (онкологов, гигиенистов, дерматологов, врачей общей практики, специалистов центров медицинской профилактики, «Центров здоровья» и т.д.) является систематическое и настойчивое информирование людей о факторах риска ЗН кожи, реализация соответствующих просветительных проектов.
Во введенных в 2010 г. в действие СанПиН 2.1.2.2631-10 «Санитарно-эпидемиологические требования к размещению, устройству, оборудованию, содержанию и режиму работы организаций коммунально-бытового назначения, оказывающих парикмахерские и косметические услуги» содержится требование об ознакомлении посетителей соляриев со следующей информацией:
• необходимость внимательно прочитать инструкцию по инсоляции;
• необходимость в обязательном порядке использовать специальные очки во избежание повреждения глаз УФ лучами;
• обязательное определение во избежание повреждений кожного покрова времени экспозиции (сеанса) с помощью таблицы с описанием фототипов человека и других условий облучения в зависимости от них (таблица с описанием фототипов человека должна быть доступна посетителям и располагаться на видном месте);
• воздействие некоторых косметических средств и лекарственных препаратов на изменение чувствительности (повышение или понижение) к ультрафиолетовому облучению и связанные с этим ограничения;
• соблюдение 48-часового интервала между двумя первыми сеансами;
• необходимость проконсультироваться у врача для определения возможности прохождения процедур инсоляции;
• канцерогенная опасность ультрафиолетового излучения;
• необходимость использовать косметические средства для загара в солярии во избежании неблагоприятного воздействия ультрафиолетового излучения;
• запрет на посещение солярия лицами, не достигшими 18 лет;
• перечень болезней, при которых прохождение данной процедуры ограничено или противопоказано (онкологические заболевания).
4.2. Видимое излучение
Видимому излучению (свету) принадлежит основная роль в регуляции биологических ритмов и, следовательно, важнейших жизненных функций организма.
«Чередование дня и ночи - наиболее важный регулятор разнообразных физиологических ритмов у всех живых организмов, включая человека. Изобретение электричества и искусственного освещения кардинально изменили как световой режим, так и продолжительность воздействия света на человека. Воздействие света в ночное время увеличилось и стало существенной частью современного образа жизни и сопровождается множеством серьезных расстройств поведения и состояния здоровья, включая сердечно-сосудистые заболевания и рак. ... Согласно гипотезе «циркадной деструкции» воздействие света в ночные часы нарушает эндогенный циркадный ритм*, подавляет ночную секрецию мелатонина эпифизом, что приводит к снижению его концентрации в крови» (В.Н. Анисимов с соавт., 2008), а мелатонин является биологическим блокатором ЗН.
____________
* Циркадный (циркадианный, или околосуточный, - продолжительностью от 20 до 28 ч) ритм - биологический ритм, определяющий смену и интенсивность процессов и физиологических реакций в организме в течение суток, в основе которых лежат изменения метаболических процессов в биологических системах под влиянием внутренних и внешних (в т.ч. светового режима) факторов.
Ночная работа или ночное времяпрепровождение, обусловленное стилем жизни, в наше время весьма распространенное явление. В Европе и США, например, на сменной работе, включающей работу ночью, занято около 15 - 20 % работающего населения. В большинстве случаев это работники здравоохранения, транспорта, связи, промышленности и т.д.
Исследования последних лет позволили предположить, что продолжительная ночная работа или сменная работа, ведущие к нарушению суточного биологического ритма, могут быть факторами повышенного риска возникновения рака молочной железы, а также рака толстой кишки.
В 2007 г. эксперты МАИР после обсуждения результатов онкоэпидемиологических и экспериментальных исследований пришли к выводу, что сменная работа, включающая работу ночью, связанная с нарушением циркадного ритма, весьма вероятно канцерогенна для человека (группа 2А). Таким образом, лица, имеющие подобный график работы, должны быть отнесены к группе повышенного онкологического риска, что требует особенно внимательного контроля за состоянием их здоровья. Таким лицам рекомендуется особенно строго следовать принципам здорового образа жизни.
Важно информировать население о негативных последствиях для здоровья распространенного в некоторых кругах населения (в частности, среди молодежи крупных городов) ночного времяпрепровождения (ночные клубы, дискотеки и пр.).
4.3. Электромагнитное излучение радиочастотного диапазона
К электромагнитным полям (ЭМП) радиочастотного диапазона относятся ЭМП с частотой от 3 Гц до 3 · 1011 - 3 · 1012 Гц.
В последние годы в самостоятельный раздел выделен диапазон ЭМП 50 Гц (в ряде стран 60 Гц) - промышленная частота, наиболее распространенный в производственных условиях и в быту. Основные источники ЭМП промышленной частоты - производственное и бытовое электрооборудование переменного тока, прежде всего подстанции, воздушные линии электропередачи (ЛЭП) высокого напряжения. Нарушение состояния здоровья под влиянием ЭМП промышленной частоты впервые было выявлено именно у работников, обслуживающих подстанции и ЛЭП.
В последние 30 лет активно изучается возможная связь между воздействием ЭМП промышленной частоты (50 - 60 Гц) и возникновением ЗН. Выделяются две группы повышенного онкологического риска: персонал предприятий, подвергающийся интенсивному воздействию ЭМИ на рабочем месте, а также дети, проживающие вблизи источников ЭМП высокого напряжения, в первую очередь ЛЭП. В обоих случаях результаты исследований указывают на возможное увеличение риска возникновения ЗН, в частности, лейкозов. Именно так классифицировали последствия воздействия ЭМП промышленной частоты на человека (прежде всего детей) эксперты МАИР, включив их в группу 2В: возможный (предположительный) канцерогенный для человека фактор.
Накапливается все больше данных об увеличении риска развития лейкозов и лимфом у детей, родившихся в семьях работников, подвергающихся производственному воздействию ЭМП промышленной частоты, а также ЭМИ радиочастотного диапазона высокой, ультравысокой и сверхвысокой частоты.
Необходимо продолжение изучения последствий влияния электромагнитных излучений радиочастотного диапазона промышленной частоты как возможного канцерогенного фактора, особенно учитывая все возрастающее число и интенсивность источников ЭМИ, с которыми контактирует человек в течение жизни. Однако уже сейчас рекомендуется соблюдать определенные правила, снижающие степень онкологического риска. Так, в случае ЭМП промышленной частоты, например, для ЛЭП напряжением 330, 500, 750 и 1150 кВ, должны создаваться санитарно-защитные зоны размером 20, 30, 40 и 55 м соответственно в обе стороны от ЛЭП, в пределах которых запрещается жилищное строительство и размещение зон отдыха, но возможно выращивание сельскохозяйственных культур, не требующих длительного пребывания людей при их обработке. Нормативными документами предусмотрен также комплекс других мероприятий, направленных на снижение уровня воздействия электрического поля на человека.
В помещении (жилище, офис и т.п.) существенное превышение допустимого уровня ЭМИ промышленной частоты возникает при насыщении помещения бытовыми электроприборами (холодильники, печи-СВЧ, телевизоры и др.), а также компьютерами. Допустимые уровни ЭМИ промышленной частоты, а также радиочастотного диапазона в жилище приведены в новом СанПиН 2.1.2.2645-10 «Санитарно-эпидемиологические требования к условиям проживания в жилых зданиях и помещениях».
* * *
В настоящем информационно-методическом письме кратко изложены лишь некоторые стороны проблемы канцерогенных факторов окружающей и производственной среды, представляющих опасность для человека. Актуальность этой проблемы подчеркнута в заключительной декларации международной конференции ВОЗ «Факторы окружающей и производственной среды, определяющие возникновение рака: основание для первичной профилактики» (Испания, Астурия, 17 - 18 марта 2011 г.). В этом документе, названном «Астурийская декларация: призыв к действию», говорится:
«Ежегодно в мире диагностируется 12 млн. случаев рака, каждый год свыше 7 млн. человек погибает от него. Большинство случаев рака регистрируется в странах низкого или среднего уровня социально-экономического развития, и доля этих стран продолжает расти. Существенный процент всех случаев рака вызван воздействием факторов окружающей и производственной среды. Особенно уязвимы беременные женщины, дети, начиная с периода внутриутробного развития, рабочие.
Многие случаи рака, вызываемые воздействием факторов окружающей и производственной среды, могут быть предотвращены. Первичная профилактика - профилактика воздействий, вызывающих рак, - наиболее эффективное средство его предотвращения. Первичная профилактика предохраняет от возникновения рака в любом случае. Первичная профилактика спасает жизни, а также миллиарды долларов. Первичная профилактика целиком базируется на независимых исследованиях по изучению средовых и профессиональных причин рака, финансируемых общественным фондом.
Астурийская декларация призывает к первичной профилактике рака, вызываемого канцерогенными факторами окружающей и производственной среды, во всех странах мира. Основные рекомендации:
1. Профилактика канцерогенных воздействий факторов окружающей и производственной среды должна быть интегральной частью противораковой борьбы во всем мире. Такая профилактика потребует тесного взаимодействия между секторами, ответственными за здоровье, окружающую среду, труд, торговлю и финансы, сотрудничества между странами, а также участия гражданского общества и средств массовой информации.
2. Всемирной организации здравоохранения разработать глобальную рамочную конвенцию по борьбе с факторами окружающей и производственной среды, вызывающими рак, в которой сосредоточиться на факторах, классифицированных МАИР как доказанные и весьма вероятные канцерогены для человека.
3. Всемирной организации здравоохранения руководить разработкой индикаторов количественной оценки экспозиции населения к канцерогенным факторам, а также заболеваемости для отслеживания онкологической ситуации в странах во всем мире.
4. Всем странам принять и провести в жизнь законодательство, направленное на защиту населения, особенно наиболее уязвимых его групп, от воздействия средовых и производственных канцерогенных факторов.
5. Всем странам организовать кампании, направленные на просвещение населения в области средовых и производственных факторов, вызывающих рак, и мерах их профилактики.
6. Корпорациям следовать всем правилам и постановлениям по профилактике средового и профессионального рака. Во всех развитых и развивающихся странах, в которых они осуществляют свою деятельность, применять одинаковые защитные меры в этой области.
7. Проводить исследования с целью выявления еще неизвестных средовых и производственных причин рака для последующей разработки профилактических мероприятий».
Приложение
|
Локализация опухолей |
Канцерогенный фактор |
Примерный перечень производственных процессов и работ |
|
1 |
2 |
3 |
|
Губа, полость рта и глотки |
Возгоны каменноугольных, нефтяных и сланцевых смол, пеков; комплекс химических веществ производства резины и изделий из нее |
Производство и применение каменноугольных, нефтяных и сланцевых смол, пеков, производство резины и изделий из нее |
|
Желудок |
Возгоны каменноугольных, нефтяных и сланцевых смол, пеков, нефтяные минеральные масла неочищенные или неполностью очищенные; комплекс химических факторов производства резины и изделий из нее |
Нефтеперерабатывающее производство; производство и применение каменноугольных, нефтяных и сланцевых смол, пеков, технического углерода, угольных и графитовых изделий, анодных и подовых масс с использованием пеков, а также необожженных анодов; производство резины и изделий из нее; производство 1,1-диметилгидразина |
|
Печень |
Винилхлорид; радиоактивные вещества, тройные к печеночной ткани (полоний, торий и плутоний). |
Производство и применение винилхлорида; работа в радиохимических лабораториях и производствах с радиоактивными веществами (полоний, торий, плутоний) |
|
Носовая полость и носовые синусы |
Соединения никеля, шестивалентного хрома; аэрозоль серной кислоты; формальдегид; древесная пыль, особенно твердых пород дерева; кожевенная пыль |
Получение и применение никеля, хрома и их соединений; производство изопропилового спирта сернокислотным методом; деревообрабатывающее и мебельное производство; производство и ремонт обуви |
|
Гортань |
Пыль радиоактивных руд; соединения никеля; сернистый иприт; аэрозоль сильных неорганических кислот, содержащих серную кислоту |
Разведка, добыча и переработка радиоактивных руд; получение никеля; получение и применение сернистого иприта; производственные процессы, связанные с экспозицией к аэрозолю сильных неорганических кислот, содержащих серную кислоту |
|
Трахея, бронхи и легкие |
Возгоны каменноугольных, нефтяных и сланцевых смол, пеков; аэрозоль нефтяных минеральных масел неочищенных или неполностью очищенных; аэрозоль, содержащий бенз(а)пирен и другие канцерогенные ПАУ; асбест; тальк, содержащий асбестовые волокна; сернистый иприт; бериллий и его соединения; мышьяк и его неорганические соединения; соединения никеля, шестивалентного хрома; кадмий и его соединения; бисхлорметиловый и хлорметилметиловый (технический) эфиры; отработавшие газы дизельных двигателей; пыль радиоактивных руд; радон и его короткоживущие дочерние продукты распада; кристаллический диоксид кремния (кварц, кристобалит); ионизирующая радиация; табачный дым |
Разведка, добыча и переработка радиоактивных руд; добыча и переработка и применение асбеста и асбестсодержащих материалов; добыча и переработка медно-сульфидных руд; добыча, получение и применение никеля, хрома; коксохимическое, нефтеперерабатывающее и нефтехимическое производство; газификация угля; производство и применение каменноугольных, нефтяных смол, пеков, парафинов, технического углерода, угольных и графитовых изделий, анодных и подовых масс с использованием пеков, а также обоженных анодов; производство чугуна и стали (агломерационные фабрики, доменные и сталеплавильные производства, горячий прокат) и литья из них; электролитическое производство алюминия с использованием самоспекающихся анодов; медеплавильное производство (плавильный передел, конверторный передел, огневое и электролитическое рафинирование, переработка анодных шламов); работа в шахтах и рудниках с производственной экспозицией к радону, работа в шахтах и рудниках на транспортных средствах с дизельными двигателями; производство резины и изделий из нее; работы, связанные с добычей и обработкой пород, содержащих кристаллический диоксид кремния (кварц, кристобалит); производство и применение пестицидов, содержащих мышьяк и его неорганические соединения; производство 1,1-диметилгидразина; производственные процессы, связанные с нанесением покрытий (окрасочные, антикоррозионные и другие работы) |
|
Кости |
Радиоактивные вещества (радий, стронций, плутоний) |
Работа в радиохимических производствах, радиологических и радиохимических лабораториях |
|
Кожа |
Продукты перегонки каменного угля, нефти, сланцев (деготь, смола, битум, асфальт, антраценовое и креозотовое масла; минеральные масла (нефтяные и сланцевые), неочищенные или не полностью очищенные; мышьяк и его неорганические соединения; ионизирующее излучение; ультрафиолетовое излучение |
Коксохимическое и нефтехимическое производство, производство и применение каменноугольных, нефтяных и сланцевых смол, пеков, масел. Производственный контакт с мышьяком и его неорганическими соединениями. Работы, связанные с ионизирующим излучением. Производственная экспозиция к ультрафиолетовому излучению |
|
Мезотелиома плевры и брюшины |
Асбест |
Добыча, переработка и использование асбеста и асбестсодержащих материалов |
|
Предстательная железа |
Кадмий и его соединения |
Работы, связанные с выплавкой кадмия; использование кадмия для покрытий изделий электрогальваническим способом; получение красителей и специальных сплавов, включающих кадмий; производство аккумуляторов |
|
Мочевой пузырь |
Бензидин, 4-аминобифенил, 2-нафтиламин, 1-нафтиламин технический, содержащий более 0,1 % 2-нафтиламина; о-толуидин, 4-хлор-орто-толуидин; 4,4-метилен бис (2-хлоранилин); красители на основе бензидина; мышьяк и его неорганические соединения |
Переработка каменноугольной, нефтяной и сланцевой смол, газификация угля, перегонка каменного угля, производство резины и изделий из нее, производство органических красителей, производство n-хлор-о-толуидинов; производственный контакт с мышьяком и его неорганическими соединениями; производство алюминия; производство 1,1-диметилгидразина; производство аурамина, производство фуксина; производственные процессы, связанные с нанесением покрытий (покрасочные, антикоррозионные и другие работы) |
|
Головной и спинной мозг |
Комплекс химических веществ нефтеперерабатывающего, нефтехимического и резинового производств |
Нефтеперерабатывающее и нефтехимическое производство; производство резины и изделий из нее |
|
Кроветворная и лимфатическая система |
Бензол, 1,3-бутадиен, этилена оксид, формальдегид, ионизирующая радиация; комплекс химических веществ производства резины и изделий из нее |
Нефтеперерабатывающее и нефтехимическое производство; переработка каменноугольной, нефтяной и сланцевой смол; производство и применение винилхлорида, производство резины и изделий из нее; производство чугуна и стали; работа с источниками ионизирующего излучения |
|
УТВЕРЖДАЮ Руководитель Федеральной службы Г.Г. Онищенко 18 июля 2011 г. 01/8983-1-34 |
О роли образа жизни в первичной профилактике рака
Информационно-методическое письмо
Образ жизни является ведущим фактором, определяющим здоровье населения. По оценке специалистов, его вклад в здоровье человека составляет 50 - 55 % от всех элементов, формирующих здоровье.
К основным факторам образа жизни, влияющим на здоровье населения и определяющим уровень и динамику заболеваемости и смертности от хронических неинфекционных заболеваний, относят табакокурение, злоупотребление алкоголем, нерациональное питание, низкую физическую активность и психоэмоциональный стресс. Все перечисленные элементы, формирующие образ жизни населения нашей страны, являются факторами риска возникновения злокачественных новообразований.
1. Социально-экономические и психоэмоциональные факторы
Долгое время канцерогенные воздействия, представляющие опасность для человека, и в России, и за рубежом оценивались вне зависимости от социально-экономического и психоэмоционального состояния населения. Между тем, эти факторы могут и в ряде случаев играют решающую роль в формировании онкологической заболеваемости и смертности (равно как и ряда других хронических неинфекционных заболеваний). Бедность и сильный хронический стресс, ведущий к тяжелой депрессии, - вот два важных фактора онкологического риска, которые влияют на уровень онкологической заболеваемости населения Российской Федерации.
Мнение специалистов: рак - болезнь социальная.
В разных странах (США, Канада, Швейцария, Австралия и др.) проведены многочисленные исследования, свидетельствующие о наличии связи онкологической заболеваемости и смертности от рака с социально-экономическим статусом. Получены убедительные доказательства, подтверждающие, что социально-экономические условия (особенно низкий доход), независимо от расы, являются важным фактором высокой онкологической заболеваемости и низкой выживаемости онкологических больных.
В изданной Международным агентством по изучению рака (МАИР) монографии «Социальное неравенство и рак» («Social Inequalities and Cancer», IARC, Lion) делается вывод, что существуют убедительные доказательства наличия связи между социально-экономическими факторами и уровнем онкологической заболеваемости, а также выживаемостью онкологических больных: у лиц, принадлежащих к менее обеспеченным слоям населения, более высокая заболеваемость раком и хуже показатели выживаемости, чем у высших социальных слоев.
Серьезным фактором, ассоциируемым с возникновением злокачественных новообразований, является отсутствие работы. Согласно материалам, приведенным в цитированной выше монографии МАИР, смертность от онкологических заболеваний среди безработных мужчин примерно на 25 % выше, чем у работающих. Необходимы дальнейшие исследования, но основной вывод, что бедность является важным фактором онкологического риска, уже не вызывает сомнений.
Для современной России вывод о важном значении социально-экономического положения населения в формировании онкологической заболеваемости чрезвычайно актуален, т.к. многомиллионные слои населения живут за чертой бедности. И хотя исследований, аналогичных цитированным выше, в нашей стране не проводилось, можно с достаточным основанием полагать, что для России ситуация будет более удручающей, чем для экономически благополучных стран, т.к. разница в доходах между наиболее богатыми и самыми бедными слоями населения у нас значительно больше, чем в экономически благополучных странах (например, отношение доходов 10 % наиболее богатых и 10 % самых бедных по Европе равно 6 - 8, а в России, по разным оценкам, 15 - 30 и даже больше).
Сказанное имеет прямое отношение к первичной профилактике рака в нашей стране: бедность отражается на здоровье населения, его восприимчивости к воздействию патогенных факторов, в т.ч. канцерогенных, что должно учитываться при разработке профилактических мероприятий.
Уровень дохода не является исчерпывающим фактором, определяющим показатели смертности населения. Так, в 2000 г., по данным Всемирного банка, во многих странах Европейского региона с меньшим доходом, чем в Российской Федерации, показатели смертности были ниже, чем в нашей стране. Одним из объяснений этому может служить психоэмоциональный (психосоциальный) стресс и последующая хроническая депрессия, переживаемые нашим обществом.
Представители разных специальностей, анализирующие психоэмоциональное/психосоциальное состояние российского общества (психологи, социологи, медики и др.), приходят к единодушному выводу: в последние десятилетия на здоровье населения страны большое влияние оказывает психоэмоциональный/психосоциальный стресс, сопровождающийся хронической депрессией. Растянувшийся на десятилетия он оказывает пагубное влияние как на здоровье населения, так и на демографическую ситуацию в стране.
Бедность, безработица, преступность, терроризм, война, изгнание из родных мест, крупные техногенные аварии и стихийные бедствия - вот те многочисленные стрессорные факторы, действовавшие и продолжающие действовать на десятки миллионов жителей России. Непредсказуемость завтрашнего дня - мощнейший фактор душевного дискомфорта.
Важным обстоятельством, действующим в нашей стране в унисон с перечисленными факторами, является духовное неблагополучие нации.
Коренная ломка мировоззрения и разрушение нравственно-эмоционального статуса, характерного для граждан нашей страны, не могли не отразиться на состоянии здоровья населения вообще и на состоянии онкологической заболеваемости в частности, поскольку они являются одной из важных причин длительного психоэмоционального стресса, ведущего к формированию хронических депрессивных состояний.
Существуют и другие, более обыденные факторы, вызывающие психоэмоциональный стресс и последующую депрессию у человека: перегрузка на работе, тяжелый, интенсивный труд, невозможность справиться с нарастающим потоком информации, возрастающим ритмом жизни и т.п. Эти моменты часто встречаются в профессиональной деятельности человека (специалисты говорят о «хроническом производственном стрессе»), и их следует принимать во внимание и правильно реагировать на них как самим работникам, так и лицам, организующим производственную деятельность.
Оценить в конкретных показателях степень нервно-эмоционального напряжения в обществе достаточно сложно. Однако социально-эпидемиологические исследования, выполненные в 90-х гг. прошлого столетия ГНИЦ профилактической медицины Минздрава России, свидетельствуют о том, что по крайней мере треть взрослого населения Российской Федерации живет в условиях высокого уровня психоэмоционального стресса (в некоторых регионах этот показатель увеличивается до 45 %). Еще треть населения испытывает влияние среднего уровня хронического психоэмоционального стресса. Таким образом, до 70 % взрослого населения нашей страны сталкивается с последствиями этого чреватого для здоровья фактора. По данным обследования национальной представительной выборки, в России страдает депрессией 46 % населения (34 % мужчин и 52 % женщин) (Р. Оганов, Г. Масленникова, 2004).
В декларации «Психоэмоциональный стресс - угроза жизни и здоровью», принятой международной конференцией «Общество, стресс и здоровье» (1995), говорилось: «Современные медико-биологические и психофизиологические исследования убедительно показывают, что эмоциональный стресс оказывает всестороннее разрушительное влияние на жизнедеятельность организма, подрывает здоровье людей. Психоэмоциональный стресс является причиной многих психосоматических заболеваний...». (Далее приводится длинный список болезней, включающий также онкологические заболевания - А.И.)
«К настоящему времени большинство исследователей сходится во мнении, что чрезмерный стресс, возникающий в конфликтных или безвыходных ситуациях и сопровождающийся депрессией, чувством безнадежности или отчаяния, предшествует и с высокой степенью достоверности обусловливает возникновение многих злокачественных новообразований, особенно таких, как рак молочной железы и рак матки» (К.П. Балицкий, Ю.П. Шмалько, 1987). Так оценивали ситуацию более 20 лет назад.
За истекшие десятилетия появились новые факты, подтверждающие роль психоэмоционального стресса и последующей депрессии в онкопатологии. И хотя эта точка зрения разделяется не всеми специалистами, сторонников ее становится все больше, а отрицать ее становится все труднее.
По мнению многих специалистов, существует отчетливая связь между катастрофическими событиями в жизни человека и возникновением опухоли. Важное значение при этом имеет субъективная сила переживания.
Хронический стресс и депрессия ведут к подавлению иммунной системы и нейроэндокринным нарушениям. Исследователями показано отрицательное влияние стресса на активность клеточных элементов системы естественной неспецифической резистентности. Депрессия, по сути, становится хроническим стрессом, который приводит к подавлению иммунной системы, в частности, противоопухолевого иммунитета, что увеличивает риск возникновения опухоли.
Наибольшее количество исследований посвящено изучению связи психоэмоционального стресса с возникновением рака молочной железы, В подавляющем большинстве работ причинная роль стресса подтверждалась. Появляется все больше исследований, свидетельствующих о возможности влияния стресса на возникновение ЗН тела матки, яичников и других локализаций.
В последнее время показана связь между психоэмоциональным стрессом и ожирением, а также метаболическим синдромом (ожирение, инсулиновая резистентность, дислипидемия и повышенное давление), которые увеличивают риск возникновения рака ряда локализаций.
Социально-экономические и психоэмоциональные факторы должны учитываться при разработке и реализации мероприятий первичной профилактики рака, т.к. эффект от воздействия патогенного агента на здоровый организм и организм, ослабленный в результате воздействия рассматривавшихся факторов, не может быть одинаковым. Стресс способен увеличить чувствительность организма к действию токсичных, мутагенных и канцерогенных агентов. Генетические структуры людей, находящихся в состоянии психоэмоционального дискомфорта, более чувствительны к действию средовых мутагенов.
Сознавая серьезность ситуации, специалисты говорят о необходимости создания в России специальной программы психологической поддержки населения, специальной психологической службы. В частности, речь идет об организации в поликлиниках кабинетов психотерапии.
При относительно маловыраженной депрессивной симптоматике хороший эффект могут дать различные виды психотерапии. Стрессоустойчивость может повысить регулярная физическая активность. Однако в случаях, когда люди переносят особенно сильное эмоциональное потрясение с последующей длительной депрессией, они нуждаются в медикаментозной терапии (назначение антидепрессантов) и постоянном и длительном наблюдении медиков (особенно женщины, у которых депрессия и ассоциированные с ней расстройства здоровья наблюдаются в 2 раза чаще, чем у мужчин). Целесообразно создание специальных регистров лиц, перенесших тяжелую психоэмоциональную травму, т.к. это группа особенно высокого риска, в т.ч. злокачественных новообразований. Алгоритм действий должен быть таким же, как при организации контроля за здоровьем ликвидаторов аварии на Чернобыльской АЭС: учет и многолетний систематический мониторинг состояния здоровья.
2. Табакокурение и злоупотребление алкоголем
Табачная и алкогольная зависимость в Международной классификации болезней (МКБ-10) отнесены (вместе с наркотической зависимостью) к категории «Умственные и поведенческие расстройства, обусловленные использованием психоактивных соединений».
Степень распространения табакокурения и злоупотребления алкоголем среди населения в значительной степени зависят от социально-экономического и психоэмоционального состояния общества, о которых говорилось выше. Сложное положение, в котором оказалась подавляющая часть населения России, обусловило формирование ситуации, сложившейся в стране с этими факторами онкологического риска. Международным сообществом, а также нашей страной борьбе с табакокурением и злоупотреблением алкоголем в настоящее время уделяется наибольшее внимание по сравнению с другими факторами риска. С учетом этого обстоятельства названным факторам в информационно-методическом письме будет уделено относительно скромное место, т.к. информация по этой проблеме доступна из многих источников, а также в связи с реальными шагами на федеральном и региональных уровнях, сделанными в последнее время, в частности, с обязанностью Российской Федерации гармонизировать национальное законодательство в области ограничения употребления табака с положениями Рамочной конвенции ВОЗ по борьбе против табака (РКБТ ВОЗ).
2.1. Табакокурение
Фаза активной борьбы с табакокурением как фактором канцерогенного риска имеет полувековую историю.
Оценивая итоги борьбы международной медицинской общественности с табакокурением, нужно сказать, что, несмотря на несомненные успехи в ее организации, просвещении населения, улучшении качества табачной продукции и т.п., до победы еще далеко. До сих пор от заболеваний, связанных с курением табака, в мире умирают миллионы людей (по данным ВОЗ, 5 млн. человек ежегодно), в России - от 300 до 500 тыс. человек. Именно поэтому Всемирная организация здравоохранения разработала и приняла 21 мая 2003 г. Рамочную конвенцию по борьбе против табака. В 2008 г. Россия присоединилась к этой Конвенции (Федеральный закон 51 от 24 апреля 2008 г.).
Всемирной организацией здравоохранения табакокурение названо ведущей устранимой причиной смерти населения планеты.
Считается, что в экономически развитых странах табакокурение ответственно примерно за 30 % всех случаев злокачественных новообразований. Оно признано причинным фактором возникновения у человека злокачественных новообразований около 20 локализаций: легкого (до 90 % случаев рака легкого связывают с табакокурением), мочевого пузыря, почки, полости рта, рото- и носоглотки, гортани, пищевода, желудка, поджелудочной железы, шейки матки, яичников и др.
Исследования последних лет показали, что дети, рожденные от курящих родителей (отец, мать или оба перед зачатием или в период беременности), имеют значительно более высокий риск возникновения гепатобластомы - злокачественной опухоли из эмбриональных клеток печени, а также, возможно, лейкоза.
Распространенность курения в России - одна из самых высоких в мире. Потребление сигарет растет каждый год, несмотря на ежегодную убыль населения. В России курят около 2/3 мужчин, 1/4 женщин (курят около 50 % беременных женщин!) и примерно половина подростков. Страна занимает одно из первых мест в мире по числу курящих детей и подростков. Вызывает большую тревогу, что группа курящих увеличивается за счет женщин и подрастающего поколения (детей и подростков). По данным специальных исследований, пик приобщения к курению в нашей стране у мальчиков приходится на младший школьный возраст (до 10 лет включительно), а у девочек на возраст 13 - 14 лет. Это особенно тревожно, т.к. у тех, кто начинает регулярно курить в этом возрасте риск развития рака легкого и опухолей других локализаций значительно увеличивается.
В борьбе с табакокурением фактически решаются 2 задачи: 1) предотвращение начала курения; 2) в случае, если человек все-таки закурил, создание условий для прекращения курения - отказ от курения снижает риск возникновения ЗН и увеличивает продолжительность жизни независимо от стажа курения. Определенную роль в решении проблемы играет технологический элемент - снижение содержания канцерогенов в табачном дыме, их регламентация. Однако одним улучшением качества табачных изделий проблема не может быть исчерпана.
В решении обеих задач огромное значение имеет просветительная и воспитательная работа со всеми группами населения, начиная с дошкольного и раннего школьного возраста. В настоящее время в нашей стране разрабатываются и апробируются программы профилактики курения среди учащихся общеобразовательных школ. Имеется положительный опыт проведения этой работы среди учащихся 5 - 7 классов силами специально подготовленных учителей. Разрабатывается курс Интернет-обучения по профилактике болезней, связанных с курением, для врачей первичного звена здравоохранения. В рамках реализации положений РКБТ ВОЗ будет разработан и внедрен комплекс учебных и просветительных программ. В нашей стране зарекомендовали себя положительно такие общественные просветительные акции, как «Дни отказа от курения», «Брось курить и выиграй», «Соревнование классов, свободных от курения» и т.д. Определенные надежды связываются с создаваемыми на базе лечебно-профилактических учреждений «Центров здоровья». Важную роль в борьбе с табакокурением играют общественные организации и средства массовой информации, с которым медикам полезно установить постоянный творческий контакт.
К борьбе с табакокурением активно подключаются некоторые наркологические диспансеры, в ряде случаев создаются специальные организационные структуры (например, Московский городской центр по профилактике и лечению табакокурения).
При решении второй задачи (отказ от курения) часто требуется медицинская помощь, т.к. большинство курильщиков страдает никотиновой зависимостью. Существует положительный опыт групповых занятий с лицами, желающими прекратить курение. Классификация методов лечения никотиновой зависимости выглядит следующим образом (В. Кукес с соавт., 2009):
• психотерапия:
а) заместительная терапия (аутогенная тренировка);
б) аверсионная терапия: инъекции апоморфина; «быстрое курение»; гипноз;
• иглорефлексотерапия;
• фармакотерапия:
а) никотинсодержащие препараты: жевательная резинка («Никоретте»); сублингвальные таблетки и пастилки («Никоретте»); пластырь - трансдермальная терапевтическая система (ТТС) («Никоретте», «Никотинелле»); назальные спреи («Никоретте»); никотиновый ингалятор («Никоретте»);
б) препараты, не содержащие никотин: никотин-подобные препараты: цитизин («Табекс», «Циперкутен ТТС», «Цититон»), анабазина гидрохлорид («Анабазин», «Гамибазин»); антидепрессанты: бупропион («Цибан»); агонисты н-холинорецепторов («Варениклин»);
в) симптоматическая терапия: витаминотерапия; гомеопатические препараты («Табакум плюс», «Антиникотин», «Эдас 961» и др.); психотропные препараты; дезинтоксикационная терапия.
Чрезвычайно полезным было бы включение в перечень медицинских услуг «лечение табачной зависимости» и организация специальных кабинетов в учреждениях здравоохранения.
2.2. Пассивное курение
Последние 20 лет во всем мире уделяют большое внимание так называемому «пассивному курению», т.е. вынужденному вдыханию некурящими людьми табачного дыма, поступающего в среду обитания человека (жилище, офис, транспорт и т.д.) в результате курения. С табачным дымом, поступающим в помещение, в организм находящихся там людей попадают многие сотни соединений, обладающих токсическими, мутагенными и канцерогенными свойствами. По некоторым оценкам, пребывание в накуренной комнате в течение 4 ч равносильно выкуриванию 1 - 2 сигарет.
У детей вдыхание табачного дыма, поступившего в воздух жилища, наносит вред иммунной системе, увеличивает их чувствительность к инфекциям, у них нарушается функция легких. Пребывание детей в помещениях, в которых курят родители, увеличивает заболеваемость детей в раннем возрасте (бронхит, пневмония, бронхиальная астма), а также может повлиять на учащение некоторых других заболеваний. Существует связь между пассивным курением и повышенным риском возникновения рака легкого. Опубликованы результаты исследований, подтвердивших учащение рака легких у никогда не куривших женщин, которые в детстве и юности жили вместе с родственниками-курильщиками. Эксперты ВОЗ считают, что в 2,8 % всех случаев рака причиной его возникновения является пассивное курение.
По существующим оценкам, в России ежедневному пассивному курению подвергается около 80 % населения.
Для защиты населения от табачного дыма страны Евросоюза, США и некоторые другие государства приняли законодательные и административные меры по ограничению или полному запрещению курения на рабочих и в общественных местах, которые оказались эффективными.
В связи с присоединением России к Рамочной конвенции ВОЗ по борьбе против табака (на территории нашей страны начала действовать в декабре 2009 г.) в течение ближайших лет стране предстоит постепенное внедрение всех мероприятий, предусмотренных конвенцией. В 2010 г. распоряжением Правительства Российской Федерации (№ 1563-р от 23.09.10) была утверждена «Конвенция осуществления государственной политики противодействия потреблению табака на 2010 - 2015 гг.», реализация которой направлена на «снижение потребления табака и уменьшение его воздействия на человека». Она предусматривает изменение законодательных актов, ценовые и налоговые меры для сокращения спроса на табак, меры по защите от воздействия табачного дыма на некурящих, снижение количества вредных веществ в табачных изделиях и, что особенно важно, просвещение и информирование населения о вреде табакокурения.
2.3. Злоупотребление алкоголем
Злоупотребление алкоголем - проблема мирового масштаба. Всемирная организация здравоохранения в последние годы неоднократно возвращалась к ее обсуждению на своих ассамблеях (сессии 2005 и 2008 гг.), а в 2010 г. на 53-й сессии Всемирной ассамблеи здравоохранения была принята Глобальная стратегия сокращения вредного употребления алкоголя.
По оценкам экспертов ВОЗ, только в 2002 г. из-за причин, связанных с алкоголем, в мире умерло не менее 2,3 млн. человек.
Наибольшее количество алкогольных напитков на душу населения, по оценке ВОЗ, приходится на жителей Восточной Европы и Российской Федерации. Эксперты ВОЗ считают, что если потребление чистого этанола на душу населения превышает 8 л в год, то это опасно для здоровья. В Российской Федерации душевое потребление алкоголя в пересчете на чистый этанол, по оценкам, достигает 14 - 15 л (и более) в год. В нашей стране злоупотребляет алкоголем 17 - 21 % мужчин и 3 - 4 % женщин. Значительная часть алкогольной продукции не отвечает требованиям безопасности по содержанию токсичных соединений, в связи с чем потребление алкоголя становится еще опаснее.
Злоупотребление алкоголем было признано экспертами МАИР важным фактором риска возникновения ЗН ряда локализаций (ротовая полость, гортань, глотка, пищевод и печень) уже 20 лет назад. В дальнейшем (2007 и 2009 гг.) было показано, что злоупотребление алкоголем увеличивает также риск возникновения опухолей молочной железы, толстой и прямой кишки, а также, возможно, поджелудочной железы.
Эксперты МАИР классифицировали этанол в алкогольных напитках как безусловный канцероген для человека.
Очень тревожными признаками являются смещение пика массового вовлечения в употребление алкоголя с возрастной группы 15 - 18 лет на возраст 13 - 15 лет, а также женский алкоголизм.
Для населения нашей страны особую опасность представляет совпадение тенденций роста табакокурения и употребления алкоголя. Известно, что совместное действие табачного дыма и алкоголя многократно увеличивает патогенный, в т.ч. канцерогенный эффект от действия каждого из этих факторов, взятых в отдельности. Таким образом, мы имеем в стране ситуацию, когда в масштабах общества быстро возрастает опасность последствий для здоровья населения, связанная с сочетанным действием табакокурения и злоупотребления алкоголем, продолжающимся десятилетия.
В «Стратегии национальной безопасности до 2020 года», утвержденной Указом Президента Российской Федерации (№ 537 от 12.05.2009), алкоголизм назван одной из главных угроз национальной безопасности в сфере здравоохранения. В настоящее время в рамках «Концепции реализации государственной политики по снижению масштабов злоупотребления алкогольной продукцией и профилактике алкоголизма среди населения Российской Федерации на период до 2020 года» (одобрена распоряжением правительства РФ от 30.12.2009, № 2128-р) проводятся мероприятия, которые должны на первом этапе (2010 - 2012 гг.) снизить уровень потребления алкоголя надушу населения на 15 %, а на втором этапе (2013 - 2020 гг.) - на 55 %, а также снизить уровень заболеваемости и смертности от алкоголизма.
Существует много рекомендаций по допустимому уровню употребления алкогольных напитков, мало отличающихся по рекомендуемым объемам. Вот как выглядят, например, рекомендации экспертов Всемирного фонда по изучению рака и Американского института изучения рака (2007): если употребляете алкогольные напитки, ограничьтесь 2 порциями алкоголя в день (для мужчин) и 1 порцией для женщин (1 порция эквивалентна 10 - 15 г этилового спирта).
Самой действенной профилактикой чрезмерного употребления алкоголя является создание благоприятных социально-экономических и психоэмоциональных условий жизни населения, а также повышение его общего культурного уровня.
3. Избыточная масса тела и ожирение
Состоявшаяся в 2004 г. 57-я сессия Всемирной ассамблеи здравоохранения приняла Глобальную стратегию ВОЗ по питанию, физической активности и здоровью. Появление этого документа связано с неблагоприятными тенденциями, ведущими, в частности, к росту количества людей с избыточной массой тела. Ожидается, что в ближайшие десятилетия эпидемия ожирения будет нарастать во всем мире. По прогнозам ВОЗ, к 2015 г. избыточную массу тела будет иметь около 2,3 млрд. взрослых людей и более 700 млн. человек будет страдать ожирением.
«Ожирение представляет собой одну из важнейших проблем общественного здравоохранения в 21 веке, принимая во внимание особенно тревожные тенденции в некоторых частях земного шара, включая Европейский регион ВОЗ» - так оценили проблему эксперты Европейского регионального бюро ВОЗ. Россия не является исключением.
Избыточная масса тела, ожирение ведут к возникновению многих хронических неинфекционных заболеваний: сердечнососудистых, сахарного диабета 2-го типа, нарушению репродуктивной функции, заболеваниям опорно-двигательного аппарата и т.д. Среди этих заболеваний есть несколько онкологических: 20 - 30 % всех случаев рака молочной железы (постменопаузальный период), рака толстой кишки, рака тела матки (эндометрий), рака почек и пищевода (аденокарцинома), по оценкам специалистов, связано с ожирением. В последние годы в эту группу включили также поджелудочную железу. Риск возникновения заболеваний возрастает по мере увеличения массы тела.
В настоящее время избыточную массу тела имеет каждый второй гражданин Российской Федерации, чаще это женщины, особенно после 30 лет.
Таблица 1
Рост, вес и индекс массы тела (ИМТ)
|
150 |
154 |
158 |
162 |
166 |
170 |
174 |
178 |
182 |
186 |
190 |
ИМТ |
Классификация значений ИМТ |
|
|
Масса тела (кг) |
101 |
107 |
112 |
118 |
124 |
130 |
136 |
143 |
149 |
156 |
162 |
45 |
Ожирение III степени |
|
99 |
104 |
110 |
115 |
121 |
127 |
133 |
139 |
146 |
152 |
159 |
44 |
||
|
97 |
102 |
107 |
113 |
118 |
124 |
130 |
136 |
142 |
149 |
155 |
43 |
||
|
95 |
100 |
105 |
110 |
116 |
121 |
127 |
133 |
139 |
145 |
152 |
42 |
||
|
92 |
97 |
102 |
108 |
113 |
119 |
124 |
130 |
136 |
142 |
148 |
41 |
||
|
90 |
95 |
100 |
105 |
110 |
116 |
121 |
127 |
133 |
138 |
144 |
40 |
Ожирение II степени |
|
|
88 |
93 |
97 |
102 |
108 |
113 |
118 |
124 |
129 |
135 |
141 |
39 |
||
|
86 |
90 |
95 |
100 |
105 |
110 |
115 |
120 |
126 |
132 |
137 |
38 |
||
|
83 |
88 |
92 |
97 |
102 |
107 |
112 |
117 |
123 |
128 |
134 |
37 |
||
|
81 |
85 |
90 |
95 |
99 |
104 |
109 |
114 |
119 |
125 |
130 |
36 |
||
|
80 |
83 |
87 |
92 |
96 |
101 |
106 |
111 |
116 |
121 |
126 |
35 |
||
|
77 |
81 |
85 |
89 |
94 |
98 |
103 |
108 |
113 |
118 |
123 |
34 |
Ожирение I степени |
|
|
74 |
78 |
82 |
87 |
91 |
95 |
100 |
105 |
109 |
114 |
119 |
33 |
||
|
72 |
76 |
80 |
84 |
88 |
93 |
97 |
101 |
106 |
110 |
116 |
32 |
||
|
70 |
74 |
77 |
81 |
85 |
90 |
94 |
98 |
103 |
107 |
112 |
31 |
||
|
68 |
71 |
75 |
79 |
83 |
87 |
91 |
95 |
99 |
104 |
108 |
30 |
||
|
66 |
67 |
72 |
76 |
80 |
84 |
88 |
92 |
96 |
100 |
105 |
29 |
Избыточная масса тела |
|
|
63 |
65 |
70 |
74 |
77 |
81 |
85 |
89 |
93 |
97 |
101 |
28 |
||
|
61 |
64 |
67 |
71 |
74 |
78 |
82 |
86 |
89 |
93 |
98 |
27 |
||
|
59 |
62 |
65 |
68 |
72 |
75 |
79 |
82 |
86 |
90 |
94 |
26 |
||
|
56 |
59 |
62 |
65 |
69 |
72 |
76 |
79 |
83 |
87 |
90 |
25 |
||
|
54 |
57 |
60 |
63 |
66 |
69 |
73 |
76 |
80 |
83 |
87 |
24 |
Нормальная масса тела |
|
|
52 |
55 |
57 |
60 |
63 |
67 |
70 |
73 |
76 |
80 |
83 |
23 |
||
|
50 |
52 |
55 |
58 |
61 |
64 |
67 |
70 |
73 |
76 |
79 |
22 |
||
|
47 |
50 |
52 |
55 |
58 |
61 |
64 |
67 |
70 |
73 |
76 |
21 |
||
|
45 |
47 |
50 |
53 |
55 |
58 |
61 |
63 |
66 |
69 |
72 |
20 |
||
|
43 |
45 |
47 |
50 |
52 |
55 |
58 |
60 |
63 |
66 |
69 |
19 |
Пониженная масса тела |
|
|
41 |
43 |
45 |
47 |
50 |
52 |
55 |
57 |
60 |
62 |
65 |
18 |
||
|
38 |
40 |
42 |
45 |
47 |
49 |
52 |
54 |
56 |
59 |
61 |
17 |
Этот недуг молодеет: сейчас уже пятая часть молодых людей в возрасте от 15 до 20 лет имеет избыточный вес. Рост ожирения среди детей вызывает особую тревогу, т.к. оно связано с увеличением риска преждевременной смерти и инвалидности в зрелом возрасте. В 2005 г. в мире избыточный вес имели не менее 20 млн. детей в возрасте до 5 лет. В Европейском регионе избыточная масса тела является самым распространенным нарушением здоровья в детстве.
В группу повышенного риска возникновения опухолей входят лица, у которых один или оба родителя (или близкие родственники) страдают ожирением, пациенты с заболеванием щитовидной железы (гипотиреоз), беременные и родившие женщины, склонные к полноте (или уже имеющие избыточный вес), лица, интенсивно занимавшиеся спортом и резко оставившие его, и т.п.
Причин возникновения ожирения много, однако непосредственная причина всегда одна - преобладание потребленной энергии над израсходованной. Считается, что около 90 % случаев появления избыточной массы тела и ожирения связаны с неправильным питанием (переедание, потребление большого количества жиров, легкоусвояемых углеводов).
Для контроля массы тела в настоящее время чаще всего используют индекс массы тела (ИМТ) - индекс Кетле, который определяется путем деления величины массы тела на величину роста, выраженную в метрах и возведенную в квадрат [Х кг/(У м)2]. Нормальным считают ИМТ, равный в среднем 20 - 25 кг/м2 (для женщин он равен 18,7 - 23,8, для мужчин - 20,1 - 25,0). По определению ВОЗ, избыточной массе тела соответствуют ИМТ ≥ 25, но менее 30, а ожирению ИМТ = 30 и более (табл. 1).
Следует учитывать, что этот индекс, по мнению Комитета экспертов ВОЗ, не подходит для оценки массы тела лиц моложе 16 или старше 75 лет, беременных и кормящих женщин, лиц с чрезмерно развитой мускулатурой.
В 2006 г. ВОЗ опубликовала новые нормы роста детей, включающие таблицы ИМТ для младенцев и детей в возрасте до 5 лет. Для возрастной категории от 5 до 14 лет определение избыточного веса и ожирения сопряжено с трудностями, т.к. отсутствует стандартное определение детского ожирения, применяемое во всем мире.
Недостатком индекса Кетле является то, что он не учитывает особенности телосложения. С этой точки зрения более точны расчетные таблицы нормальной массы тела мужчин и женщин в зависимости от роста и типа телосложения. Приведем одну из таких таблиц (табл. 2).
В практических целях полезно знать также классификацию ожирения. В зависимости от массы тела различают ожирение 1-й степени (ИМТ 30 - 35 - увеличение массы по сравнению с нормой около 29 %), 2-й степени (ИМТ 35 - 40, избыток массы тела - 30 - 49 %), 3-й степени (ИМТ свыше 40 - избыток массы тела - 50 - 99 %) и, наконец, 4-й степени - избыток массы тела 100 % и более.
Ожирение - заболевание, связанное с серьезными нарушениями обменных процессов в организме, и, в частности, важный фактор в изменении эндокринно-гормональной сферы.
Таблица 2
Нормальная масса тела в зависимости от роста и телосложения
|
Мужчины |
Женщины |
||||||
|
Рост (см) |
Вес (кг) |
Рост (см) |
Вес (кг) |
||||
|
Тип телосложения* |
Тип телосложения |
||||||
|
1 |
2 |
3 |
1 |
2 |
3 |
||
|
155 |
49 |
56 |
62 |
150 |
47 |
52 |
56,5 |
|
160 |
53,5 |
60 |
66 |
155 |
49 |
55 |
62 |
|
165 |
57 |
63,5 |
69,5 |
160 |
52 |
58,5 |
65 |
|
170 |
65 |
72 |
78 |
170 |
58 |
64 |
70 |
|
180 |
69 |
75 |
81 |
175 |
60 |
66,5 |
72,5 |
|
185 |
73,5 |
79 |
85 |
180 |
63 |
69 |
75 |
|
* 1 - астенический тип сложения (худощавость, плоскогрудость, относительно слабое развитие мускулатуры); 2 - нормостенический тип сложения (широкие плечи и грудь, хорошо развитая мускулатура); 3 - гиперстенический тип сложения (человек кряжист, склонен к полноте). |
|||||||
Исследования последних лет показали, что важно не только общее количество жира в организме, но и его распределение - с большим риском возникновения заболеваний ассоциирован абдоминальный тип ожирения. Тип распределения жировой клетчатки определяется путем вычисления отношения окружности талии (ОТ) к окружности бедер (ОБ). Абдоминальный (висцеральный) тип ожирения у женщин соответствует отношению ОТ/ОБ > 0,8, у мужчин - > 0,9. Важна также величина окружности талии: если она превышает 88 см у женщин и 102 см у мужчин, речь может идти о наиболее неблагоприятной форме ожирения.
Профилактика ожирения и борьба с ним, помимо осознания необходимости активных действий и мотивации изменения образа жизни (в этом пациенту с ожирением могут помочь психологи и психотерапевты), включает 2 основополагающих элемента: рационализацию питания с учетом уже имеющихся нарушений и увеличение физической активности (фармакотерапевтические и хирургические методы борьбы с ожирением здесь не рассматриваются). Основные рекомендации по рационализации питания и увеличению физической активности представлены ниже. Важно знать, что когда ожирение уже диагностировано, то выбор питания и двигательный режим следует консультировать с врачом-диетологом и специалистом по лечебной физкультуре.
Эффективным элементом борьбы с ожирением могут явиться специальные школы для больных с ожирением, организуемые врачами (желательно привлечение врачей разного профиля - эндокринологов, кардиологов, психологов и др.) на основании программы, разработанной в Эндокринологическом научном центре РАМН. В этих школах группа пациентов за несколько занятий получает необходимые теоретические знания, практические навыки и психологический настрой на борьбу с ожирением.
Важно понимать, что ожирение - такое же хроническое заболевание, как гипертония, диабет и другие, и требует серьезного и постоянного внимания на протяжении всей жизни.
4. Рациональное питание
В настоящее время общепризнано, что питание может играть важную роль, как в возникновении, так и в профилактике рака. Эксперты ВОЗ считают, что с особенностями питания связано около 30 % ЗН. Это вторая по важности после табакокурения устранимая причина возникновения рака. Рациональное питание - один из реальных механизмов влияния на заболеваемость населения ЗН, а также алиментарной коррекции ожирения.
Фактор питания играет ведущую роль на всех этапах развития организма. Вот почему краткий анализ этой проблемы следует начать с грудного вскармливания.
Грудное вскармливание - это не только залог здоровья и нормального развития ребенка на всю последующую жизнь, но и эффективная профилактика онкологических заболеваний как у ребенка, так и у матери.
Есть научные данные о том, что у детей, находившихся на грудном вскармливании, снижается риск развития рака желудка в пожилом возрасте, и наоборот искусственное, а также кратковременное (менее 6 мес.) кормление грудью может увеличить риск заболевания ребенка некоторыми формами опухолей, в частности лимфомами. Исследование, проведенное в США, показало уменьшение риска острого лейкоза у детей, вскармливавшихся грудью более 6 месяцев.
Отсутствие грудного вскармливания представляет опасность и для матерей: у матерей, не кормящих грудью, выше риск развития рака молочной железы и яичников.
Минимальный допустимый срок грудного вскармливания - 6 месяцев, однако чрезвычайно желательно более длительное кормление грудью. Всемирная организация здравоохранения рекомендует кормление ребенка грудью до 2 лет и старше. Научно-практической программой «Национальная программа оптимизации вскармливания детей первого года жизни в Российской Федерации», утвержденной XVI съездом педиатров России (2009 г.), рекомендуется кормление до 1 - 1,5 лет.
По данным официальной статистики, в нашей стране последние десятилетия продолжают кормить своих детей грудью после 6 месяцев только 34 % матерей. В ряде регионов эта цифра существенно меньше (20 % и ниже). Задача врача не только разъяснить все преимущества продолжительного кормления грудью для ребенка и матери, но и добиваться выполнения своих рекомендаций. Помощь в этой работе могут оказать Центры поддержки грудного вскармливания, создаваемые в некоторых регионах. Программа поддержки грудного вскармливания, основанная на положениях Декларации ВОЗ/ЮНИСЕФ, реализуется в Российской Федерации в течение последних 5 - 7 лет.
Питание основной части населения. Многочисленные эпидемиологические исследования позволили сформулировать основные требования к рациональному питанию человека. В самом общем виде рекомендации по рационализации питания, сформировавшиеся в последние десятилетия в мире, выглядят следующим образом:
- ограничение общего потребления жиров и замена насыщенных (животных) жиров рациона питания на ненасыщенные жиры растительного происхождения;
- увеличение потребления фруктов и овощей до 400 - 800 г (за 5 или больше приемов в день), а также бобовых, корнеплодов и продуктов из цельного зерна;
- ограничение потребления красного мяса (говядина, баранина, свинина и др.), замена его рыбой и домашней птицей;
- ограничение потребления сахара и соли;
- ограничение потребления алкоголя;
- профилактическое применение витаминов и провитаминов.
Ситуацию в Российской Федерации характеризуют результаты специальных эпидемиологических исследований состояния фактического питания и здоровья населения, проведенных в различных регионах страны. Были выявлены принципиальные моменты: снижение уровня энерготрат организма и нарушения пищевого статуса, способствующие развитию различных заболеваний, в т.ч. онкологических. В частности, было обнаружено:
• избыточное потребление животных жиров;
• дефицит полиненасыщенных растительных жирных кислот;
• дефицит полноценных животных белков;
• дефицит витаминов С, группы В, Е, фолиевой кислоты и др.;
• дефицит минеральных веществ (кальций, натрий, калий);
• дефицит микроэлементов (йод, фтор, селен, цинк, железо);
• дефицит пищевых волокон.
Фактическое потребление продуктов питания у большинства населения страны не покрывает физиологические потребности в пищевых веществах: в стране употребляется меньше мяса, молока, рыбы, растительного масла, а также овощей и фруктов, чем это необходимо. Широко распространены гиповитаминозы (каротиноиды, витамины группы В, С, Е, фолиевая кислота). Речь идет о полигиповитаминозных состояниях, т.е. о сочетанной недостаточности нескольких витаминов, независимо от времени года, места проживания и возраста.
Таблица 3
Рекомендуемые нормы суточного потребления витаминов в Российской Федерации*
|
Норма потребления |
||
|
для взрослых |
для детей |
|
|
А (ретинол), мкг |
900 |
400 - 1000 |
|
Е (токоферолы), мг |
15 |
3 - 15 |
|
D (кальциферол), мкг |
10 (старше 60 лет - 15) |
10 |
|
К, мкг |
120 |
30 - 75 |
|
С (аскорбиновая кислота), мг |
90 |
30 - 90 |
|
В1 (тиамин), мг |
1,5 |
0,3 - 1,5 |
|
В2 (рибофлавин), мг |
1,8 |
0,4 - 1,8 |
|
В6 (пиридоксин), мг |
2,0 |
0,4 - 2,0 |
|
РР (ниацин), мг |
20,0 |
5 - 20 |
|
В12 (кобаламин), мкг |
3,0 |
0,3 - 3,0 |
|
Фолаты, мкг |
400 |
50 - 400 |
|
Пантотеновая кислота, мг |
5,0 |
1,0 - 5,0 |
|
Биотин, мкг |
50 |
10 - 50 |
|
* Нормы физиологических потребностей в энергии и пищевых веществах для различных групп населения Российской Федерации: Методические рекомендации (MP 2.3.1.2432-08). 2008. |
||
Недостаточное потребление витаминов снижает сопротивляемость организма заболеваниям, усиливает отрицательное воздействие на него неблагоприятных экологических условий, вредных факторов производства, нервно-эмоционального напряжения и стресса. В свою очередь, перечисленные факторы ведут к повышенному расходу витаминов. Формируется порочный круг. Жители России должны систематически, ежедневно принимать поливитамины в физиологических дозах. (Нужно иметь в виду, что в последние десятилетия содержание витаминов в продуктах сельского хозяйства растительного происхождения - в овощах и фруктах - как в Российской Федерации, так и за рубежом, например, в США, существенно снизилось.) Нормы потребления витаминов, рекомендуемые в нашей стране, представлены в табл. 3.
В профилактических целях могут быть использованы как отечественные («Ундевит», «Компливит», «Гексавит», и др.), так и импортные поливитамины.
Во всех рекомендациях по рациональному питанию в качестве ведущих включаются два элемента: снижение потребления животных жиров и увеличение потребления овощей и фруктов.
Энергетический дисбаланс - несоответствие между количеством калорий, поступающих с пищей, и энергетическими тратами организма - важное следствие избыточного питания, которое ведет к неконтролируемому увеличению массы тела и ожирению, ассоциирующимся с возникновением ЗН толстой кишки, молочной железы, эндометрия (тела матки).
Одной из ведущих причин такого дисбаланса является чрезмерное потребление животных жиров (жирные сорта мяса и мясных продуктов, жирные виды рыбы и птицы, колбасы, готовые блюда с высоким содержанием жиров). Немалую роль играет и неумеренное потребление простых углеводов (сахара), а также продуктов, их содержащих.
Большое значение в профилактике рака придается увеличению потребления фруктов и овощей. Население России потребляет овощи и фрукты в 1,5 раза меньше, чем жители США, Франции, Германии и в 2,5 раза меньше, чем в Италии.
Овощи и фрукты, наряду с витаминами, микроэлементами (селен, цинк, железо и т.д.) и другими биологически активными соединениями, являются главным источником растительных пищевых волокон (клетчатки) (табл. 4).
Физиологическая потребность в пищевых волокнах для взрослого человека составляет 20 г/сут., для детей - 15 - 20 г/сут. (MP 2.3.1.2432-08).
Достаточное потребление фруктов и овощей уменьшает риск возникновения опухолей органов системы пищеварения (полость рта, глотка, пищевод, желудок, толстая и прямая кишка), а также некоторых других локализаций.
В условиях нашей страны следует широко использовать традиционные для населения овощи (капусту, морковь, свеклу, томаты, репчатый лук, чеснок и т.д.), зелень (укроп, петрушку, салат, зеленый лук и т.д.), фрукты (особенно яблоки) и ягоды. Взрослому человеку рекомендуется употреблять в сутки в среднем 450 г овощей и 220 г фруктов и ягод (в товарном весе, т.е. до очистки). Полезно пользоваться хлебом из муки грубого помола с добавлением отрубей, заменяя им белый хлеб из высших сортов муки, которая не содержит пищевых волокон.
Таблица 4
Содержание пищевых волокон в 100 г съедобной части продукта (Б.А. Смолянский, Ж.И. Абрамова - по А.А. Королеву, 2001)
|
Пищевые продукты |
|
|
Очень большое |
Отруби пшеничные, фасоль, овсяная крупа, орехи, финики, клубника, смородина, изюм, черника, клюква, малина, чернослив |
|
(2,5 г и более) |
|
|
Большое |
Крупы гречневая, перловая, «Геркулес», картофель, морковь, капуста белокочанная, перец сладкий, горошек зеленый, тыква, щавель, апельсины, лимоны, брусника |
|
(1 - 2 г) |
|
|
Умеренное |
Хлеб ржаной, огурцы, свекла, томаты, редис, груши, яблоки, бананы, виноград, дыни, капуста цветная, персики, абрикосы |
|
(0,6 - 0,9 г) |
Рекомендуется широко употреблять крупяные изделия. Каши - весьма полезная, традиционная составляющая рациона в нашей стране.
Особого внимания заслуживает проблема загрязнения продуктов питания канцерогенными веществами. Учитывая масштабы и многоликость этой проблемы, а также ограниченный объем информационного письма остановимся лишь на одном ее аспекте - загрязнении зерна злаковых, бобовых, семян подсолнечника, орехов арахиса, фундука и другого, а также овощей и фруктов канцерогенными метаболитами плесневых грибов Aspergillus flavus - афлатоксинами. Афлатоксины - сильные канцерогены, вызывающие у человека опухоли печени. Хорошие условия для развития плесневых грибов создаются при повышенной влажности и средней температуре. Важен тщательный отбор и контроль за качеством зерна, плодов и т.д. При отсутствии контроля афлатоксины могут попадать вместе с зараженной мукой, фруктами, ягодами, орехами в хлебопродукты, кондитерские изделия и другие продукты питания. Афлатоксины, в частности, афлатоксин В1 обнаруживается в отечественной пищевой продукции.
При выборе способов приготовления пищи целесообразно резко ограничить жарку на открытой жарочной поверхности (на сковороде) и во фритюре (в кипящем масле, особенно при его повторном, иногда многократном использовании, что имеет место у предпринимателей - приготовление пончиков и т.п.), поскольку в процессе жарки происходят химические процессы, приводящие к образованию веществ, обладающих канцерогенным действием.
Употребление в значительных количествах мясных и рыбных продуктов, прошедших технологическую переработку (копчение, поджаривание, соление, консервирование), связано с риском возникновения рака толстой и прямой кишки. В случае копчения альтернативным технологическим подходом может быть использование коптильной жидкости, существенно уменьшающей содержание канцерогенов в продукте по сравнению с обычным дымовым копчением.
Основными приемами кулинарной обработки рекомендуются варка (для овощей предпочтительна варка на пару, под повышенным давлением в скороварке), а также тушение и запекание, последнее - без образования грубой корочки. Допустимо отваривание с последующим непродолжительным обжариванием либо запеканием. Указанные виды термической обработки не требуют применения значительных количеств жира, не увеличивая тем самым долю жира в готовом блюде. Кроме того, термическое воздействие на продукты в водной среде более щадящее, чем в кипящей жировой среде. В результате снижаются потери полезных пищевых веществ и в меньшей степени накапливаются вредные для организма продукты.
Важным принципом здорового питания является разнообразие и комбинирование продуктов питания. Примерная схема выбора продуктов питания для дневного потребления представлена в приложении.
Начиная с Пекинской олимпиады, ВОЗ и государства - члены этой организации решили широко пропагандировать информацию о 5 важнейших принципах питания:
• в течение первых шести месяцев жизни давать ребенку только грудное молоко;
• употреблять в пищу разнообразные продукты;
• употреблять в пищу много овощей и фруктов;
• употреблять в пищу умеренное количество жиров и масел;
• употреблять в пищу меньше соли и сахаров.
Изложенные в данном разделе рекомендации носят общий характер, однако, основываясь на них, а также материалах приложения, можно построить свой собственный рацион питания. Лица, страдающие ожирением, по вопросам диетотерапии должны проконсультироваться у врача. Выполнение рекомендаций будет способствовать профилактике не только ЗН, но и других хронических неинфекционных заболеваний - сердечно-сосудистых, диабета и т.д.
5. Физическая активность
Контроль массы тела и профилактика рака самым непосредственным образом связаны с физической активностью. Каждая современная программа рационализации питания, борьбы с избыточной массой тела, профилактики хронических неинфекционных заболеваний в качестве обязательного элемента содержит раздел, посвященный физической активности. Гиподинамия, ведущая к ухудшению здоровья, - бич нашего времени. В Западной Европе недостаточно физически активны не менее двух третей взрослого населения, и снижение уровней активности продолжается. Во всем мире дети становятся все менее подвижными, а физически активные игры и развлечения вытесняются компьютерными играми и телевизором. Недостаточная физическая активность у детей может иметь серьезные последствия для их здоровья на всю оставшуюся жизнь. В России гиподинамия зафиксирована у 64 - 75 % подростков - учащихся старших классов.
Отсутствие физической активности признано одним из главных самостоятельных факторов риска развития хронических неинфекционных заболеваний. Исследования, проведенные в некоторых европейских странах, показали, что регулярная физическая активность умеренной интенсивности может продлить жизнь человека на 3 - 5 лет.
При изучении связи физической активности с возникновением злокачественных новообразований внимание было сконцентрировано прежде всего на толстой кишке, молочных железах, теле матки (эндометрий) и яичниках. Многочисленные исследования позволили сделать вывод, что регулярная физическая активность снижает риск возникновения опухолей толстой кишки, молочных желез (в постменопаузальный период) и тела матки.
Особенно тесная связь установлена между гиподинамией и риском возникновения опухолей толстой кишки. Исследования показали, что увеличение физической активности ассоциируется со снижением риска рака этой локализации примерно на 40 % (независимо от ИМТ). Результаты ряда исследований позволяют предположить наличие связи гиподинамии с опухолями легких, поджелудочной железы и молочной железы в пременопаузальный период.
Одним из возможных механизмов, способствующих уменьшению риска возникновения опухолей в органах женской репродуктивной сферы, является снижение уровня эстрогенов. Подобный эффект был обнаружен, в частности, у женщин в постменопаузальный период после 12-месячной умеренной активности, когда содержание эстрогенов в сыворотке крови существенно (на 12 - 17 %) снизилось по сравнению с контрольной группой.
Избыточная масса тела и гиподинамия вместе взятые могут быть ответственны за возникновение от 1/4 до 1/3 случаев рака толстой кишки, молочных желез, эндометрия, почек и пищевода (аденокарцинома).
Чтобы избежать гиподинамии, может быть рекомендован любой вид физической активности, не наносящий вреда здоровью человека. ВОЗ рекомендует взрослым не менее 30 мин физической активности умеренной интенсивности в большинство дней, лучше - во все дни недели. Самым доступным рациональным вариантом физических нагрузок признается энергичная ходьба в течение 30 - 45 мин (один день в неделю нагрузка должна быть более интенсивной). Эквивалентом ходьбе может быть подъем пешком по лестнице, летом - езда на велосипеде, работа в огороде и т.п. Рекомендуемое время может быть разделено на более короткие отрезки (в идеале не менее 10 мин), но даже более короткие порции активности приносят значительную пользу для здоровья. Среди перечисленных физических упражнений не названа физзарядка - один из наиболее доступных вариантов физической активности. Она полезна, нужна, и ее присутствие в системе физической активности подразумевается.
Все большей проблемой становится гиподинамия у детей и подростков, чреватая многими негативными последствиями. У детей должно быть не менее 60 мин физической активности умеренной интенсивности в день.
Важно подчеркнуть, что продолжительность и интенсивность занятий - факторы, оцениваемые для каждого человека индивидуально. Подбирать их следует с учетом возраста, уровня тренированности, наличия сопутствующих заболеваний. Степень интенсивности занятий можно оценить по пульсу: умеренная = 50 - 70 % МЧСС; интенсивная > 70 % МЧСС (МЧСС - максимальная частота сердечных сокращений = 220 - возраст человека).
Нужно подчеркнуть, что одни только физические упражнения без снижения калорийности суточного рациона недостаточны для значимого снижения массы тела при ожирении. Для достижения результата необходима реализация комплекса: физическая активность + диетотерапия.
6. Сексуальное и репродуктивное поведение
Особенности сексуального и репродуктивного поведения связаны с выраженным влиянием на нейро-гормональный статус организма, а также с возможностью инфицирования онковирусами (прежде всего вирусами папилломы человека). В силу этих обстоятельств они являются важным фактором риска возникновения ЗН человека, в первую очередь опухолей женской репродуктивной сферы. Злокачественные новообразования этих локализаций (молочная железа, тело матки, шейка матки, яичники) имеют наибольший удельный вес в общей структуре онкологической заболеваемости женщин (в Российской Федерации, например, в 2009 г. они составили 37,5 % общей онкозаболеваемости женщин).
6.1. Сексуальное поведение
Наиболее значимым фактором риска, связанным с активной половой жизнью, является инфицирование вирусом папилломы человека (ВПЧ), которое может привести к развитию рака шейки матки (РШМ), вульвы и влагалища (предполагается также роль ВПЧ в увеличении риска возникновения некоторых типов ЗН эндометрия и яичников), а также опухолей некоторых других локализаций, не относящихся к женской половой сфере, в частности, опухолей аногенитальной и анальной областей, прямой кишки, у мужчин также пениса.
Известно более 100 типов вирусов папилломы человека. По степени онкогенности среди них выделяют вирусы низкой (неонкогенные), средней и высокой степени онкологического риска. ВПЧ высокой степени риска ассоциированы с возникновением РШМ (ключевую роль играют вирусы 16-го и 18-го типов, с которыми связывают 70 - 80 % случаев РШМ, однако известны и другие типы вируса, ассоциированные с опухолями этой локализации), вирусы низкой степени риска (типы ВПЧ 6 и 11) ассоциируются с возникновением 90 % папиллом и кондилом гениталий.
Вирусы папилломы человека - важный, но не единственный фактор возникновения ЗН женской половой сферы. Раннее начало половой жизни и многочисленность партнеров увеличивают возможность заражение ВПЧ, а также другими инфекциями, передающимися половым путем (ИППП): сифилис, хламидиоз, гарднерелез, кандидоз, герпес половых органов и т.д. Эти инфекции, снижая местную и общую иммунорезистентность организма, способны влиять на возникновение предопухолевых и опухолевых заболеваний шейки матки, вульвы и влагалища. И хотя ведущую роль в индукции опухолей этих органов женской половой сферы играют вирусы папилломы человека, в качестве дополнительного фактора для ЗН, ассоциированных с ВПЧ, в настоящее время называют инфицированность хламидиями, вирусом иммунодефицита человека. Обсуждается роль вирусов простого герпеса (2-го типа) и вируса Эпштейна-Барр. Таким образом, по крайней мере некоторые ИППП могут способствовать возникновению опухолей шейки матки, влагалища и вульвы, усиливая эффекты от действия ВПЧ.
Пришедшая в Россию «сексуальная революция» значительно обострила ситуацию с ИППП, особенно среди подростков (к подросткам эксперты ВОЗ относят лиц в возрасте 10 - 19 лет).
По данным НИИ социальной гигиены, экономики и управления здравоохранением им. Н.А. Семашко РАМН (ныне - Национальный институт общественного здоровья РАМН), в России 40 - 50 % девушек-подростков начинают половую жизнь в среднем в (15,5 ± 2,4) лет. В группе же заболевших ИППП средний возраст начала сексуальных отношений составил 14,3 года. Снижение возраста начала половой жизни, а также частая смена половых партнеров не только самой женщиной, но и ее партнерами-мужчинами привели к взрывному росту заболеваемости ИППП.
Важным профилактическим элементом в сексуальной жизни является использование контрацептивных средств. К сожалению, «сексуальная революция» не сопровождалась адекватным ростом информированности населения страны о необходимости и методах контрацепции: барьерные методы (прежде всего, презервативы) - довольно надежный способ профилактики - в начале 70-х годов во внебрачных связях использовали 7 % мужчин, в конце 90-х - 8 % (данные ЦНИКВИ). Кроме барьерных, в комплекс методов контрацепции входят спермицидные (химические), гормональные и внутриматочные методы, а также экстренная контрацепция. О перечисленных методах основная часть населения информирована еще меньше, чем о барьерных.
Особую осторожность (необходима консультация врача) следует соблюдать при пользовании комбинированными оральными контрацептивами (эстроген/прогестероновые). При их применении в известной степени увеличивается риск развития рака молочной железы (РМЖ) и РШМ, но снижается риск возникновения рака тела матки и яичников.
В настоящее время медики получили средство для «активной обороны»: созданы и применяются антивирусные (против ВПЧ) профилактические вакцины: двухвалентная (ВПЧ 16-го и 18-го типов) и четырехвалентная (типы 6, 11, 16 и 18 ВПЧ). Ведется активная работа над созданием других типов вакцин.
В 2006 г. Федеральной службой по надзору в сфере здравоохранения и социального развития четырехвалентная вакцина была зарегистрирована и разрешена к применению в нашей стране. Участники XVI съезда педиатров России (2009 г.), а затем XIV Конгресса педиатров России (2010 г.) обратились в Минздравсоцразвития России с просьбой о включении вакцины против папилломавирусной инфекции в Национальный календарь профилактических прививок.
Создание профилактических вакцин, безусловно, большое достижение, однако широко доступными в мире они станут лишь через 10 - 15 лет, а окончательный вывод об их эффективности можно будет сделать лишь через несколько десятилетий.
Применение профилактических вакцин, предотвращающих заражение папилломавирусами, должно резко снизить заболеваемость раком не только шейки матки, но и влагалища и вульвы. Однако нельзя забывать о до сих пор неясной роли в возникновении опухолей органов женской половой сферы других ИППП, в связи с чем необходимо значительное усиление просветительной и воспитательной работы, чтобы научить население использовать адекватные меры контрацепции.
Противоположной крайностью сексуальному поведению, рассмотренному выше, является отсутствие половой жизни, которое способствует возникновению ЗН органов женской репродуктивной сферы. Это серьезный фактор риска возникновения рака молочной железы, тела матки и яичников, давно известный медикам.
6.2. Репродуктивное поведение
Особенности репродуктивного поведения могут явиться серьезным фактором риска возникновения ЗН молочной железы, тела матки (эндометрия), шейки матки и яичников. Полноценная репродуктивная функция играет важную роль в профилактике опухолей этих локализаций.
Известно, что отсутствие беременности и родов резко (в 2 - 3 раза) увеличивает риск развития рака эндометрия. Оба эти фактора прогностически весьма неблагоприятны также в отношении ЗН молочной железы и яичников.
Роды в раннем репродуктивном возрасте (19 - 30 лет), когда организм женщины уже созрел для выполнения репродуктивной функции с полноценной последующей лактацией уменьшают риск развития РМЖ, в то время как первые поздние роды (после 35 лет) - увеличивают риск возникновения РМЖ. Для выраженного протекторного эффекта необходимо несколько родов и лактации.
В разделе 4 достаточно подробно говорилось о значении грудного вскармливания для здоровья ребенка и матери. К сказанному добавим: вскармливание грудью хотя бы одного ребенка снижает риск заболевания РМЖ и раком яичников. Женщинам с мастопатией, которые относятся к группе повышенного риска по раку молочной железы, необходимо кормить ребенка не меньше года.
Серьезным фактором риска для возникновения серьезной патологии женских репродуктивных органов могут явиться ранние аборты. В современной России чрезмерно ранние первые роды не являются редкостью. Беременность и аборты в подростковом возрасте стали в последние годы острейшей проблемой. В 2002 г., например, в стране было зарегистрировано 2,7 млн. абортов, из них у несовершеннолетних (до 14 лет включительно) - 211,2 тыс., в возрасте 15 - 19 лет - 280,1 тыс.
Чрезмерно ранний возраст первой доношенной беременности и родов (в возрасте менее 17 лет) увеличивает риск возникновения РШМ в сравнении с женщинами, рожавшими в 25 и более лет.
Исключительно высокая частота абортов в нашей стране, в т.ч. у подростков, свидетельствует о практическом отсутствии знаний о вреде абортов среди населения, а также о пренебрежении к репродуктивному здоровью. И снова встает вопрос об эффективной контрацепции. По применению современных противозачаточных средств Россия занимает одно из последних мест среди развитых стран.
Завершая раздел, подчеркнем - обе физиологические функции (сексуальная и репродуктивная) подчиняются одной и той же закономерности: опасны обе крайности - как полное отсутствие их реализации, так и чрезмерное увлечение ими.
В самом общем виде роль особенностей сексуальной жизни и репродуктивного поведения как факторов риска возникновения ЗН женской репродуктивной сферы выглядит следующим образом (табл. 5).
Таблица 5
Некоторые особенности сексуальной жизни и репродуктивного поведения женщин как факторы риска возникновения ЗН
|
Сексуальное поведение |
Репродуктивное поведение |
||||||
|
фактор риска |
раннее начало половой жизни |
частая смена партнеров |
отсутствие половой жизни |
первые роды |
отсутствие беременности |
кормление грудью: отсутствие или менее 6 мес. |
|
|
ранние (19 лет и ранее) |
поздние (после 35 лет) |
||||||
|
Локализация ЗН |
РШМ, РВ |
РШМ, РВ |
РТМ, РЯ, РМЖ |
РШМ |
РМЖ |
РТМ, РЯ, РМЖ |
РМЖ |
|
Обозначения: РШМ - рак шейки матки, РВ - рак влагалища, РТМ - рак тела матки, РЯ - рак яичников, РМЖ - рак молочной железы |
|||||||
Достойное место в системе профилактики опухолей репродуктивной сферы должна занять свое место просветительная и воспитательная работа среди населения, без которой не добиться успеха в такой деликатной области, как сексуальное и репродуктивное поведение, в значительной мере определяющие риск возникновения злокачественных новообразований этой локализации.
* * *
В настоящем информационно-методическом письме рассмотрены основные элементы образа жизни, влияющие на формирование онкологической заболеваемости населения. Их коррекция, соблюдение правил здорового образа жизни позволят существенно снизить заболеваемость и смертность от злокачественных новообразований. По оценке ВОЗ, соблюдение населением принципов здорового образа жизни может предотвратить до 40 % случаев онкологических заболеваний.
Приложение
Примерная схема выбора продуктов питания для дневного рациона (по А.Н. Мартинчику, 2008 г.)
МЯСО, РЫБА, ПТИЦА (1 - 2 раза в день):
выбирайте нежирные сорта мясных продуктов.
На 1 прием:
80 - 100 г говядины или баранины или 60 - 80 г свинины,
или 50 - 60 г вареной колбасы,
или 1 сарделька или 2 сосиски,
или 80 - 100 г птицы (куриная ножка),
или 2 куриных яйца (не более 4 шт. в неделю),
или 1 - 2 мясные котлеты,
или 3 - 4 ст. ложки мясной тушенки,
или 80 - 100 г рыбы.
ОВОЩИ (3 - 4 раза в день):
наиболее полезны темно-зеленые и желто - красные -
источник витамина С и каротина.
На 1 прием:
100 - 150 г капусты,
или 1 - 2 моркови,
или пучок зеленого лука или другой зелени,
или 1 помидор или 1 стакан томатного сока.
Всего за 1 день 400 г и более овощей.
Картофель 3 - 4 клубня в день.
ФРУКТЫ, ЯГОДЫ (свежие или консервированные)
(2 и более раз в день):
наиболее полезны оранжево-желтые.
На 1 прием:
яблоко или груша,
или 3 - 4 сливы или 1/2 стакана ягод,
или 1/2 апельсина или грейпфрута,
или 1 персик или 2 абрикоса,
или гроздь винограда,
или 1 стакан фруктового или плодово-ягодного сока,
или 1 стакан сухофруктов.
ХЛЕБОБУЛОЧНЫЕ ИЗДЕЛИЯ, КАШИ (5 - 7 приемов в день):
при приготовлении ограничивайте или исключайте добавление жиров к блюдам.
На 1 прием:
хлеб белый или черный 1 - 2 куска
(в день 5 - 6 кусков - около 300 г),
или 3 - 4 галеты или 4 сушки или 1 бублик,
или 150 - 200 г гречневой, пшенной, рисовой или перловой каши,
или 200 - 250 г манной или овсяной,
или 150 - 200 г отварных макарон,
или 1 - 2 блина.
МОЛОЧНЫЕ ПРОДУКТЫ (2 раза в день):
выбирайте низкожирные сорта молока и продуктов).
На 1 прием:
1 стакан молока, кефира или простокваши,
или 60 - 80 г (4 - 5 ст. ложек) нежирного или полужирного творога,
или брынзы,
или 50 - 60 г твердого или плавленного сыра,
или 1/2 стакана сливок,
или 1 порция мороженого.
ЖИРЫ:
ограничивайте потребление,
не более 1 - 2 ст. ложек растительного масла,
или 5 - 10 г сливочного масла или маргарина для приготовления блюд.
СЛАДОСТИ, САХАР:
ограничивайте потребление.
не более 5 - 6 (40 - 50 г) чайных ложек сахара,
или 3 шоколадных конфеты,
или 5 карамелей,
или 5 чайных ложек варенья или меда,
или 2 - 3 вафли,
или 50 г торта.
Выбор пищи по представленной схеме осуществляется по принципу «или - или», т.е. из каждой группы пищевых продуктов выбирается только один. Частота потребления продуктов представлена в количестве порций в день.
Указанная в схеме частота потребления порций продуктов из разных групп является минимальной, однако она обеспечивает сбалансированное и разнообразное питание. Если порции продуктов малы, можно употреблять разные продукты более часто (особенно овощи, фрукты, несдобные хлебобулочные изделия, зерновые хлопья, каши).
Данные о содержании жира в пищевых продуктах представлены в таблице.
Таблица
Содержание жира в пищевых продуктах
|
Группы продуктов |
Содержание жира |
||
|
низкое |
среднее |
высокое |
|
|
1 |
2 |
3 |
4 |
|
Фрукты |
Все фрукты (исключая оливы, авокадо), фруктовые соки |
Оливки |
Авокадо |
|
Овощи |
Все овощи без жировых заправок, овощные соки, и вегетарианские супы |
- |
Овощи с жировыми заправками, жареные овощи |
|
Хлеб, другие зерновые продукты |
Черный и белый хлеб, отварные макароны и крупяные каши без масла и молока, кукурузные, рисовые и другие хлопья |
Молочные каши, булочки, печенье несдобное |
Сдобные булочки и печенье, жареные на жиру гренки, торты, пирожные |
|
Молочные продукты |
Обезжиренные молоко и кисло-молочные продукты, обезжиренный творог, молочное мороженое |
1 - 2 % молоко и кисломолочные продукты, творог полужирный, брынза, рассольные сыры («Сулугуни», «Адыгейский») |
Цельное молоко, твердые и плавленые сыры, жирный творог, сливки, сметана, сливочное мороженое |
|
Мясо животных и птицы |
Мясо птицы без кожи, постная говядина |
Мясо птицы с кожей, говядина и баранина с удаленным видимым жиром |
Свинина, жареная говядина, жареная птица, колбасы, сосиски, ветчина, бекон, свиная тушенка |
|
Рыба |
Нежирные сорта рыбы (треска, ледяная, хек) |
Некоторые сорта рыбы (лосось, сельдь) |
Осетрина, сардины, палтус, консервы в масле |
|
Блюда из яиц |
Яичные белки |
Цельное яйцо |
Яичница |
|
Бобовые |
Фасоль, горох, бобы, чечевица |
Соевые бобы |
- |
|
Орехи, семечки |
- |
- |
Орехи и семечки |
|
Жиры, масла и соусы |
Кетчуп, уксус, горчица |
Майонез, сметанные соусы |
Все жиры и масла |
|
Сладости, кондитерские изделия |
Варенье, джемы, зефир, пастила |
- |
Торты, пирожные, халва, вафли, шоколад |
Размер порций продуктов и блюд выбирается по опыту: стакан, тарелка, столовая или чайная ложка, кусок, ломоть и т.д. Количество и размер порций могут меняться (увеличиваться или уменьшаться) в зависимости от физической активности, т.е. от затрат энергии. Физическая работа увеличивает потребность в энергии и пищевых веществах, т.е. требует больше пищи. Занятия спортом или физическая работа потребует или увеличения порций или более частого употребления тех же порций. Если у подростка наблюдается быстрый рост и увеличение массы тела, то количество пищи должно быть увеличено. Если потребность в энергии по каким-то причинам снижается, то размеры порций пищи следует уменьшить, но не следует отказываться от принципа разнообразия.
Осуществление принципов сбалансированности и умеренности невозможно без соблюдения режима питания. Наиболее физиологически обоснованным следует считать как минимум четырехразовый прием пищи в течение дня. Ужинать рекомендуется не позднее чем за 2 ч до сна. Распределение энергетической ценности пищи по приемам пищи следующий; завтрак 25 %, обед 35 %, полдник -15 %, ужин -25 %. Эти величины носят усредненный характер. Нет возражений против более частого приема пищи - до 5 - 6 раз в день, особенно пожилым, а также детям дошкольного возраста.