ПРАВИТЕЛЬСТВО
МОСКВЫ
МОСКОМАРХИТЕКТУРА
ПОСОБИЕ
к МГСН 4.12-97
ЛЕЧЕБНО-ПРОФИЛАКТИЧЕСКИЕ
УЧРЕЖДЕНИЯ
Раздел II
СТАЦИОНАРЫ
ВЫПУСК 3
Операционные блоки.
Отделения анестезиологии и реанимации.
Отделения гемодиализа и
детоксикации.
Отделения производственной трансфузиологии.
Отделения гипербарической оксигенации.
2003
ПРЕДИСЛОВИЕ
1. РАЗРАБОТАНО: ГУП МНИИП «Моспроект-4» (архитекторы Ю.В. Сорокина, Г.И. Рабинович, врач Г.Н. Ильницкая, инженер Е.С. Демина) при участии Центра Госсанэпиднадзора в г. Москве (канд. мед. наук И.А. Храпунова).
2. ПОДГОТОВЛЕНО к утверждению и изданию Управлением перспективного проектирования и нормативов Москомархитектуры (архитектор Л.А. Шалов, инженер Ю.Б. Щипанов).
3. СОГЛАСОВАНО: Центром Госсанэпиднадзора в г. Москве, Комитетом здравоохранения г. Москвы и Москомархитектурой.
4. УТВЕРЖДЕНО И ВВЕДЕНО В ДЕЙСТВИЕ Указанием Москомархитектуры от 29.01.2003 г. № 5.
СОДЕРЖАНИЕ
ВВЕДЕНИЕ
Настоящий Выпуск Пособия к МГСН 4.12-97 «Лечебно-профилактические учреждения» разработан в развитие указанных МГСН в части стационаров.
В настоящем Выпуске изложены основные положения и специфические особенности, в том числе рекомендуемые составы и площади помещений, планировочные схемы с набором необходимого технологического оборудования, требования к инженерному оборудованию для операционных блоков, отделений анестезиологии и реанимации, гемодиализа, детоксикации, производственной трансфузиологии и гипербарической оксигенации.
Пособие в целом состоит из 7 разделов и 9 выпусков:
Раздел I - Общие положения (Выпуск 1);
Раздел II - Стационары (Выпуски 2, 3);
Раздел III - Диагностические отделения (Выпуски 4, 5);
Раздел IV - Специализированные и вспомогательные отделения (Выпуск 6);
Раздел V - Амбулаторно-поликлинические учреждения (Выпуск 7);
Раздел VI - Служебно-бытовые помещения. Подстанции скорой и неотложной медицинской помощи. Молочные кухни и раздаточные пункты молочных кухонь (Выпуск 8);
Раздел VII - Инженерное оборудование (Выпуск 9).
Пособие предназначено для проектировщиков, а также для организаторов здравоохранения, работающих в области планирования и проектирования лечебно-профилактических учреждений.
ОБЛАСТЬ ПРИМЕНЕНИЯ
1. Настоящий выпуск Пособия распространяется на проектирование операционных блоков, отделений анестезиологии и реанимации, отделений гемодиализа и детоксикации, отделений (кабинетов) производственной трансфузиологии, отделений гипербарической оксигенации новых и реконструируемых лечебно-профилактических учреждений, независимо от их организационно-правовой формы и форм собственности.
2. При проектировании лечебно-профилактических учреждений следует руководствоваться требованиями СНиП 2.08.02-89*, МГСН 4.12-97, МГСН 4.01-94, других действующих на территории г. Москвы нормативных документов в строительстве, а также учитывать положения выпусков 1 и 2 Пособия к МГСН 4.12-97 и настоящего выпуска.
При проектировании лечебно-профилактических учреждений до выхода последующих выпусков следует также руководствоваться Пособием по проектированию учреждений здравоохранения (к СНиП 2.08.02-89*) в части разделов, не вошедших в выпуски 1, 2 и 3 Пособия к МГСН 4.12-97.
1. ОПЕРАЦИОННЫЕ БЛОКИ
1.1. Операционный блок является отдельным структурным отделением стационара (больницы, клиники, родильного дома и др.) и предназначен для проведения хирургических операций. Операционный блок состоит из операционных и комплекса вспомогательных помещений.
1.2. Операционные блоки размещаются изолированно от других подразделений стационара и соединяются удобными коммуникациями с послеоперационными палатами, отделением анестезиологии и реанимации, хирургическими палатными отделениями и другими подразделениями стационара, функционально связанными с ними.
Размещение операционных блоков может быть централизованным, децентрализованным или смешанным. Как правило, децентрализованные операционные блоки размещаются при специализированных палатных отделениях в изолированных отсеках. Они могут предусматриваться в отделениях гинекологии, урологии, отоларингологии, офтальмологии, гнойной хирургии.
В составе приемных отделений стационаров, принимающих ургентных больных, следует выделять экстренный операционный блок для срочных операций.
Применение той или иной компоновки операционного блока зависит от мощности и структуры палатных отделений стационара, однако, централизованные операционные блоки более экономичны, создают возможность применения медицинской аппаратуры и инженерного оборудования более высокого уровня, а также позволяют сократить площади вспомогательных помещений на одну операционную.
1.3. Централизованные операционные блоки состоят из асептических и септических отделений. Эти отделения должны быть изолированы друг от друга, каждое из них имеет свои вспомогательные и служебные помещения. Общими для них могут быть (в зависимости от мощности) кабинет заведующего отделением, комната старшей медсестры, сестры-хозяйки, экспресс-лаборатория, складские помещения.
Операционные блоки, состоящие только из септического отделения, могут быть организованы при наличии в структуре больниц отделений гнойной хирургии, а также отоларингологических, урологических, гинекологических и других отделений, предназначенных для лечения больных с гнойной патологией и размещаться при указанных отделениях.
1.4. Количество операционных в операционном блоке следует принимать из расчета 1 операционная на каждые 25 - 30 коек хирургического профиля. Количество операционных для срочных операций при приемном отделении определяется заданием на проектирование. Размещение экстренных операционных блоков желательно на первом этаже в непосредственной близости от отделения реанимации и диагностических служб.
Количество операционных зависит от коечной мощности и структуры больницы, количества, величины и профиля хирургических отделений, хирургической активности, сложности и длительности операций, количества операционных дней в неделе и других факторов.
1.5. В централизованном операционном блоке многопрофильных больниц, состоящем из септического и асептического отделений, примерное соотношение септических и асептических операционных составляет 1 : 3, но не менее одной септической операционной на оперблок.
В каждом конкретном случае количество операционных определяется заданием на проектирование.
1.6. Операционные следует проектировать на 1 операционный стол.
1.7. Поверхности стен, пола и потолка в операционных должны быть максимально гладкими, с закруглениями в углах, обеспечивающими удобство уборки и дезобработки. Стены операционных могут покрываться специальными красками, облицовываться глазурованной плиткой или специальными металлическими панелями с эмалевым покрытием и др. В случае применения глазурованной плитки, все швы должны быть тщательно затерты в плоскости поверхности плитки и окрашены эмалью.
Стены операционных, имеющих лазерные аппараты для коагуляции, должны быть матированы.
Наиболее комфортным для операционных считается светло-зеленый цвет стен.
Пол в операционных должен полностью поглощать статическое электричество. Применение антистатического линолеума должно сочетаться с наклейкой полос медной фольги и закреплением линолеума по всему контуру стен операционных к заземленным медным шипам.
1.8. Повышенные требования предъявляются к микроклимату операционного блока, особенно операционной. Это связано с тем, что во время операции повышается температура и влажность воздуха, происходит загрязнение его наркотическими газами и бактериальной флорой, скапливается статическое электричество. Особенно опасной является воздушно-капельная инфекция, которая является одной из основных причин гнойно-воспалительных осложнений послеоперационного периода.
Температура воздуха в операционной должна быть в пределах 22 - 23 °С без заметных колебаний при относительной влажности 55 - 60 % (СНиП 2.08.02-89*).
Более высокая температура воздуха до 25 - 30 °С необходима при операциях больных с термическими поражениями, а также при длительных операциях на широко вскрытой брюшной или плевральной полости.
Постоянство необходимых параметров температуры и влажности воздуха, а также его качество обеспечивается системой кондиционирования.
1.9. Вентиляция и кондиционирование операционных блоков проектируется в соответствии с требованиями СНиП 2.04.05-91* и СНиП 2.08.02-89*. Наиболее предпочтительной системой, обеспечивающей максимальную стерильность, считается устройство отсекающего ламинарного потока кондиционированного воздуха над зоной операционного стола.
1.10. В зависимости от особенностей оперативных вмешательств, а также от количества, специфики и габаритов используемой аппаратуры, выделяются следующие типы операционных:
- общехирургического профиля;
- для проведения ортопедо-травматологических, нейрохирургических операций, а также операций с использованием лазерной аппаратуры;
- для проведения операций на сердце и сосудах.
1.11. Для наблюдения за ходом операций (прежде всего в клинических больницах) может применяться специальная телевизионная аппаратура, включая запись хода операций.
1.12. Расположение и взаимосвязь помещений операционных блоков определяются требованиями асептики. В связи с этим в основу архитектурно-планировочного решения должно быть положено деление операционных блоков на непроходные асептическое и септическое отделения, а также рациональное зонирование внутреннего пространства в соответствии с функциональным разделением помещений на следующие зоны:
- первая - стерильная
- вторая - строгого режима
- третья - ограниченного режима
- четвертая - общебольничного режима.
К первой, стерильной зоне относятся собственно операционные и стерилизационные, непосредственно примыкающие к ним. При отсутствии стерилизационных, непосредственно примыкающих к операционным, и наличии специального коридора, по которому стерильные материалы передаются в операционные, данный коридор входит в стерильную зону.
Ко второй зоне (строгого режима) относятся предоперационные, наркозные, помещения аппарата искусственного кровообращения (АИК). Эта группа помещений является воздушным буфером между первой и третьей зонами.
К третьей зоне (ограниченного режима) относятся помещения для подготовки и мытья инструментов и оборудования, дезинфекции наркозно-дыхательной аппаратуры, протокольные, комнаты хирургов, врачей-анестезиологов, сестер-анестезисток, комнаты младшего медицинского персонала, помещения хранения крови, шовного материала, передвижного рентгеновского аппарата, чистая часть санпропускника.
В четвертой зоне (общебольничного режима) располагаются помещения, вход в которые по условиям санитарно-гигиенического режима работы в них не связан с прохождением санпропускника: кабинет заведующего оперблоком, комната старшей операционной медсестры с материальной, экспресслаборатория, складские помещения, санузел, комната личной гигиены персонала, входная часть санпропускника.
Весь медицинский персонал, проходя в операционный блок, переодевается в операционную одежду, бахилы и шапочки. Работающий в операционных персонал одевает маски и перчатки в предоперационной.
1.13. Количество коек в послеоперационных палатах следует предусматривать из расчета две койки на одну операционную. Эти койки размещаются, как правило, в составе отделения анестезиологии и реанимации и учитываются в их коечной мощности. Возможно также размещение послеоперационных коек в изолированном отсеке при операционном блоке или в составе хирургических отделений соответствующего профиля при соблюдении условий необходимой изоляции послеоперационных палат от остальных помещений отделения.
1.14. Состав помещений операционных блоков зависит от типа и мощности больничного учреждения, величины и профиля палатных отделений, степени сложности производимых хирургических вмешательств и используемого оборудования и в каждом конкретном случае определяется заданием на проектирование.
1.15. Примерные схемы основных помещений операционных блоков с необходимым оборудованием и мебелью приведены в Приложении 1.
Рекомендуемая минимальная площадь помещений операционных блоков приведена в таблице 1.
Таблица 1
|
Наименование помещений |
Площадь, м2 |
|
|
1. |
Операционные: |
|
|
- общехирургического профиля (в том числе операционные эндоскопическая и лапароскопическая) |
36 |
|
|
- для проведения ортопедо-травматологических и нейрохирургических операций |
42 |
|
|
- для проведения операций на сердце и сосудах |
48 |
|
|
2. |
Предоперационные: 1) |
|
|
- для одной операционной общехирургического профиля |
15 |
|
|
- для двух операционных общехирургического профиля |
24 |
|
|
- для одной специализированной операционной |
24 |
|
|
3. |
Наркозная 1) |
18 |
|
4. |
Помещение гипотермии |
15 |
|
5. |
Стерилизационная для экстренной стерилизации: |
|
|
- для одной операционной |
10 |
|
|
- для двух и более операционных |
15 |
|
|
6. |
Инструментально-материальная |
4 на каждую операционную, но не менее 10 |
|
7. |
Помещение для хранения стерильного материала |
12 |
|
8. |
Помещение для хранения шовного материала |
12 |
|
9. |
Помещение разборки и мытья инструментов |
10 на 4 операционные + 2 на каждую операционную сверх 4-х |
|
10. |
Помещение аппарата искусственного кровообращения: |
|
|
- моечная |
18 |
|
|
- монтажная |
18 |
|
|
- хранение стерильного аппарата |
18 |
|
|
11. |
Моечная наркозно-дыхательной аппаратуры |
10 |
|
12. |
Дезинфекционная наркозно-дыхательной аппаратуры |
18 |
|
13. |
Помещение для хранения и подготовки крови к переливанию |
10 |
|
14. |
Помещение для хранения передвижного рентгеновского аппарата |
10 + 8 |
|
15 |
Помещение для ксерокса |
6 |
|
16. |
Кладовая переносной аппаратуры |
12 |
|
17. |
Кладовая наркозно-дыхательной аппаратуры |
10 |
|
18. |
Протокольная 2) |
15 |
|
19. |
Кабинет врачей хирургов 3) |
12 |
|
20. |
Кабинет врачей-анестезиологов |
15 |
|
21. |
Комната операционных медицинских сестер 4) |
10 |
|
22. |
Комната медицинских сестер-анестезисток 5) |
10 |
|
23. |
Комната младшего медицинского персонала |
8 |
|
24. |
Комната психологической и психоэмоциональной разгрузки |
24 |
|
25. |
Лаборатория срочных анализов |
18 |
|
26. |
Кабинет заведующего |
15 |
|
27. |
Комната старшей операционной медицинской сестры с помещением для хранения спирта, лекарственных препаратов и т.п. |
10 + 8 |
|
28. |
Комната сестры-хозяйки с помещением для хранения чистого белья |
10 + 6 |
|
29. |
Помещение разборки и временного хранения грязного белья и отходов при операциях |
6 |
|
30. |
Кладовая предметов уборки с сушкой, трапом и краном |
4 |
|
31. |
Помещение приготовления дезрастворов и хранения дезсредств |
4 |
|
32. |
Гипсовая с помещением для хранения гипса и гипсовых бинтов |
22 + 12 |
|
33. |
Санитарный пропускник для персонала: |
|
|
- отсек для хранения рабочей (больничной) одежды, оборудованный индивидуальными шкафчиками 6) |
0,4 на 1 шкаф, но не менее 6 |
|
|
- душевая 7) |
2 на одну кабину |
|
|
- отсек для хранения стерильной одежды (операционный костюм), оборудованный индивидуальными шкафчиками 6) |
0,4 на 1 шкаф, но не менее 6 |
|
|
34. |
Уборная для персонала 8) |
3 ´ 2 |
|
35. |
Кабина личной гигиены персонала |
3 |
|
36. |
Шлюз при входе: |
|
|
- в септическое отделение |
12 |
|
|
- в асептическое отделение |
12 |
|
|
1) Непосредственно блокируются с операционными. |
||
|
2) Предусматривается при наличии более 4-х операционных. |
||
|
3) При наличии врачей 5 и более площадь следует увеличивать на 4 м2 на каждого врача сверх четырех. |
||
|
4) При количестве медицинских сестер 4 и более, площадь следует увеличивать на каждую медицинскую сестру на 3 м2 сверх трех. |
||
|
5) При количестве медицинских сестер-анестезисток 4 и более, площадь следует увеличивать на каждую медицинскую сестру на 3 м2 сверх трех. |
||
|
6) Количество шкафов следует принимать равным количеству персонала, работающего в операционном блоке. |
||
|
7) Количество душевых кабин следует принимать из расчета 1 душевая кабина на 10 человек, но не менее 2-х. |
||
|
8) Располагается до санитарного пропускника. |
||
2. ОТДЕЛЕНИЯ АНЕСТЕЗИОЛОГИИ И РЕАНИМАЦИИ
2.1. Отделения анестезиологии и реанимации организуются в составе стационара (больницы, клиники, родильного дома) и являются его структурными подразделениями.
2.2. Основными задачами отделений являются:
- осуществление комплекса мероприятий по подготовке и проведению общей анестезии (наркоза) и регионарной анестезии при операциях, родах, диагностических и лечебных процедурах; наблюдение за состоянием больных в послеоперационном периоде;
- осуществление комплекса мероприятий по восстановлению и поддержанию нарушенных функций жизненно важных органов, возникших вследствие заболевания, травмы, оперативного вмешательства и других причин до стабилизации их деятельности (острая сердечно-сосудистая недостаточность, травматический шок, кардиогенный шок, острые расстройства дыхания, тяжелые отравления и другие расстройства функций жизненно важных органов и систем).
2.3. В составе лечебно-профилактического учреждения отделения анестезиологии и реанимации могут быть представлены одним или несколькими подразделениями, с учетом основных задач и особенностей работы.
2.4. Для больных и пострадавших, доставляемых в больницу машинами скорой медицинской помощи или другим транспортом, организуются реанимационные отделения, предназначенные для проведения реанимационных мероприятий (в том числе экстренных) при остро возникших терминальных состояниях (травматическом шоке, потере крови, острой дыхательной и сердечной недостаточности и др.). Эти отделения рекомендуется располагать на 1-м этаже с удобной и короткой внутренней связью с приемным отделением. Должен быть обеспечен кратчайший путь от машины скорой медицинской помощи до отделения реанимации с минимальным количеством поворотов и препятствий.
2.5. Общее количество коек в отделениях анестезиологии и реанимации определяется заданием на проектирование и зависит от местоположения больницы в городе, от числа поступающих больных и пострадавших, длительности их пребывания, а также от коечной мощности больницы и профилей палатных отделений. Необходимо учитывать, что 20 - 25 % коек должны являться «резервными», готовыми в любое время принять новых больных.
2.6. Для оказания реанимационной помощи и проведения интенсивной терапии кардиологическим, неврологическим, ожоговым, токсикологическим больным должны предусматриваться блоки интенсивной терапии, не менее чем на 6 коек, непосредственно в составе палатных отделений соответствующего профиля. Койки этих блоков входят в состав отделения реанимации.
2.7. Блоки интенсивной терапии могут предусматриваться в структуре палатных отделений других профилей. Набор помещений в блоках интенсивной терапии, организованных в составе палатных отделений, определяется заданием на проектирование.
2.8. В составе отделений анестезиологии и реанимации могут размещаться послеоперационные палаты для наблюдения врачами анестезиологами и реаниматологами за состоянием больных в послеоперационном периоде до стабилизации у них функций жизненно важных органов. Количество коек в послеоперационных палатах определяется из расчета 2 койки на 1 операционную. В составе отделения послеоперационные палаты размещаются компактно, отдельным блоком.
2.9. Для инфекционных больных, требующих реанимационных мероприятий и интенсивной терапии, должны предусматриваться боксированные блоки интенсивной терапии в инфекционных корпусах. Количество коек в них определяется заданием на проектирование, в зависимости от объема работы. Рекомендуемое количество коек - от 6-ти до 12-ти.
2.10. Палаты интенсивной терапии для беременных женщин и родильниц, а также новорожденных, нуждающихся в реанимации и интенсивной терапии, размещаются в составе родильных домов (акушерских корпусов). Рекомендуемая вместимость этих палат - 3 - 6 коек.
2.11. Койки палат интенсивной терапии не входят в расчетное число коек и не учитываются в общей коечной мощности лечебно-профилактического учреждения.
2.12. Количество коек в отделениях анестезиологии, реанимации и интенсивной терапии рекомендуется устанавливать кратным трем, так как один круглосуточный пост медицинских сестер по действующим штатным нормативам и на основе практики организации и функционирования указанных отделений должен обслуживать три койки.
2.13. К функциональной кровати, на которой находится больной, должен быть обеспечен подход с трех сторон. Кровати должны легко передвигаться на колесах и иметь тормозные устройства. Необходимо, чтобы ложу кровати можно было придавать нужные для конкретного больного высоту (60 - 90 см) и положение (приподнятая голова, поднятые нижние конечности, согнутые колени и т.д.).
2.14. В палатах интенсивной терапии площадь на 1 койку для больных с травмами и ожогами должна быть не менее 18 м2, для послеоперационных больных - не менее 13 м2, для всех остальных больных - не менее 15 м2. (Приложение 2, рис. 2.2). Указанные площади предусмотрены с учетом большой насыщенности каждой палаты диагностической и лечебной аппаратурой, количества медицинского персонала, а также необходимости строгого соблюдения санитарно-гигиенического режима.
2.15. В помещениях отделений анестезиологии и реанимации для предупреждения распространения внутрибольничных инфекций и строгого соблюдения требований асептики должно поддерживаться избыточное давление, за счет устройства шлюзов с подпором воздуха на входах в отделения.
2.16. Для инфицированных больных в составе отделений анестезиологии и реанимации должны предусматриваться боксированные палаты и изоляторы.
2.17. При входе в отделения следует предусматривать санпропускник для персонала. На входах в отделения, в том числе с лестниц, из лифтов и подъемников следует предусматривать шлюзы с подпором воздуха.
2.18. Для бесперебойной работы аппаратов искусственного дыхания и другой жизненно важной аппаратуры необходимо предусматривать аварийную систему электроснабжения.
2.19. В палатах интенсивной терапии, анестезиологии и реанимации покрытие пола должно быть антистатическим, с заземлением по всему контуру стен.
2.20. В палатах интенсивной терапии, реанимационных залах и послеоперационных палатах расчетная температура воздуха должна составлять 22 °С при относительной влажности 55 - 60 % (СНиП 2.08.02-89*)
2.21. В палаты интенсивной терапии, реанимационные залы, послеоперационные палаты необходимо предусматривать централизованную подачу кислорода, закиси азота, вакуума и сжатого воздуха.
2.22. Состав помещений отделений анестезиологии и реанимации и их количество, определяется заданием на проектирование с учетом типа и мощности лечебного учреждения, его местоположения в городе, профиля палатных отделений и их коечной вместимости, а также объема медицинской помощи, оказываемой больным и пострадавшим в данном отделении.
2.23. Примерные схемы основных помещений отделений анестезиологии и реанимации с необходимым оборудованием и мебелью приведены в Приложении 2.
Рекомендуемая минимальная площадь помещений отделений анестезиологии и реанимации приведена в таблице 2.
Таблица 2
|
Наименование помещений |
Площадь, м2 |
|
|
1. |
Вестибюль-распределительная |
36 |
|
2. |
Помещение для хранения каталок и обменного фонда носилок |
2 на одну койку в отделении, но не менее 12 |
|
3. |
Ожидальная |
10 |
|
4. |
Помещение для временного хранения вещей больных |
6 |
|
5. |
Предреанимационная |
18 |
|
6. |
Реанимационный зал |
48 |
|
7. |
Реанимационный зал при приемном отделении |
36 |
|
8. |
Палата интенсивной терапии: |
|
|
- общего назначения |
15 на одну койку |
|
|
- для травматологических и ожоговых больных (со шлюзом 3 м2 для каждой палаты) |
18 на одну койку |
|
|
- послеоперационная палата |
13 на одну койку |
|
|
9. |
Помещение (пост) дежурной медицинской сестры (один на три койки интенсивной терапии) |
6 |
|
10. |
Изолятор: |
|
|
- палата |
18 |
|
|
- слив |
2 |
|
|
- шлюз |
3 |
|
|
11. |
Санитарная комната 1) |
|
|
- отсек для мытья и дезинфекции суден, мытья и сушки клеенок |
8 |
|
|
- отсек сортировки и временного хранения грязного белья |
4 |
|
|
- отсек хранения предметов уборки помещений (с трапом, краном и сушкой) и хранения дезсредств |
4 |
|
|
12. |
Буфетная |
24 |
|
13. |
Комната дежурных врачей анестезиологов и реаниматологов |
15 |
|
14. |
Процедурная-подготовительная |
18 |
|
15. |
Перевязочная с ванной и подъемником для ожоговых больных |
30 |
|
16. |
Помещение для аэротерапевтического лечения ожоговых больных |
|
|
- процедурная на 1 койку со шлюзом |
24 + 2 |
|
|
- компрессорная |
3 |
|
|
17. |
Помещения гемосорбции: |
|
|
- процедурная |
24 |
|
|
- помещение подготовки больного |
15 |
|
|
- кладовая аппаратуры |
6 |
|
|
18. |
Лаборатория срочных анализов: |
|
|
- лаборантская общеклиническая |
15 |
|
|
- лаборантская биохимическая |
18 |
|
|
- моечная-центрифужная |
14 + 6 |
|
|
- материальная |
8 |
|
|
- комната дежурного лаборанта |
10 |
|
|
19. |
Подготовительная комплектов со стерилизационной |
15 + 12 |
|
20. |
Дезинфекционная наркозно-дыхательной аппаратуры |
18 |
|
21. |
Помещение хранения наркозно-дыхательной, эндоскопической и другой аппаратуры |
18 |
|
22. |
Помещение для хранения передвижного рентгеновского аппарата с фотолабораторией и ксероксом |
10 + 6 |
|
23. |
Помещение для хранения крови |
18 |
|
24. |
Кабинет заведующего отделением |
15 |
|
25. |
Ординаторская врачей анестезиологов-реаниматологов |
4 на одного врача, но не менее 12 |
|
26. |
Комната старшей медицинской сестры с помещением для хранения медикаментов |
10 + 8 |
|
27. |
Комната сестры-хозяйки с помещением для хранения чистого белья |
10 + 8 |
|
28. |
Комната медицинских сестер |
3 на одну медсестру, но не менее 10 |
|
29. |
Комната младшего медицинского персонала |
8 |
|
30. |
Комната инженерно-технического персонала с мастерской по ремонту оборудования |
10 + 15 |
|
31. |
Комната психологической и психоэмоциональной разгрузки персонала |
24 |
|
32. |
Кладовая мягкого инвентаря |
12 |
|
33. |
Санитарный пропускник персонала |
|
|
- отсек для хранения рабочей (больничной) одежды, оборудованный индивидуальными шкафчиками 2) |
0,4 на один шкаф, но не менее 6 |
|
|
- душевая 3) |
3 на одну кабину |
|
|
- отсек для хранения специальной стерильной одежды, оборудованный индивидуальными шкафчиками 2) |
0,4 на один шкаф, но не менее 6 |
|
|
34. |
Уборная персонала |
3 + 3 |
|
35. |
Кабина личной гигиены женщин |
3 |
|
36. |
Помещение временного хранения трупов 4) |
12 |
|
37. |
Шлюз при входе в отделение |
12 |
|
1) Следует отделять друг от друга перегородками на высоту помещения. |
||
|
2) Предусматривается на 100 % штатной численности персонала, раздельно для мужчин и женщин. |
||
|
3) Количество душевых кабин следует принимать из расчета - одна душевая кабина на 10 человек, но не менее двух. |
||
|
4) Размещается вне отделения. |
||
3. ОТДЕЛЕНИЯ ГЕМОДИАЛИЗА И ДЕТОКСИКАЦИИ
3.1. Отделение гемодиализа (искусственной почки) является структурным подразделением лечебно-профилактического учреждения.
3.2. Отделение гемодиализа предназначено для оказания медицинской помощи больным хронической почечной недостаточностью.
Больным с острой почечной недостаточностью лечение проводится в отделении детоксикации.
3.3. Гемодиализ проводится с помощью аппарата «Искусственная почка», который предназначен для нормализации водно-электролитного баланса и освобождения крови от азотистых шлаков.
3.4. Для проведения детоксикационного и корригирующего гомеостаз-лечения больным с эндогенной и экзогенной интоксикацией, обусловленной заболеваниями почек, острой хирургической и акушерской патологией, механической и ожоговой травмами, инфекционными заболеваниями, острыми отравлениями химическими веществами и др., целесообразно создание специализированных служб по следующему принципу:
- в стационарах, имеющих специализированные отделения (нефрологическое, токсикологическое и пр.), лечение этой категории больных оказывают специалисты реаниматологи соответствующего профиля непосредственно в отделениях;
- в специализированных стационарах (родильных домах, инфекционных больницах и др.) лечение больных проводится в отделениях реанимации;
- в многопрофильных стационарах мощностью более 500 коек, создаются отделения реанимации для лечения больных в состоянии эндотоксикоза (отделение детоксикации или отделение клинической трансфузиологии);
- в больницах «скорой помощи» мощностью менее 500 коек - в реанимационном отделении выделяются койки для проведения детоксикационного лечения.
Во всех случаях лечение осуществляют реаниматологи, имеющие специальную подготовку по экстракорпоральным методам гемокоррекции.
3.5. Работу отделений гемодиализа для больных с хронической почечной недостаточностью рекомендуется организовывать в две смены. Пропускную способность отделений в этом случае рассчитывают, исходя из длительности смены, продолжительности диализа и времени, затраченного на подготовительные работы персонала.
3.6. Отделение гемодиализа не должно быть проходным.
3.7. Работа отделения гемодиализа с амбулаторными больными, как правило, организуется круглосуточно (гемодиализ в ночное время проводится в течение 4-х часов, остальное время больной проводит в комнате отдыха, что позволяет амбулаторному больному сохранить активность в дневные часы). Помещения для амбулаторных больных (помещения для переодевания и хранения вещей, комнаты отдыха и др.), рекомендуется проектировать в самостоятельной зоне.
3.8. Диализный зал оборудуется функциональными кроватями (или креслами) с прикроватными электронными весами, аппаратами «искусственная почка», системами мониторного наблюдения и аппаратами для проведения реанимационных мероприятий.
3.9. Помещения системы водоподготовки должны быть приближены к диализному залу. При проведении гемодиализа с использованием концентрата, приготовление солевых навесок осуществляет аптека стационара.
3.10. Помещения для проведения гемодиализа в инфекционных больницах (для лечения вирусного гепатита и осложнений инфекционных заболеваний) рекомендуется проектировать смежно с боксами для больных.
3.11. Склад солей предусматривается для хранения квартального запаса солей (для проведения 1 сеанса гемодиализа требуется примерно 3 кг солей для приготовления требуемого количества раствора).
3.12. Рекомендуемая минимальная площадь помещений отделения гемодиализа приведена в таблице 3.
Таблица 3
|
Наименование помещений |
Площадь, м2 |
|
|
1. |
Диализный зал (не более 3 мест) с постом дежурной медсестры |
14 на одно диализное место для взрослых |
|
2. |
Операционная-диализационная на 2 места с предоперационной для лечения больных парентеральным вирусным гепатитом |
26 + 8 для взрослых |
|
14 + 8 для детей |
||
|
3. |
Палата интенсивной терапии на 2 койки с постом дежурной медсестры, со сливом и шлюзом |
(13 ´ 2) + 6 + 2 + 2 |
|
4. |
Помещение для водоподготовки |
10 |
|
5. |
Малая операционная с предоперационной |
24 + 8 |
|
6. |
Лаборатория срочных анализов |
12 |
|
7. |
Лаборантская биохимическая |
24 |
|
8. |
Помещение для пламенного фотометра |
8 |
|
9. |
Помещение для центрифугирования |
6 |
|
10. |
Склад солей |
2 на одно диализное место, но не менее 10 |
|
11. |
Кладовая растворов |
1,5 на одно диализное место, но не менее 10 |
|
12. |
Ординаторская |
4 на каждого врача, но не менее 10 |
|
13. |
Комната отдыха медсестер |
4 на каждую медсестру, но не менее 10 |
|
14. |
Комната дежурного персонала |
10 |
|
15. |
Комната инженера |
18 |
|
16. |
Комната техников по ремонту диализных аппаратов |
20 |
|
17. |
Комната старшей медсестры |
12 |
|
18. |
Комната сестры хозяйки с помещением для хранения чистого белья |
10 + 6 |
|
19. |
Помещение для временного хранения грязного белья |
6 |
|
20. |
Кладовая для оборудования |
14 |
|
21. |
Помещение для хранения предметов уборки помещений (с трапом, краном и сушкой) и дезсредств |
4 |
|
22. |
Уборная для персонала |
3 |
|
23. |
Уборная для больных |
3 |
|
Помещения для амбулаторных больных |
||
|
24. |
Помещения для переодевания и хранения вещей больных (с разделением по полу) |
10 + 10 |
|
25. |
Комната отдыха амбулаторных больных |
10 + 10 |
|
26. |
Помещение для регистрации и хранения медицинской документации |
10 |
|
27. |
Санузлы |
3 + 3 |
3.13. Отделение детоксикации может быть самостоятельным и являться структурным подразделением стационара или составлять отделение клинической трансфузиологии.
Отделение детоксикации (отделение клинической трансфузиологии) предназначено для снижения у больных интоксикации различного происхождения с помощью гемодиализа (острого и перитониального), гемодиафильтрации, изолированной ультрафильтрации, продленной гемофильтрации, гемосорбции, плазмафереза, цитофереза, методов фото- и химеогемотерапии и др. методов экстракорпоральной гемокоррекции.
Состав отделения детоксикации (отделения клинической трансфузиологии) определяется заданием на проектирование.
3.14. Примерная схема зала для проведения детоксикационного лечения на 3 места приведена в Приложении 3.
Рекомендуемая минимальная площадь помещений отделения детоксикации (отделения клинической трансфузиологии) приведена в таблице 4.
Таблица 4
|
Наименование помещений |
Площадь, м2 |
|
|
1. |
Зал (не более 3-х мест) с постом дежурной медицинской сестры |
14 на одно диализное место |
|
2. |
Операционная с предоперационной |
24 + 15 |
|
3. |
Операционная для плазмафереза на 2 кресла |
24 |
|
4. |
Перевязочная чистая |
22 |
|
5. |
Перевязочная гнойная |
22 |
|
6. |
Процедурная для проведения процедур перитонеального обмена |
22 |
|
7. |
Санитарная комната с отсеком для слива для обработки и утилизации диализных растворов после проведения перитонеального диализа |
4 + 2 |
|
8. |
Лаборатория для выполнения экстренных и плановых анализов |
24 |
|
9. |
Помещение для склада «замещающих растворов» (субституата) и других расходных материалов (гемофильтров, сорбентов) |
12 |
|
10. |
Комната отдыха медсестер |
12 |
|
11. |
Комната инженера |
12 |
|
12. |
Помещение для ремонта аппаратуры |
18 |
|
13. |
Ординаторская |
15 |
|
14. |
Кабинет заведующего отделения |
15 |
|
15. |
Комната старшей медсестры |
10 |
|
16. |
Кладовая чистого белья |
4 |
|
17. |
Кладовая грязного белья и предметов уборки |
6 |
|
18. |
Комната персонала |
8 |
|
19. |
Уборная для персонала |
3 |
4. ОТДЕЛЕНИЯ ПРОИЗВОДСТВЕННОЙ ТРАНСФУЗИОЛОГИИ
4.1. Отделение производственной трансфузиологии (ОПТ) является структурным подразделением стационарного лечебно-профилактического учреждения (ЛПУ).
4.2. К основным задачам ОПТ относятся:
- комплектование, учет и медицинское освидетельствование доноров;
- заготовка крови и ее компонентов;
- апробация донорской крови (определение гемоглобина, группы крови, резус-фактора, маркеров инфекционных заболеваний);
- обеспечение лечебных отделений стационара компонентами и препаратами донорской крови, кровезаменителями, полимерными системами для переливания одноразового использования и др.
4.3. Мощность ОПТ определяется заданием на проектирование, в зависимости от потребности в компонентах и препаратах крови, которая в свою очередь зависит от типа ЛПУ, профилей палатных отделений и их коечной вместимости, а также от объема медицинской помощи, оказываемой больным и пострадавшим, доставляемым в ЛПУ «по скорой помощи».
4.4. В настоящее время, в целях удобства проектирования, принято разделение ОПТ по мощности на 3 категории, исходя из количества заготавливаемой крови в год: 1-я категория - от 301 до 700 литров, 2-я - от 701 до 1000 литров, 3-я - от 1001 до 1500 литров.
4.5. Отделения производственной трансфузиологии желательно размещать в отдельном корпусе или в изолированном крыле здания, в отдалении от инфекционных отделений и вспомогательных больничных служб, таких как кухня, прачечная, котельная.
4.6. Рекомендуемая минимальная площадь помещений, входящих в состав отделений производственной трансфузиологии в зависимости от мощности, приведена в таблице 5.
Разделение ОПТ на три категории проведено на основании действующего приказа МЗ СССР от 12.04.1990 года № 155.
Таблица 5
|
Наименование помещений |
Площадь, м2 |
|||||
|
Количество крови в год (в литрах) |
||||||
|
301 - 700 |
701 - 1000 |
1001 - 1500 |
||||
|
1. |
Вестибюль-гардеробная для посетителей и персонала |
20 |
24 |
30 |
||
|
2. |
Помещение охраны |
6 |
6 |
6 |
||
|
Помещения медицинского освидетельствования доноров |
||||||
|
3. |
Регистратура с картотекой и архивом доноров |
12 |
15 |
20 |
||
|
4. |
Кабинет терапевта |
12 |
12 |
12 |
||
|
5. |
Лаборантская для первичных анализов крови с местом для взятия крови |
10 |
12 |
15 |
||
|
6. |
Кабинет заведующего отделением |
15 |
15 |
15 |
||
|
7. |
Ординаторская |
12 |
15 |
18 |
||
|
8. |
Помещение приема пищи для доноров (с мойкой посуды) |
12 |
16 |
20 |
||
|
9. |
Уборная для доноров (мужская и женская) |
3 + 3 |
3 + 3 |
3 + 3 |
||
|
10. |
Холл-ожидальная для доноров (размещается приближенно к операционному блоку) |
12 |
15 |
18 |
||
|
Операционный блок |
||||||
|
11. |
Операционная с предоперационной для донорской крови на 2 кресла со шлюзом |
24 |
24 |
24 |
||
|
- бокс (с предбоксом) с ламинарными установками для фракционирования крови |
10 + 4 |
10 + 4 |
10 + 4 |
|||
|
12. |
Операционная для плазмафереза на 2 - 3 донорских кресла |
24 |
24 |
36 |
||
|
- бокс (с предбоксом) с ламинарными установками для разделения плазмы |
10 + 4 |
10 + 4 |
10 + 4 |
|||
|
13. |
Кабинет для аутоплазмафереза со шлюзом |
18 + 2 |
18 + 2 |
18 + 2 |
||
|
Помещения апробации крови 1) |
||||||
|
14. |
Лаборантская для серологических и биохимических анализов |
16 |
16 |
16 |
||
|
Помещения функционального обеспечения |
||||||
|
15. |
Дистилляционная |
14 |
16 |
18 |
||
|
16. |
Материальная |
6 |
8 |
12 |
||
|
17. |
Автоклавная для уничтожения отработанного материала («грязная») |
18 |
18 |
18 |
||
|
18. |
Автоклавная для стерилизации («чистая») |
18 |
18 |
18 |
||
|
Помещения хранения |
||||||
|
19. |
Помещение для карантинизации плазмы с низкотемпературными холодильниками |
20 |
24 |
30 |
||
|
20. |
Помещение для хранения неапробированных компонентов крови с низкотемпературными холодильниками и холодильниками на +4 °С и +6 °С |
16 |
18 |
20 |
||
|
21. |
Помещение для хранения кровезаменителей |
24 |
30 |
36 |
||
|
22. |
Помещение для хранения систем переливания крови с комплектующими |
16 |
18 |
20 |
||
|
23. |
Помещение для хранения одноразовой пластикатной тары |
14 |
16 |
18 |
||
|
Экспедиция |
||||||
|
24. |
Помещение временного хранения и выдачи крови и ее компонентов с холодильниками на +4 °С, +6 °С и одним низкотемпературным холодильником |
18 |
22 |
24 |
||
|
Служебные и бытовые помещения |
||||||
|
25. |
Помещение персонала со шкафчиками для рабочей и домашней одежды 2) |
0,55 м2 на один шкаф |
||||
|
26. |
Помещение для хранения чистого белья |
4 |
6 |
8 |
||
|
27. |
Помещение для хранения грязного белья и предметов уборки с поливочным краном, трапом и сушкой; для хранения дезсредств |
6 |
8 |
8 |
||
|
28. |
Комната старшей медицинской сестры с подсобным помещением |
10 + 8 |
10 + 8 |
10 + 8 |
||
|
29. |
Комната персонала |
10 |
12 |
15 |
||
|
30. |
Уборная для персонала с комнатой личной гигиены |
3 + 3 |
3 + 3 |
3 + 3 |
||
|
31. |
Душевая для персонала |
3 |
3 |
3 |
||
|
1) За исключением исследований донорской крови на ВИЧ, гепатиты и сифилис, которые проводятся в централизованных лабораториях. |
||||||
|
2) Количество персонала должно соответствовать списочному составу персонала для установленных категорий ОПТ. |
||||||
5. ОТДЕЛЕНИЯ ГИПЕРБАРИЧЕСКОЙ ОКСИГЕНАЦИИ
5.1. Отделения гипербарической оксигенации (ОГБО) предусматриваются в составе многопрофильных и специализированных больниц, а также крупных поликлиник. Количество одноместных барокамер в ОГБО следует предусматривать от 2-х до 6.
5.2. Отделения гипербарической оксигенации предназначены для проведения баротерапии - специального метода лечения кислородом под повышенным давлением, которое осуществляется в специальных аппаратах - кислородных барокамерах.
5.3. При проектировании помещений для баротерапии следует соблюдать требования, изложенные в ГОСТ Р 51316-99 и в ОМУ 42-21-26-88.
5.4. Отделения гипербарической оксигенации не должны быть проходными, должны иметь два эвакуационных выхода и удобные связи с палатными отделениями, отделениями анестезиологии, реанимации и интенсивной терапии, операционным блоком. Не допускается размещение ОГБО в подвалах и цокольных этажах.
5.5. Целесообразна частичная децентрализация отделения с включением помещений для проведения гипербарической оксигенации (барозалов) в состав отделений анестезиологии-реанимации, а также детских, акушерских, инфекционных отделений.
5.6. Барозалы должны иметь два эвакуационных выхода. Двери в этих помещениях должны открываться по ходу эвакуации, они должны быть без остекления, самозакрывающиеся с уплотненными притворами, без замков, а также других запорных устройств. Ширина дверного проема не менее 1400 мм (барокамеры имеют ширину 1200 мм).
5.7. При проектировании барозалов площадь его может быть изменена в зависимости от габаритов применяемого оборудования. Расстояние от выступающих частей барокамеры до стены должно быть не менее 1 м, между двумя барокамерами - не менее 1,5 м; между барокамерами и другой стационарно-установленной аппаратурой - не менее 1 м; эвакуационный путь - не менее 2 м шириной. При использовании барокамер, предназначенных для лежачих больных и используемых преимущественно в отделениях реанимации и интенсивной терапии, следует учитывать ее длину с выдвижным ложем - 5 м.
5.8. Полы в барозале рекомендуются с антистатическим покрытием с заземлением по всему контуру стен. Отделка стен, потолка и мебели в барозале должна быть устойчивой к обработке дезрастворами. Рекомендуется облицовка стен на высоту 1,8 м от пола глазурованной плиткой; окраска стен выше 1,8 м и потолка - водоэмульсионной краской.
Применение нитрокрасок категорически запрещается. Рекомендуется использовать трудносгораемые и несгораемые отделочные материалы и краски.
К остальным помещениям требования аналогичны общебольничным.
5.9. Расчетная температура воздуха в барозале должна составлять 22 °С, относительная влажность - 55 - 60 %.
5.10. В барозале необходимо предусматривать установку бактерицидных облучателей.
5.11. В барозале должно быть не менее 2-х огнетушителей на каждые 15 м2 площади.
5.12. В барозале устанавливается не более двух одноместных барокамер для взрослых с комплектующей аппаратурой (пульты управления и др.). В барозалах для детей допускается размещение 4-х барокамер.
5.13. При установке барокамер следует исключить возможность попадания в помещение прямого солнечного света; необходимо обеспечить возможность зашторивания остекленных проемов. Рекомендуется ориентация на С, СВ, СЗ румбы горизонта.
5.14. При каждом барозале необходимо предусматривать не менее 2-х кабин для переодевания больных в хлопковое белье.
5.15. Помещение хранения и расфасовки натронной извести должно быть сухим с вытяжным зонтом.
5.16. Примерные схемы барозалов приведены в Приложении 4.
Рекомендуемая минимальная площадь помещений отделения гипербарической оксигенации приведена в таблице 6.
Таблица 6
|
Наименование помещений |
Площадь, м2 |
|
|
1. |
Барозалы: |
|
|
- на одну одноместную барокамеру |
20 |
|
|
- на две одноместные барокамеры |
40 |
|
|
2. |
Кабины для переодевания больных |
4 ´ 2 |
|
3. |
Ожидальная |
10 |
|
4. |
Помещения технического обслуживания: |
|
|
- комната инженера |
18 |
|
|
- материальная |
6 |
|
|
- помещение для хранения и расфасовки натронной извести |
12 |
|
|
5. |
Комната отдыха больных |
4 на одну барокамеру, но не менее 12 |
|
6. |
Помещение для хранения аппаратуры |
12 |
|
7. |
Кабинет заведующего отделением |
12 |
|
8. |
Ординаторская |
4 на одну барокамеру, но не менее 12 |
|
9. |
Комната старшей медсестры |
10 |
|
10. |
Комната персонала |
4 на одну барокамеру, но не менее 12 |
|
11. |
Комната сестры-хозяйки с помещением для хранения чистого белья |
10 + 4 |
|
12. |
Помещения для хранения: |
|
|
- предметов уборки |
4 |
|
|
- временного хранения грязного белья |
4 |
|
|
13. |
Комната личной гигиены персонала |
3 |
|
14. |
Уборные для больных и персонала |
3 + 3 |
Приложение 1
Примерные габаритные схемы основных помещений операционных блоков с необходимым оборудованием и мебелью.
Экспликация оборудования
|
№№ п./п. |
Наименование оборудования |
Габариты, мм |
|
1 |
Стол операционный универсальный хирургический |
2000 ´ 490 ´ 700/1050 |
|
2 |
Стол для стерильных инструментов (большой) |
1900 ´ 600 ´ 840 |
|
3 |
Столик инструментальный |
710 ´ 515 ´ 870 |
|
4 |
Столик хирургический с ручным подъемом панели |
810 ´ 560 ´ 990/1540 |
|
5 |
Стол анестезиолога |
735 ´ 515 ´ 920 |
|
6 |
Аппарат ингаляционного наркоза |
550 ´ 460 ´ 1250 |
|
7 |
Аппарат искусственной вентиляции легких с «Астрой» |
960 ´ 610 ´ 1350 |
|
8 |
Аппарат искусственного кровообращения в комплекте |
|
|
81 |
перфузное устройство |
1150 ´ 670 ´ 1850 |
|
82 |
терморегулирующее устройство |
920 ´ 445 ´ 700 |
|
9 |
Аппарат электрохирургический высокочастотный общего назначения |
400 ´ 300 ´ 300 |
|
10 |
Установка лазерная хирургическая |
600 ´ 800 ´ 2100 |
|
11 |
Отсасыватель хирургический |
350 ´ 300 ´ 200 |
|
12 |
Дефибриллятор синхронизирующий |
510 ´ 400 ´ 180 |
|
13 |
Аппарат для реинфузии и переливания крови (Save-saver) |
600 ´ 600 ´ 2200 |
|
14 |
Установка рентгенодиагностическая передвижная (с электронно-оптическим преобразователем) |
1825 ´ 800 ´ 1860 |
|
15 |
Панель медицинская (крепление к потолку на поворотном телескопическом кронштейне) |
550 ´ 550 ´ 600 |
|
16 |
Монитор хирургический (стойка монитора, штатив датчиков давления) |
550 ´ 550 ´ 2420/1700 |
|
17 |
Светильник 6-ти рефлекторный стационарный с аварийным питанием |
1480 ´ 1000 |
|
18 |
Светильник 4-рефлекторный передвижной |
530/1750 ´ 2000 |
|
19 |
Штатив для капельницы передвижкой |
560 ´ 560 ´ 1240/2150 |
|
20 |
Подставка для тазов |
Д = 500 ´ 720/460 |
|
21 |
Подставка-лесенка для операционного стола |
456 ´ 400 ´ 440 |
|
22 |
Табурет медицинский |
320 ´ 320 ´ 450 |
|
23 |
Негатоскоп |
440 ´ 360 ´ 120 |
|
24 |
Стул хирурга, с гидравлическим подъемом |
Д = 500 ´ 900 |
|
25 |
Подставка для коробок |
530 ´ 500 ´ 1085 |
|
26 |
Облучатель бактерицидный настенный |
950 ´ 600 |

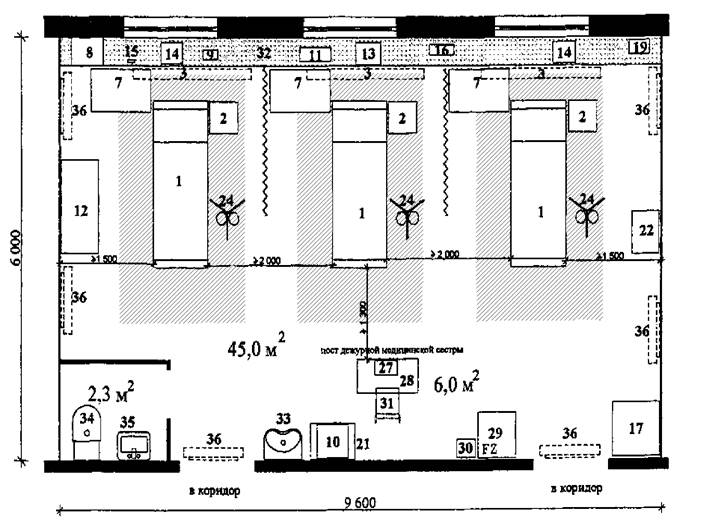
Рис. 1.1. Операционная общехирургического профиля
Состав хирургической бригады:
Хирург оперирующий - 1
Хирург-ассистент - 1
Операционная сестра - 1
Дежурный врач-трансфузиолог* - 1
Врач-анестезиолог - 1
Санитарка - 1
* Присутствует в операционной в случае необходимости

Рис. 1.2. Операционная для проведения ортопедо-травматологических и нейрохирургических операций
Состав хирургической бригады:
Хирург оперирующий - 1
Хирург-ассистент - 2
Операционная сестра - 1
Врач-анестезиолог - 1
Анестезист - 1
Рентген-техник* - 1
Санитарка - 1
* Присутствует в операционной в случае необходимости

Рис. 1.3. Операционная для проведения операций на сердце и сосудах
Состав хирургической бригады:
Хирург оперирующий - 1
Хирург-ассистент - 2 - 3
Операционная сестра - 2
Врач-анестезиолог - 1
Врач-трансфузиолог - 1
Анестезист - 1
Инженер по обслуживанию аппаратуры - 1
Санитарка - 1 - 2
Приложение 2
Примерные габаритные схемы основных помещений отделений анестезиологии и реанимации с необходимым оборудованием и мебелью
Экспликация оборудования
|
№№ п./п. |
Наименование оборудования |
Габариты, мм |
|
1 |
Кровать функциональная |
2360 × 870 × 1120 |
|
2 |
Тумбочка прикроватная |
450 × 448 × 810 |
|
3 |
Прикроватная приборная электротехническая консоль |
650 × 650 × 600 |
|
4 |
Тележка для перевозки больных функциональная |
2030 × 654 × 943 |
|
5 |
Панель медицинская (крепление к потолку на поворотном телескопическом кронштейне) |
550 × 550 × 600 |
|
6 |
Монитор хирургический, стойка монитора, штатив датчиков давления |
1700 × 550 × 550 |
|
7 |
Аппарат искусственной вентиляции легких многоцелевой, для реанимации |
960 × 610 × 1350 |
|
8 |
Дефибриллятор синхронизирующий |
510 × 400 × 180 |
|
9 |
Портативный электрокардиограф |
228 × 136 × 50 |
|
10 |
Электрокардиограф 6-ти канальный |
500 × 480 × 150 |
|
11 |
Электроэнцефалограф |
500 × 200 × 450 |
|
12 |
Ультразвуковой сканер |
1320 × 600 × 712 |
|
13 |
Биоэлектрический стимулятор |
400 × 315 × 208 |
|
14 |
Отсасыватель хирургический |
350 × 300 × 200 |
|
15 |
Электрокардиостимулятор |
110 × 45 × 160 |
|
16 |
Аппарат для искусственного дыхания ручной |
385 × 145 × 300 |
|
17 |
Кардиокомплекс (электрокардиоскоп, ритмокардиовазометр, электрокадиостимулятор, дефибриллятор) |
760 × 740 × 1400 |
|
18 |
Установка рентгенодиагностическая передвижная (с электронно-оптическим преобразователем) |
1825 × 800 × 1860 |
|
19 |
Анализатор кислорода во вдыхаемых газовых смесях |
320 × 200 × 360 |
|
20 |
Негатоскоп |
440 × 360 × 120 |
|
21 |
Столик инструментальный |
710 × 515 × 870 |
|
22 |
Столик процедурный |
600 × 420 × 850 |
|
23 |
Светильник стационарный 6-ти рефлекторный с аварийным питанием |
1480 × 1000 |
|
24 |
Штатив для капельницы передвижной |
560 × 560 × 1240/2150 |
|
25 |
Подставка для коробок |
530 × 500 × 1085 |
|
26 |
Подставка для тазов |
Д = 500 × 720/460 |
|
27 |
Монитор реаниматологический центральный |
365 × 208 × 327 |
|
28 |
Стол-барьер для поста дежурной медсестры |
974 × 484 × 1590 |
|
29 |
Холодильник бытовой однокамерный |
600 × 650 × 1480 |
|
30 |
Шкаф металлический |
300 × 260 × 650 |
|
31 |
Стул полумягкий |
405 × 490 × 720 |
|
32 |
Полка для размещения переносной аппаратуры |
изготавливается индивидуально |
|
33 |
Умывальник хирургический |
600 × 450 × 150 |
|
34 |
Слив больничный |
450 × 500 × 480 |
|
400 × 272 × 220 |
||
|
35 |
Раковина стальная эмалированная |
400 × 520 × 145 |
|
36 |
Облучатель бактерицидный настенный |
950 × 600 |
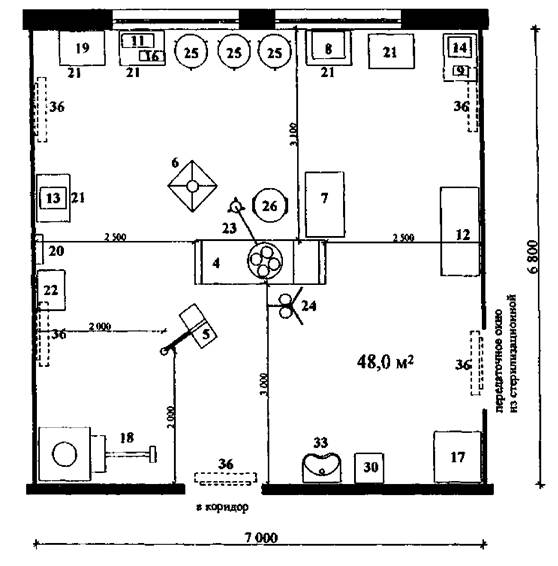
Рис. 2.1. Реанимационный зал
Рис. 2.2. Палата интенсивной терапии на 3 койки с постом дежурной медсестры
![]() - рабочая
зона медицинского персонала во время проведения реанимационных мероприятий
- рабочая
зона медицинского персонала во время проведения реанимационных мероприятий
Приложение 3
Примерная габаритная схема зала для проведения детоксикационного лечения на 3 места с постом дежурной медсестры
Экспликация оборудования
|
№№ п./п. |
Наименование оборудования |
Габариты, мм |
|
1 |
Кровать функциональная |
2200 × 800 × 900 |
|
2 |
Кровать-весы |
2120 × 1980 × 890 |
|
3 |
Аппарат «Искусственная почка» AK-5 |
600 × 400 × 1500 |
|
4 |
Система взвешивания пациента |
400 × 400 × 800 |
|
5 |
Столик инструментальный |
710 × 515 × 870 |
|
6 |
Стол-барьер для поста дежурной медсестры |
974 × 484 × 1590 |
|
7 |
Шкаф на посту дежурной медсестры |
881 × 448 × 1831 |
|
8 |
Шкаф медицинский |
300 × 260 × 650 |
|
9 |
Холодильник бытовой однокамерный |
600 × 650 × 1480 |
|
10 |
Стул полумягкий |
405 × 490 × 720 |
|
11 |
Умывальник хирургический |
600 × 450 × 150 |
|
12 |
Светильник напольный |
1200 × 600 × 1860 |
|
13 |
Облучатель бактерицидный настенный |
950 × 600 |

Рис. 3.1. Зал для проведения детоксикационного лечения на 3 места с постом дежурной медсестры
Приложение 4
Примерные габаритные схемы барозалов
Экспликация оборудования
|
№№ п./п. |
Наименование оборудования |
Габариты, мм |
|
1. |
Барокамера лечебная одноместная с выдвижным ложем «БЛКС-301 (303, 305, 307)» |
3700 × 1100 × 1360/2260 |
|
2. |
Столик инструментальный |
710 × 515 × 870 |
|
3. |
Тележка медицинская для перевозки больных со съемной панелью |
600 × 400 × 1500 |
|
4. |
Стол врача однотумбовый |
1000 × 660 × 750 |
|
5. |
Стул полумягкий |
410 × 470 × 700 |
|
6. |
Умывальник керамический прямоугольный |
550 × 420 × 150 |
|
7. |
Облучатель бактерицидный потолочный |
1070 × 160 × 1155 |
|
8. |
Облучатель бактерицидный настенный |
550 × 420 × 150 |

Рис. 4.1. Барозал на 1 барокамеру
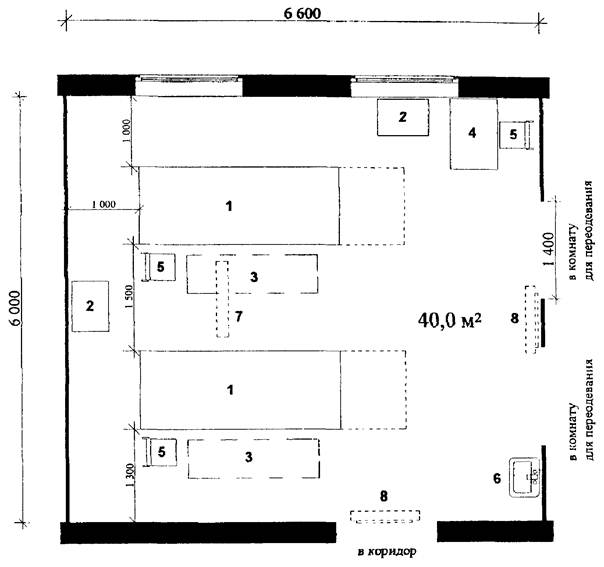
Рис. 4.2. Барозал на 2 барокамеры
НОРМАТИВНЫЕ ССЫЛКИ
В настоящем выпуске Пособия приведены ссылки на следующие документы:
1. СНиП 2.08.02-89* «Общественные здания и сооружения».
2. СНиП 2.04.05-91 * «Отопление, вентиляция и кондиционирование».
3. МГСН 4.12-97 «Лечебно-профилактические учреждения».
4. Выпуски 1 и 2 Пособия к МГСН 4.12-97 «Лечебно-профилактические учреждения».
5. МГСН 4.01-94 «Хосписы».
6. МГСН 2.01-99 «Энергосбережение в зданиях. Нормативы по теплозащите и тепловодоэлектроснабжению».
7. ГОСТ Р 51316-99 и ОМУ 42-21-26-88 «Барокамеры одноместные медицинские стационарные».